"La distance entre les rêves et la réalité s'appelle l'action" Anonymus
Le lymphœdème est une maladie chronique pour laquelle il n’y a pas à ce jour de traitement médicamenteux. Un traitement conservateur de physiothérapie associant drainage lymphatique manuel et/ou pressothérapie et contention/compression est utilisé pour réduire l’œdème et éviter l’aggravation.
Les traitements chirurgicaux se sont développés au cours des dernières années entrainant un espoir d’amélioration voire de guérison pour ne plus avoir d’œdème, ne plus mettre de contention-compression, redevenir « normal ».
Quelles sont les techniques chirurgicales existantes ?
Quels sont actuellement leurs indications, résultats et limites selon les publications ?
Description des techniques chirurgicales du lymphœdème
1.Chirurgies à visée réparatrice du système lymphatique
Ce sont des techniques de microchirurgie qui sont de 2 types :
1.1. Anastomose lympho-veineuse (AVL) (Figure 1)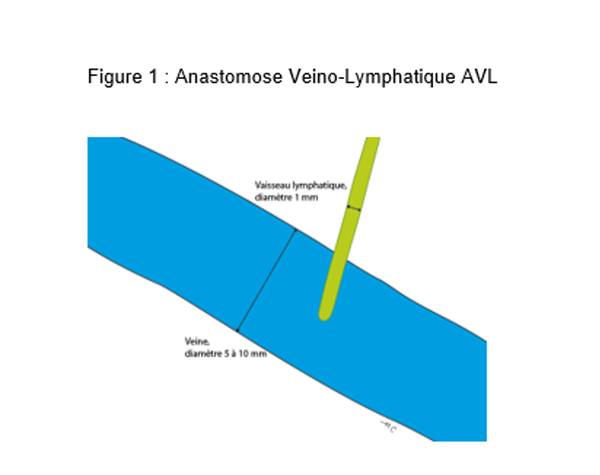
Le chirurgien anastomose un vaisseau lymphatique à une veine adjacente permettant au flux lymphatique de contourner les vaisseaux lymphatiques obstrués.
Ces anastomoses ne peuvent être réalisées que s’il reste des vaisseaux lymphatiques fonctionnels. Ceux-ci sont repérés grâce à une lymphographie au vert d’indocyanine (ICG)*
1.2. Transfert ganglionnaire vascularisé (VLNT) (Figure 2)
Le transfert de ganglions lymphatiques, également appelé transfert microchirurgical
ganglionnaire vascularisé, consiste à transférer des ganglions lymphatiques sains et fonctionnels et leurs tissus environnants, prélevés d'un site vers la zone affectée, afin de restaurer la fonction lymphatique dans le membre.
Les sites donneurs communs pour les ganglions lymphatiques comprennent les ganglions du péritoine, inguinal, mésentérique, thoracique latéral, axillaire, gastro-épiploïque et sous-mental.
Les sites receveurs comprennent l'aisselle, le coude, le poignet, l'aine et la cheville.
2.Chirurgies réductrices du lymphœdème
Comportent 2 types d’intervention :
2.1. Chirurgie de résection (ablation)
Au 20° siècle des chirurgies d’ablation étendue des tissus lymphœdémateux ont été pratiquées (technique de Charles, Homans, Servelle). Elles ont été abandonnées en raison de complications infectieuses, cicatrices rétractiles…mais elles sont utilisées aujourd’hui de façon très partielle pour améliorer la qualité de vie et pour diminuer les risques infectieux.
2.2. La liposuccion
Cette opération consiste à retirer le tissu adipeux sous-cutané du membre lymphœdémateux à l’aide d’une canule de lipectomie assistée d’une aspiration.
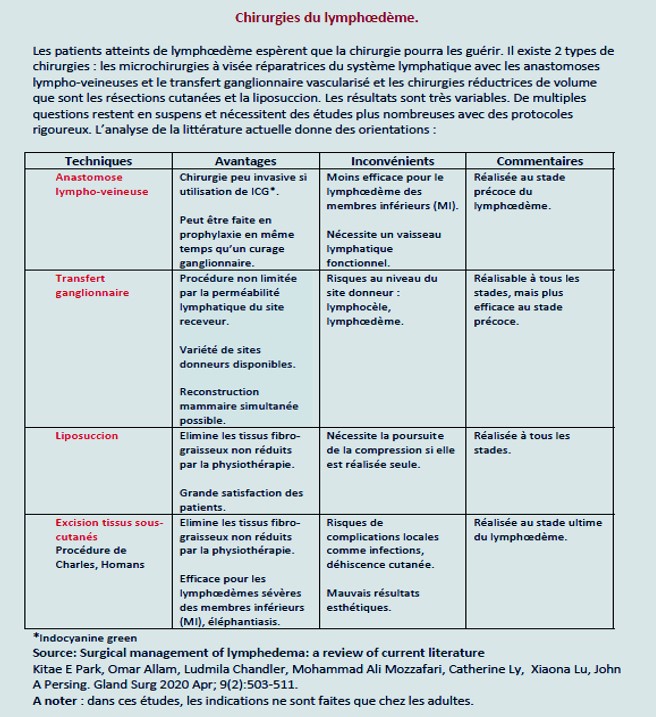
Indications, avantages, inconvénients et résultats selon la littérature
1.Chirurgies à visée réparatrice du système lymphatique
1.1. Anastomose lympho-veineuse (AVL)
Indications
Lymphœdème débutant avant que la fibrose ne s’installe.
Avantages
C’est une chirurgie peu invasive. Elle peut se faire à titre prophylactique c'est-à-dire en prévention, lors d’une mastectomie et curage et peut éviter l’apparition d’un lymphœdème.
Inconvénients
Elle nécessite un vaisseau lymphatique fonctionnel.
Les complications sont l’infection du site opératoire (4.7%) et la lymphorrhée (coulée de lymphe) (7.7%)
Résultats
Chang et al. (2013) chez 100 patients atteints de lymphœdème secondaire des membres supérieurs ou inférieurs ont constaté une réduction de 61% du volume chez les patients qui présentent un stade 1 ou 2 et de 17% chez ceux qui ont un stade plus avancé. Ceci indique que l’AVL est plus performante aux stades de début quand il n’y a pas de fibrose tissulaire irréversible.
Scaglioni et al. (2017) sur 1800 patients rapportent chez 87% une amélioration subjective, chez 83%
une réduction de volume et chez 87% une réduction du nombre d’érysipèle.
La procédure est plus efficiente aux membres supérieurs qu’aux membres inférieurs et pour les lymphœdèmes secondaires.
Le suivi est court, rarement supérieur à 12 mois, il y a peu de données à long terme.
L’AVL peut aussi être utilisée de façon prophylactique au cours d’un curage axillaire : Jorgensen et al.
(2018) montrent que le risque de lymphœdème immédiat est diminué de 77% par rapport à aucune procédure prophylactique, cependant le suivi est court de 6mois-2ans.
1.2. Transfert ganglionnaire vascularisé (VLNT)
Indications
Stades avancés 2 et 3 quand il n’y a plus de vaisseau lymphatique fonctionnel mais elle est
réalisable à tous les stades et en cas d’infections à répétition.
Avantages
La procédure n’est pas limitée par la perméabilité lymphatique du site receveur. Il existe une
variété de sites donneurs disponibles.
Elle peut se faire à titre prophylactique lors d’un curage ganglionnaire. Elle peut être associée à une
reconstruction mammaire ou combinée à une liposuccion.
Inconvénients :
Risques au niveau du site donneur : lymphocèle (formation d’une poche de lymphe), lymphœdème
Résultats
En France la première publication de Becker et al. (2006) sur lymphœdème secondaire post mastectomie porte sur 24 cas au stade 1 et 2 et rapporte une diminution de la circonférence chez 22 patients avec retour à la normale chez 10, le temps de suivi est court.
Batista et al. (2017) décrivent les résultats obtenus sur 23 jambes : réduction de volume chez 21,
réduction supérieure à 30% chez 9, et réduction complète chez 2 personnes. Quel est le temps de suivi ?
Une revue systématique de la littérature a rapporté que parmi 192 patients, 91% ont montré une amélioration post-opératoire et une réduction du volume des membres chez 86%. 60 % ont une amélioration modérée ou significative du débit sur la lymphoscintigraphie. La satisfaction globale des patients était élevée, les épisodes infectieux diminués et la qualité de vie améliorée.
Le VLNT est plus efficace aux membres inférieurs pour le lymphœdème primaire que l’AVL.
Il se pose la question sur l’emplacement idéal du site receveur et du site donneur en raison des complications rapportées et risque de déclenchement d’un lymphœdème au site donneur.
Vignes et al. (2013) dans un suivi de 26 patients rapportent 15 complications dont 6 lymphœdèmes chroniques au site donneur et 4 lymphocèles.
Demiri et al. (2018) dans une série de 189 patientes affectées d’un lymphœdème post cancer du sein, 1.6% déclenchent un lymphœdème au site donneur du membre inférieur.
Scaglioni et al. (2018) sur 271 transferts englobant 24 études ont identifié 1.6% de lymphœdème iatrogène au site donneur chez les patients dont les ganglions inguinaux ont été transférés mais un taux de 13.2% lorsque le site donneur était le ganglion thoracique latéral.
A l’inverse Maldonado et al. (2017) ont réalisé une enquête prospective de 100 VLTN supraclaviculaires et avaient 0% de lymphœdème au site donneur avec un suivi de 11 mois.
2.Chirurgies réductrices du lymphœdème
2.1. Chirurgie de résection
Indications
1.Résection d’un excédent cutané suite à un traitement physiothérapique bien conduit
2.Ablation des tissus lymphœdémateux dans les localisations génitales (verge et testicules)
3.Résection des zones vésiculeuses sur les orteils et les organes génitaux
4.Résection du tissu atteint pour des lymphœdèmes éléphantiasiques : procédure de Charles
Avantages
Efficace pour les lymphœdèmes sévères des membres inférieurs et les éléphantiasis
Inconvénients
Risques de complications locales (infections, mauvaise cicatrisation)
La compression reste nécessaire.
Résultats
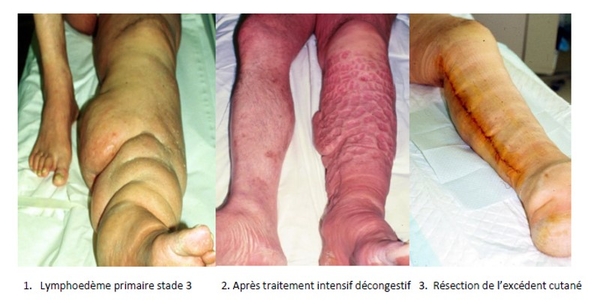
1.La résection d’un excédent cutané redonne un aspect morphologique plus normal au membre et permet d’adapter une orthèse de compression, si non la peau se replie sous la compression entrainant irritation et douleur, et améliore de ce fait la qualité de vie et diminue aussi les épisodes infectieux. (Photos1-2-3)
2.L’ablation des tissus lymphœdémateux dans les localisations génitales permet de redonner une morphologie plus normale.
3.La résection des zones vésiculeuses sur les orteils et les organes génitaux qui sont source de
lymphorrhée et d’érysipèles à répétition entraine une diminution des épisodes infectieux et des écoulements de lymphe et améliore ainsi la qualité de vie .
Ces chirurgies donnent de bons résultats esthétiques avec amélioration de la qualité de vie et diminution des épisodes infectieux. Les résultats esthétiques sont plus médiocres dans les stades ultimes et si l’ablation des tissus est utilisée seule, ce qui est de plus en plus rare.
Il peut y avoir des récidives de vésicules mais qui peuvent être reprises chirurgicalement ou par sclérose à la mousse d’Aetoxisclérol ou encore par laser quand elles sont petites.
4. Pour les éléphantiasis traités par chirurgie d’excision type Charles, il n’y a pas d’études récentes avec cette technique seule. Elle est aujourd’hui associée soit à une liposuccion ou à une greffe ganglionnaire.
2.2. La liposuccion
Indications
Le lymphœdème en évoluant s’engraisse et ne répond plus au traitement physiothérapique même s’il est bien conduit.
Avantages
Elle est réalisable à tous les stades.
La compression, toujours nécessaire, est plus facile à adapter.
Inconvénients :
Nécessite la poursuite de la compression si elle est pratiquée seule.
Résultats :
Brorson et Svensson (1998) ont obtenu chez 28 patientes avec un lymphœdème secondaire du membre supérieur une réduction de 104% du volume par rapport au membre sain avec liposuccion et compression par rapport à une réduction de 47% seulement avec la compression seule.
Hoffner et al. (2018) ont montré sur 105 patients une réduction de 117% par rapport au membre sain.
Forte et al. (2019) dans une analyse de 8 articles comprenant 191 patients atteints de lymphœdème des membres inférieurs dont 95 primaires et 96 secondaires, rapportent une réduction en moyenne de 50% du volume excédentaire, et dans certains cas la réduction est totale après 4-5 ans.
Cette chirurgie permet donc de réduire le volume du membre, les épisodes d’infection, d’améliorer la fonctionnalité, l’esthétique, et ainsi la qualité de vie, les patients sont très satisfaits.
Les résultats sont meilleurs pour les lymphœdèmes secondaires par rapport aux primaires.
La contrepartie est la nécessité de porter une compression indéfiniment mais les avantages cités l’emporteraient sur la charge causée par la thérapie de compression.
Il y a une combinaison possible entre une chirurgie de résection, AVL et VLNT ce qui améliore les résultats et peut déboucher sur la diminution de la force de compression voire son arrêt.
3. Thérapie chirurgicale combinée
La prise en charge chirurgicale a évolué ces dernières années avec le développement des techniques microchirurgicales. L’association de chirurgie ablative à des techniques à visée réparatrice fournit des résultats fonctionnels et une qualité de vie améliorés. Ainsi des études ont montré que l’association d’une AVL ou d’un VLTN à une liposuccion réduit le besoin d’une compression continue ou permet même d’arrêter celle-ci. Les chirurgies réparatrices sont plus efficaces aux stades précoces, en particulier l’AVL, mais ajoutées à une thérapie de résection peuvent aussi être une option thérapeutique efficace pour le lymphœdème à un stade plus avancé.
Synthèse
Discussion
Depuis quelques années les publications sur les chirurgies du lymphœdème se multiplient rapportant les succès variables de telle ou telle procédure, cependant, de nombreuses questions se posent encore :
Comment fonctionnent les anastomoses, les transferts de ganglions ?
Quel est le nombre idéal d’AVL à faire ? aux membres supérieurs ? aux membres inférieurs ?
Si on constate de réelles améliorations après intervention, quelle est la durée de fonctionnement des anastomoses et transferts ? Les suivis sont généralement courts (6-24 mois) et ne permettent pas de connaître les résultats à long terme.
Quels sont les résultats pour les lymphœdèmes primaires, les lymphœdèmes secondaires ?
Quels sont les risques exacts au site donneur pour la VLTN ? Quels sont les bons sites donneurs de ganglions ?
Quels sont les bonnes indications pour l’AVL et VLTN ? les données comparant les résultats de ces 2 méthodes n’existent pas actuellement.
Y-a-t-il des indications chez les enfants ?
Quand faut-il utiliser la chirurgie par rapport à la thérapie décongestive ? Chaque procédure a ses avantages et ses inconvénients, quels sont les bénéfices-risques ?
Que donneront les chirurgies préventives associées à des chirurgies de cancers?
Conclusion
Une approche chirurgicale du lymphœdème est de plus en plus courante. Les indications des diverses techniques après consultation multidisciplinaire se dessinent. Ces chirurgies doivent être conduites par des chirurgiens spécialistes du lymphœdème. Il reste encore des inconnues et les techniques conservatrices impliquant drainage lymphatique, bandages, port de vêtements de compression, exercice physique et soins de peau ne doivent pas être oubliées.
La poursuite des études est nécessaire pour élucider le biomécanisme des techniques physiologiques ainsi que la réalisation d’essais contrôlés rigoureusement et randomisés pour identifier les meilleures interventions chirurgicales et leurs diverses combinaisons afin de mieux conseiller sur un protocole de prise en charge chirurgicale du lymphœdème.
Sources
Article d'aprés "Prise en charge chirurgicale du lymphœdème selon la littérature actuelle" par Marlène Coupé ( https://avml.fr/wp-content/uploads/2021_PUBLI_Prise%20en%20charge%20chirurgicale%20du%20LO_MC.pdf
Surgical management of lymphedema: a review of current literature Kitae E Park, Omar Allam, Ludmila Chandler, Mohammad Ali Mozzafari, Catherine Ly, Xiaona Lu, John A PersingGland Surg 2020 Apr; 9(2):503-511.https://gs.amegroups.com/article/view/40528/html)
Controversies in Surgical Management of Lymphedema Summer E Hanson, Edward I Chang ,Mark V Schaverien, Carrie Chu, Jesse C Selber ,Matthew M Hanasono (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7253258/pdf/gox-8-e2671.pdf)
Plast Reconstr Surg Glob Open 2020 Mar 27;8(3): e2671.Current operative management and therapeutic algorithm of lymphedema in the lower extremities Savitha Ramachandran, Khong-Yik Chew , Bien-Keem Tan, Yur-Ren KuoAsian Journal of Surgery Volume 44, Issue 1, Janvier 2021, pages 46-53 (https://www.sciencedirect.com/science/article/pii/S101595842030258X)
Primary lymphedema French National Diagnosis and Care Protocol (PNDS; Protocole National de Diagnostic et de Soins)Stéphane Vignes , Juliette Albuisson, Laurence Champion, Joël Constans, Valérie Tauveron, Julie Malloizel, Isabelle Quéré, Laura Simon, Maria Arrault, Patrick Trévidic, Philippe Azria and Annabel Maruani, on behalf of French National Referral Center for Primary Lymphedema, Vignes et al. Orphanet J Rare Dis (2021) 16:18
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7789008/