"Celui qui apprends de ses erreurs, prouve par lui-même qu'il est un homme sage." Walter Vivien KESSI
"Apprends des erreurs des autres. Tu ne peux vivre assez longtemps pour toutes les faire toi-même." Eleanor Roosvelt
"On ne fait jamais d'erreur , sans se tromper" Jacques Prévert
Réfexions préliminaires
En médecine on publie ce qui a fonctionné , rarement ce qui n'a pas fonctionné et pourquoi ?
Les erreurs en médecine existent comme dans tous les métiers, la seule différence c'est qu'en médecine, l'erreur bien qu'humaine peut être faite sur des humains et être à l'origine d'un décès ou d'un handicap.
Fair une erreur c'est possible, il faut alors en parler imédiatement au patient (début de l'erreur) et l'assister pour le mieux, fuir est un acte d'irresponsabilité et cela aggrave l'erreur
Que dit le code de déontologie :" l'hésitation dans le diagnostic, l'absence de diagnostic initial ou l'erreur ne sont pas répréhensibles si l'examen a été bien fait et la réflexion convenable. Le médecin n'est pas non plus répréhensible s'il est obligé de donner, dans l'incertitude où il se trouve, une thérapeutique d'attente."
"Le médecin doit écouter, examiner, conseiller ou soigner avec la même conscience toutes les personnes quels que soient leur origine, leurs moeurs et leur situation de famille, leur appartenance ou leur non-appartenance à une ethnie, une nation ou une religion déterminée, leur handicap ou leur état de santé, leur réputation ou les sentiments qu'il peut éprouver à leur égard."
" LES PROFESSIONNELS DE SANTÉ ONT L'OBLIGATION LÉGALE DE VOUS REMETTRE VOTRE DOSSIER SI VOUS LE DEMANDEZ. ILS NE PEUVENT PAS VOUS LE REFUSER "
" Les erreurs ou fautes médicales sont les événements indésirables qui surviennent lorsqu'un professionnel de santé manque à ses devoirs. Il peut s'agir d'une erreur technique, comme le choix d'un mauvais médicament, une erreur de diagnostic, ou une erreur chirurgicale. Il peut aussi s'agir d'un manquement dans les rapports humains entre un soignant et son patient, comme appliquer des soins à une personne contre sa volonté, ou manquer au secret médical."
Enfin, du fait du manque cruel de médecins, un autre type d'erreur potentiel : NON ASSISTANCE de PERSONNE en DANGER". Ne pas prendre de nouveaux patients, ne pas avoir accès à un service d'urgence dans les temps, ne pas avoir un scanner ou une IRM dans les temps....
C'est quel type d'erreur ?
https://masante.oiis.re/portal/thematiques/droits-et-sante/droits-sante-tous-nos-articles/erreur-medicale-accident-manquement-au-code-de-deontologie-quelles-demarches-lorsque-j-estime-etre-mal-soigne,263,774.html
Tout ceci est bien connu, très souvent l'erreur médicale n'en est pas véritablement une. Le manque de dialogue, d'explications au patient peut être à l'origine d'un conflit, sans qu'il y ait eu une véritable erreur médicale, ni un aléa thérapeutique.
Une parade dangereuse à l'erreur en médecine, c'est empiler des examens para cliniques inutiles alors que l'examen cliniqyue a été baclé. Cette avalanche d'examens peut en plus entraîner la découverte d'un incidentalome . Il s'agit découverte fortuite en imagerie médicale – mais aussi en génomique – résulte en l'apparition d'une nouvelle donnée qui n'est pas reliée à la plainte du patient qui interroge le médecin en lui demandant un diagnostic en dehors de tout autre élément clinique......le début des erreurs......aussi !
A la fin d'une consultation avec ou sans examen paraclinique il faut se poser les questions suivantes afin d'éviter toute erreur, tout malentendu :
- Est-ce que j'ai répondu à la question du confrère qui m'a adressé la patient ?
- Est-ce que j'ai répondu à la plainte du patient ?
- Est-ce que j'ai écouté le patient correctement ?
- Est-ce que j'ai expliqué le diagnostic et le traitement prescrit au patient ?
- Est-ce que je dois revoir le patient, si oui, quand ? Fixer d'emblée un rdv.
- Est-ce que j'ai demandé au patient de me revoir en cas de problème ?
- A la fin de la consultation je lis au patient la lettre pour son médecin traitant (avec explications complémentaires , si nécessaire) et je lui en remets un exemplaire.
 Une nouvelle étude révèle que près de 6 % des 130 millions de personnes estimées qui se rendent aux urgences américaines chaque année sont mal diagnostiquées, ce qui signifie qu'environ 1 patient sur 18 reçoit un mauvais diagnostic (CNN)
Une nouvelle étude révèle que près de 6 % des 130 millions de personnes estimées qui se rendent aux urgences américaines chaque année sont mal diagnostiquées, ce qui signifie qu'environ 1 patient sur 18 reçoit un mauvais diagnostic (CNN)
Publié jeudi 15 Décembre par l'Agence pour la recherche et la qualité des soins de santé du département américain de la Santé et des Services sociaux, a passé en revue près de 300 études publiées entre janvier 2000 et septembre 2021.
Les chercheurs estiment que 7,4 millions d'erreurs de diagnostic erroné sont commises chaque année, 2,6 millions de personnes subir un préjudice qui aurait pu être évité, et 370 000 autres personnes sont handicapées de façon permanente ou meurent à cause d'un diagnostic erroné. Cela équivaut à environ 1 400 erreurs de diagnostic chaque année par salle d'urgence à travers le pays.
Les chercheurs ont noté que ces taux sont à égalité avec ce qui est également observé dans les établissements de soins primaires et les patients hospitalisés.
Les cinq principales pathologie qui ont été mal diagnostiquées étaient :
- accident vasculaire cérébral
- infarctus du myocarde
- anévrisme/dissection de l'aorte
- compression/lésion de la moelle épinière
- thromboembolie veineuse
Nous estimons que sur 130 millions de visites aux urgences (ED) par an aux États-Unis, 7,4 millions (5,7%) de patients sont mal diagnostiqués, 2,6 millions (2,0%) souffrent d'un événement indésirable en conséquence, et environ 370 000 (0,3%) subir de graves préjudices en raison d'une erreur de diagnostic.
En termes de service d'urgence moyen avec 25 000 visites par an et de performances diagnostiques moyennes, cela représenterait chaque année plus de 1 400 erreurs de diagnostic, 500 événements indésirables de diagnostic et 75 préjudices graves, dont 50 décès par service d'urgence. Bien que les taux d'erreur et de préjudice globaux soient dérivés de trois études plus petites menées en dehors des États-Unis (au Canada, en Espagne et en Suisse, avec n combiné = 1 758), les méthodes d'étude étaient prospectives et rigoureuses. Toutes les trois ont été menées dans des hôpitaux universitaires et, pour les deux études utilisées pour estimer les dommages,
Cinq conditions (#1 AVC, #2 infarctus du myocarde, #3 anévrisme/dissection de l'aorte, #4 compression/lésion de la moelle épinière, #5 thromboembolie veineuse) représentent 39 % des dommages graves liés à un diagnostic erroné, et les 15 principales conditions représentent 68 pour cent. La variation des taux d'erreur de diagnostic par maladie est frappante (allant de 1,5 % pour l'infarctus du myocarde à 56 % pour l'abcès rachidien, les treize autres se situant entre 10 % et 36 %). L'AVC, la principale maladie grave causant des dommages, est manqué environ 17 % du temps. Parmi ces 15 maladies, l'infarctus du myocarde est le seul avec des taux de faux négatifs proches de zéro (1,5 %), bien en dessous du taux moyen estimé pour l'ensemble des maladies (5,7 %).
Pour une maladie donnée, des symptômes non spécifiques ou atypiques augmentent la probabilité d'erreur. Pour les accidents vasculaires cérébraux, les étourdissements ou les vertiges augmentent les risques d'erreur de diagnostic de 14 fois par rapport aux symptômes moteurs (ceux qui ont des étourdissements et des vertiges sont manqués initialement 40 % du temps).
La variation des taux d'erreur de diagnostic entre les groupes démographiques est présente et parfois assez importante. L'effet de l'âge est hétérogène et spécifique à la maladie (p. ex., un âge plus jeune augmente le risque d'AVC manqué de 6,7 fois, tandis qu'un âge plus avancé augmente le risque d'appendicite manquée). Le sexe féminin et la race non blanche étaient souvent associés à des augmentations importantes (20 à 30 %) du risque d'erreur de diagnostic ; bien que ces disparités n'aient pas été démontrées de manière cohérente d'une étude à l'autre, le fait d'être une femme ou une minorité raciale ou ethnique ne s'est généralement pas révélé «protecteur» contre les erreurs de diagnostic (c'est-à-dire qu'il était au mieux neutre).
La variation des taux d'erreurs de diagnostic entre les services d'urgence hospitaliers spécifiques est importante. Les méthodes de mesure des erreurs de diagnostic au service des urgences sont très variables. Cependant, même lorsque des méthodes similaires sont utilisées, les taux d'erreurs de diagnostic mesurés varient jusqu'à 100 fois d'un hôpital à l'autre. Dans les études individuelles, les cas manqués variaient selon l'hôpital pour l'hémorragie sous-arachnoïdienne (0 % à 100 %), l'infarctus du myocarde (0 % à 29 %) et l'appendicite (1 % à 16 %). Les taux d'erreur sont généralement plus faibles dans les hôpitaux universitaires/d'enseignement, mais on ne sait pas s'il s'agit d'un effet de la disponibilité accrue/de l'utilisation intensive des technologies de diagnostic ou d'autres facteurs.
Les causes profondes des erreurs de diagnostic du service d'urgence étaient principalement des erreurs cognitives liées au processus de diagnostic au chevet du patient. Les réclamations pour faute professionnelle associées à des préjudices graves liés à un diagnostic erroné impliquaient des échecs d'évaluation clinique, de raisonnement ou de prise de décision dans environ 90% des cas.
Des résultats similaires ont été observés dans les données des rapports d'incident. Ces problèmes ne sont pas propres à l'urgence - ils sont observés dans tous les contextes cliniques, quelle que soit la méthode d'étude.
Les facteurs prédictifs les plus forts et les plus cohérents d'erreur de diagnostic du service d'urgence étaient des facteurs de cas individuels qui augmentaient le défi cognitif d'identification du trouble sous-jacent, les symptômes non spécifiques, légers, transitoires ou «atypiques» étant les plus fréquents.
Nos conclusions sont tempérées par les limites de la base de données sous-jacente, y compris les problèmes liés aux sources de données, aux méthodes de mesure et aux relations causales. Néanmoins, les taux globaux d'erreurs de diagnostic et de préjudices liés aux diagnostics erronés sont conformes à ce qui a été constaté dans d'autres contextes cliniques (p. ex., soins primaires et hospitalisation).
Commentaire, un article de 2009 rapporte le même sujet
Diagnostic Error in Medicine
Analysis of 583 Physician-Reported Errors
Gordon D. Schiff, MD; Omar Hasan, MD; Seijeoung Kim, RN, Ph
Contexte
Les diagnostics manqués ou retardés sont un domaine courant mais sous-étudié dans la recherche sur la sécurité des patients. Pour mieux comprendre les types, les causes et la prévention de ces erreurs, nous avons interrogé des cliniciens pour solliciter des cas perçus de diagnostics manqués et retardés.
Une enquête écrite en 6 points a été administrée lors de 20 présentations à grande échelle à travers les États-Unis et par courrier dans 2 institutions collaboratrices. Les répondants ont été invités à signaler 3 cas d'erreurs de diagnostic et à décrire leurs causes perçues, leur gravité et leur fréquence.
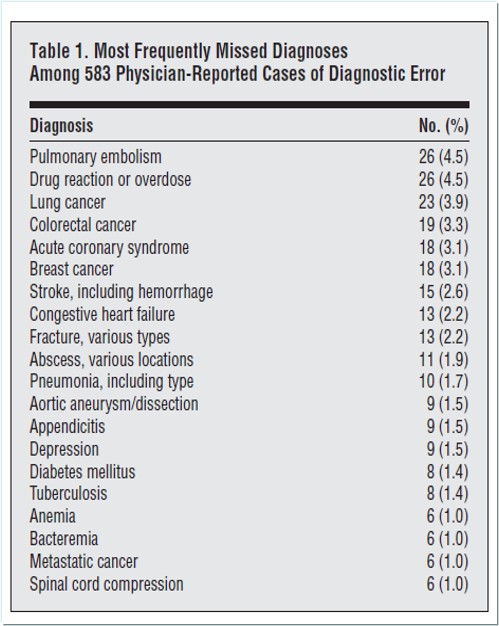
Au total, 669 cas ont été signalés par 310 cliniciens de 22 établissements. Après que les cas sans erreurs de diagnostic ou sans suffisamment de détails ont été exclus, 583 sont restés. Parmi celles-ci, 162 erreurs (28 %) ont été classées comme majeures, 241 (41 %) comme modérées et 180 (31 %) comme mineures ou non significatives. Les diagnostics manqués ou retardés les plus fréquents étaient l'embolie pulmonaire (26 cas [4,5 % du total]), les réactions médicamenteuses ou les surdoses (26 cas [4,5 %]), le cancer du poumon (23 cas [3,9 %]), le cancer colorectal (19 cas [3,3 %]), syndrome coronarien aigu (18 cas [3,1 %]), cancer du sein (18 cas [3,1 %]) et accident vasculaire cérébral (15 cas [2,6 %]). Les erreurs se sont produites le plus souvent au cours de la phase de test (défaut de demander, de rapporter et de suivre les résultats de laboratoire) (44 %), suivies des erreurs d'évaluation du clinicien (défaut de prendre en compte et de surévaluer les diagnostics concurrents) (32 %), d'anamnèse (10 %),
Les médecins se souvenaient facilement de plusieurs cas d'erreurs de diagnostic et étaient disposés à partager leurs expériences. L'utilisation d'un nouvel outil de taxonomie et le regroupement des cas par diagnostic et type d'erreur ont révélé des modèles d'échecs de diagnostic qui suggéraient des domaines à améliorer. La sollicitation et l'analyse systématiques de ces erreurs peuvent permettre d'identifier des stratégies préventives potentielles.


https://www.justifit.fr/b/guides/droit-sante/erreur-medicale-recours/#En_resume_infographie_Telecharger_le_PDF
"Contradiction de notre société qui exige toujours plus de modernité, de technicité mais s’inquiète aussi des progrès scientifiques, exprime le refus de la responsabilité individuelle jusqu’au recours incantatoire à l’État providence... Dérive d’une société encouragée dans sa démarche sécuritaire jusqu’à avoir inscrit dans la Constitution le principe de précaution... Force est de reconnaître que face aux inévitables risques de la vie, le destin, la providence sont des arguments qui ne font plus recette ! Comment s’étonner que le vieil adage, fruit de la sagesse des peuples, « l’erreur est humaine ! » ne soit plus un motif suffisant pour expliquer la survenue d’un événement indésirable lié aux soins ? Plus encore, notre société devenue consumériste ne peut se contenter de l’excuser, dès lors qu’elle exprime désormais à tout propos une exigence indemnitaire. Elle y fut encouragée par l’inflation procédurière en matière médicale initiée en 1997 par l’arrêt Hédreul qui assimile l’acte médical à l’exécution d’un contrat avec n’importe quel prestataire de service. La légitime réparation du dommage ne peut qu’incomber au responsable de la faute, à moins que ne soit reconnue « la faute à personne », l’aléa. À cet égard la loi du 4 mars 2002 représente un progrès considérable par l’introduction de la prise en charge par la collectivité de certains cas « d’accidents médicaux » survenus en dehors de toute relation de causalité in Les erreurs médicales
Denys Pellerin Dans Les Tribunes de la santé 2008/3 (n° 20), pages 45 à 56
"Il convient en conclusion de rappeler quelques principes essentiels :
- comprendre qu’en médecine comme dans toute activité humaine l’erreur peut exister,
- savoir que loin de chercher à la dissimuler, chacun des auteurs du système de soins, médecin et non médecin, à quelque niveau de responsabilité qu’il agisse, doit contribuer en toute transparence à ce qu’on en comprenne le « pourquoi »,
- savoir que l’erreur n’est pas faute,
- savoir que toute erreur, même celle qui a failli survenir et que l’on a pu éviter à temps, doit dès qu’elle a été reconnue être signalée et trouver son explication ; dans la médecine scientifique et technique moderne, l’erreur reconnue révèle souvent un dysfonctionnement du système, ou seulement une méconnaissance d’une règle de bon usage ou de bonne pratique, par ailleurs simple ou banale,
- dans une chaîne, c’est toujours le maillon faible qui lâche le premier,
- que chacun en soit persuadé et y veille pour y remédier,
- la prévention vaut mieux que la sanction.
Autre position
Wears R. Sutcliffe, K. (2019). Still Not Safe: Patient Safety and the Middle-Managing of American Medicine. Oxford University Press
https://www.prevention-medicale.org/Revues-de-questions-thematiques/Toutes-les-revues-de-questions/Livres-immanquables-sur-l-erreur-en-medecine/l-histoire-de-la-securite-du-patient-et-son-relatif-echec-a-ce-jour
Un service d'urgence débordé par un afflux important de patients, un service d'urgence qui manque cruellement de personnel, un service d'urgence qui manque de lits, autant de circonstances qui peuvent conduire à une erreur médicale. Les administrations de tutelle doivent en être consciente et aussi responsable aussi........Le manque de médecins , l'impossibilité à consulter un médecin, ça existe aussi, là encore les tutelles sont coupables et responsables... il ne s'agit pas d'erreurs médicales mais de non assistance à personnes en danger .... c'est pire.....n'est-il pas ?
Enfin les patients ont un droit à la Santé OUI, mais aussi des DEVOIRS comme les médecins et ne pas faire ou exiger n'importe quoi et n'importe quand !
Des moyens "simple" d'éviter les erreurs
En UN : ECOUTER le patient

A lire

A lire

Mathias Wargon, médecin urgentiste et docteur en sciences, est, depuis 2017, à la tête des urgences et du SMUR de l’hôpital Delafontaine à Saint-Denis (93). Il est aussi chargé de mission à l’ARS et président de l’Observatoire régional des soins non programmés d’Île-de-France
Au total : errare humanum est , perseverare diabolicum !


