"On dit que la nature a horreur du vide, mais c'est faux. C'est l'être humain qui a horreur du vide , et qui veut à tout prix remplir tous ces doutes par des explications. Nous oublions que l'interrogation est porteuse d'ouverture pour le coeur et l'esprit , alors que le point d'exclamation est une fin en soi." Bertrand Piccard
"L'esprit humain est devant la porte des mystères" Edgar Morin
"L'autocritique est une hygiène psychique essentielle" Edgar Morin
Le revue Nature Reviews Cardiology vient de publier une article original à propos des sténoses carotidiennes : le VRAI du FAUX ou les "furphies"
Carotid stenosis management: time to address the misconceptions (‘furphies’) Nature Reviews | Cardiology,volume 18 | June 2021 |Vol 18 (https://www.nature.com/articles/s41569-021-00543-2)
Selon Wikipedia, un « furphy » est en argot australien une histoire erronée ou improbable qui est prétendument factuelle. Les furphies sont censés provenir de sources réputées, de deuxième ou de troisième main, et sont largement crus jusqu'à ce qu'ils soient écartés. Les furphies abondent en ce qui concerne l'utilisation des traitements de l'artère carotide et des traitements médicaux pour la prévention des accidents vasculaires cérébraux. Ces idées fausses, souvent publiées dans des revues avec des facteurs d'impact élevés, pèsent lourdement sur le bien-être des patients et les économies de la santé dans le monde entier. Le risque d'accident vasculaire cérébral associé à une sténose carotidienne asymptomatique avancée (sténsoe d'au moins 50 % et plus ) a diminué de manière significative au cours des 3 à 4 dernières décennies avec une intervention médicale seule (coaching de style de vie, activité physique, LDL < 0.70, HBA1C< 7% , TA contrôlée, et médicaments.....) Le dernier taux annuel moyen rapporté d'AVC ipsilatéral est de 0,8 % avec une intervention médicale seule, ce qui est 2 à 3 fois inférieur à celui de la chirurgie carotidienne (endartériectomie) ou de la pose d'un stent carotidien dans les essais randomisés précédents.
Des résultats encore meilleurs sont attendus avec l'intervention médicale optimale actuelle .Ces résultats indiquent que nous avons dépassé l'ère où une intervention carotidienne est susceptible d'apporter un bénéfice global dans cette population de patients . De plus, ces résultats ont des implications pour une meilleure prévention pour tous ceux qui sont à risque de maladie artérielle athéroscléreuse, y compris les patients « symptomatiques » ayant subi un AVC ou un accident ischémique transitoire
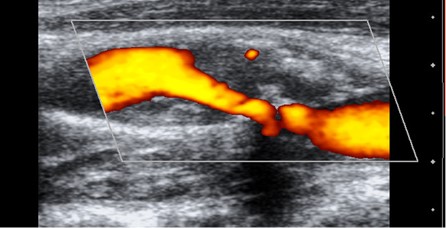
 Paramètre quantification écho-Doppler d'une sténose carotidienne
Paramètre quantification écho-Doppler d'une sténose carotidienne
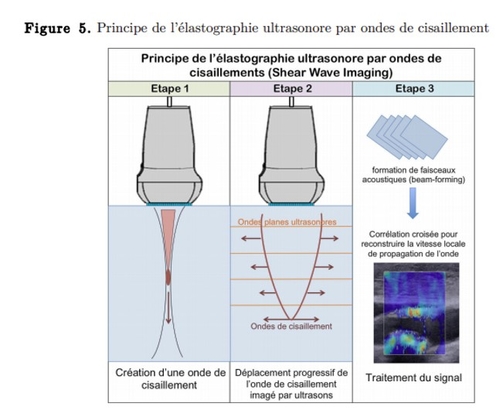 D'aprés : file:///E:/Downloads/va_Goudot_Guillaume.pdf
D'aprés : file:///E:/Downloads/va_Goudot_Guillaume.pdf
New : Évaluation de la contrainte de cisaillement pariétal par Doppler vectoriel ultrarapide dans la sténose carotidienne Guillaume Goudot L.Khider,O.Pedreira,J.Poree.Mirault T J.-M.Alsac P.Julia,MickaëlTanter,MathieuPernot,EmmanuelMessas, (https://www-sciencedirect-com.ezpum.biu-montpellier.fr/science/article/pii/S2542451318303493. )
Cette méthode a permis l’évaluation locale et directe de la contrainte de cisaillement de la paroi le long de plaque. Contrairement à l’évaluation globale de la vitesse par Doppler conventionnel, ces mesures permettent de mieux caractériser les conditions hémodynamiques pour mieux identifier les zones de vulnérabilité. La corrélation entre les valeurs WSS et l’analyse de la vulnérabilité histologique est actuellement en cours.....Il existerait des marqueurs pour sélectionner les individus présentant une sténose carotidienne asymptomatique qui sont désormais susceptibles de bénéficier d'une intervention carotidienne.......
Les marqueurs proposés incluent la détection du signal embolique (Doppler Trans Crânien) , l'échogénicité des plaques (GSM) , la prise de contraste des plaques, le Doppler vectoriel ultrarapide etc. Ces marqueurs ont pour but d'apprécier la vulnérabilité de la plaque. Ces marqueurs proposés sont généralement trop courants pour être sélectifs et couvrent presque tous les patients présentant une sténose carotidienne asymptomatique. De plus, lorsqu'ils sont mesurés, la plupart de ces marqueurs sont associés à un faible taux d'AVC ipsilatéral sans intervention carotidienne. Aucun n'a été évalué dans le contexte de l'intervention médicale optimale actuelle ou dans des essais randomisés. Les populations présentant une sténose carotidienne asymptomatique avancée qui sont désormais susceptibles de bénéficier d'une intervention carotidienne sont rares (voireinexistantes compte tenu du risque procédural inhérent) et restent non identifiées.
Le couple : GSM + Détection HITS est à priori le plus performant pour identifier les sténoses carotidiennes à Haut Risque, le produit de contraste justifie d’études complémentaires
Plaque Vulnérable d'après AMBROSE J.A. J Am Coll Cardio 2008
GSM
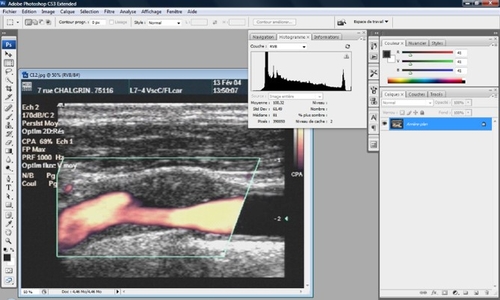 (El Barghouty N. et al.: Eur J Vasc Endovasc Surg 9, 389-393 (1995),El Bargouty N et al.: Eur J Vasc Endovasc Surg 11, 414-416: 1996 El Barghouty N. et al.: Eur J Vasc Endovasc Surg 11, 470-478: 1996, Elatrozy T et al.: int Angiol. 1998 Sept; 17 (3):179-86 )Elatrozy T. et al. : Euro J Vasc Endovasc Surg 16,223-230 : 1998, Gronholdt M.L et al.: circulation 1998;97: 34-40, Lal Brajesh K et al. : Ann vasc Surg 2006 ; 20 : 167-174, Grogan J.K et al.: J Vasc Surg, 42 (2005),pp. 435-441.)
(El Barghouty N. et al.: Eur J Vasc Endovasc Surg 9, 389-393 (1995),El Bargouty N et al.: Eur J Vasc Endovasc Surg 11, 414-416: 1996 El Barghouty N. et al.: Eur J Vasc Endovasc Surg 11, 470-478: 1996, Elatrozy T et al.: int Angiol. 1998 Sept; 17 (3):179-86 )Elatrozy T. et al. : Euro J Vasc Endovasc Surg 16,223-230 : 1998, Gronholdt M.L et al.: circulation 1998;97: 34-40, Lal Brajesh K et al. : Ann vasc Surg 2006 ; 20 : 167-174, Grogan J.K et al.: J Vasc Surg, 42 (2005),pp. 435-441.)
La détection de micro-embols (HITS)

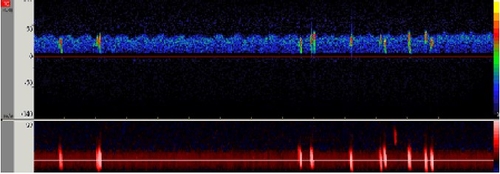
"The presence of spontaneous embolization was associated with a sevenfold increase in the risk of ipsilateral stroke in the largest study of patients with asymptomatic carotid stenosis (Markus et al, ACES, Lancet Neurol 2010)."
A noter que l'essai français ACTRIS porte sur des patients ayant une sténose asymptomatique > 70% (NASCET) présumée à haut risque d’infarctus cérébral, identifiée grâce à des marqueurs d’instabilité de la plaque d’athérosclérose .L'étude a commencé mais a des difficultés pour recruter . Etude dirigée par le MPr JL Mas (https://www.sciencedirect.com/science/article/pii/S0001407919300810).
C'est l'étude qu'on attend. La décision de revasculariser une sténose carotide asymptomatique doit être individualisée en tenant compte de facteurs associés à un risque plus élevé d’infarctus cérébral homolatéral, de l’espérance de vie du patient et du risque de l’intervention.
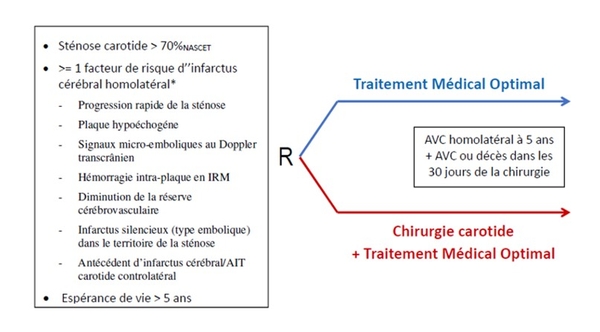 Mais aujourd'hui toutes ces techniques décrites si prometteuses soient elles, n'ont pas été confronté entre elles ni sur des études prospectives. Le seront elles un jour ? Il faut l'espérer, mais aujourd'hui aucun chirurgien vasculaire n' interviendra sur les critéres de vulnérabilité de la plaque carotidienne basés sur des études non validées. Ce n'est pas une critique mais une constatation pragmatique.On peut imaginer qu’à l’avenir le caractère hypoéchogène de la plaque couplé à d’autres outils tels ceux étudiés par l’étude ACTRIS puisse mettre le médecin vasculaire au cœur de l’appréciation du risque d’AVC pour un patient et de la décision thérapeutique. (https://www.ahajournals.org/doi/pdf/10.1161/strokeaha.114.006091)
Mais aujourd'hui toutes ces techniques décrites si prometteuses soient elles, n'ont pas été confronté entre elles ni sur des études prospectives. Le seront elles un jour ? Il faut l'espérer, mais aujourd'hui aucun chirurgien vasculaire n' interviendra sur les critéres de vulnérabilité de la plaque carotidienne basés sur des études non validées. Ce n'est pas une critique mais une constatation pragmatique.On peut imaginer qu’à l’avenir le caractère hypoéchogène de la plaque couplé à d’autres outils tels ceux étudiés par l’étude ACTRIS puisse mettre le médecin vasculaire au cœur de l’appréciation du risque d’AVC pour un patient et de la décision thérapeutique. (https://www.ahajournals.org/doi/pdf/10.1161/strokeaha.114.006091)
Les résultats des essais randomisés seraient reproductibles dans la pratique courante
Les résultats de l'intervention carotidienne sont souvent (peut-être généralement) pires dans la pratique courante que dans les essais randomisés Par exemple, il a fallu de nombreuses années avant que le taux péri-opératoire moyen d'accidents vasculaires cérébraux et de décès à 30 jours dans les registres d'endartériectomie chez les patients présentant une sténose carotidienne asymptomatique corresponde à ceux de l'étude sur l'athérosclérose carotidienne asymptomatique (publiée en 1995 est toujours l'essai randomisé le plus pertinent ).
Pendant ce temps, les normes pour le taux périopératoire de 30 jours d'AVC et de décès dus aux interventions carotidiennes chez les patients asymptomatiques ou symptomatiques dérivés d'essais randomisés antérieurs sont devenues de plus en plus obsolètes et excessives depuis la publication de l'essai en raison des progrès continus de l'intervention médicale.
Les recommandations décrivent de manière peu fiable les preuves scientifiques
À bien des égards, les directives cliniques en vigueur , les recommandations et "guidelines" encouragent l'utilisation de l'endartériectomie carotidienne bien au-delà des sous-groupes de patients asymptomatiques ou symptomatiques dont les essais ont montré qu'ils bénéficiaient de l'endartériectomie carotidienne par rapport à une intervention médicale seule . Pendant ce temps, le stenting carotidien est également largement recommandé bien qu'il n'ait jamais été comparé à une intervention médicale et qu'il soit plus dangereux que l'endartériectomie carotidienne
Les résultats de l'endartériectomie carotidienne et du stenting carotidien transfémoral ou transaortique seraient similaires
Plusieurs imprécisions propagent ces informations
Laissons de côté la période péri-procédurale, c'est-à-dire lorsque le taux excessif d'AVC et de décès dus au stenting carotidien se produit . Le taux excessif d'AVC et de décès après la pose d'un stent carotidien par rapport à l'endartériectomie carotidienne est une réalité dans la période péri-procédurale et aussi longtemps que nous avons suivi des patients dans des essais randomisés
Utiliser des études de faible puissance pour affirmer que le taux péri-procédural plus élevé d'infarctus du myocarde après endartériectomie carotidienne compense le taux péri-procédural plus élevé d'AVC avec pose d'un stent carotidien est en fait associée à un taux péri-opératoire plus élevé d'accidents vasculaires cérébraux, de décès et d'infarctus du myocarde que l'endartériectomie carotidienne
Utiliser des études de faible puissance pour affirmer que le taux d'AVCles plus graves est similaire à celui de l'endartériectomie carotidienne et de la pose d'un stent carotidien ,aucun essai n'a été suffisamment puissant pour exclure une différence cliniquement significative dans le taux d'accidents vasculaires cérébraux les plus graves associés à différentes interventions carotidiennes
Utiliser la prévalence très élevée d'invalidité de toute causechez les patients présentant une sténose carotidienne pour camoufler statistiquement l'invalidité excessive causée par l'AVC dû à la pose d'un stent carotidien par rapport à l'endartériectomie carotidienne
De nouvelles indications procédurales peuvent être établies sans études appropriées de l'intervention médicale optimale actuelle
Par exemple, la revascularisation tanscarotide est actuellement introduite uniquement sur la base de comparaisons avec l'endartériectomie carotidienne et la pose d'un stent carotidien.
Furphies sur les médicaments de prévention des AVC
La compréhension scientifique de ce qui constitue l'utilisation la plus efficace et efficiente des médicaments existants pour la prévention des accidents vasculaires cérébraux a évolué au fil des décennies dans de nombreuses spécialités, provoquant incertitude et confusion. Quelques exemples de furphies sont décrits ci-dessous.
Que tous les patients présentant une sténose carotidienne asymptomatique doivent être traités par un traitement antiplaquettaire
Les preuves actuelles indiquent qu'il n'y a pas de traitement antiplaquettaire chez les patients qui sont complètement asymptomatiques, ce qui comprend de nombreux patients présentant une sténose carotidienne asymptomatique
Que tous les patients présentant une sténose carotidienne asymptomatique doivent désormais être traités par un traitement antiplaquettaire et une anticoagulation à faible dose
Il n'a pas été démontré que ces patients bénéficiant d'un tel traitement, en particulier si ils sont stratifiées en fonction de la présence et du moment de toute complication antérieure d'une maladie artérielle cliniquement manifeste
Que tous les patients atteints de fibrillation auriculaire (une comorbiditéde la sténose carotidienne) bénéficient d'une anticoagulation
La fibrillation auriculaire est une comorbidité fréquente chez les patients atteints de sténose carotidienne. Le risque thromboembolique est hétérogène selon le type de fibrillation auriculaire Conformément aux essais randomisés pertinents, l'anticoagulation doit être initiée aux patients présentant une fibrillation auriculaire récemment documentée (au cours des 1 à 2 dernières années) et une fibrillation auriculaire récurrente ou persistante.
L'utilisation de l'anticoagulation dans des populations autres que celles dont le bénéfice a été démontré dans les essais cliniques est un sur-traitement et expose les patients à un risque d'hémorragie menaçant le pronostic vital (environ 2 à 3 % par an), sans bénéfice démontré.
La voie à suivre
La meilleure prise en charge actuelle des patients atteints de sténose carotidienne est résumée dans le tableau supplémentaire notant que les preuves d'un bénéfice global de l'endartériectomie carotidienne pour les patients symptomatiques étaient limitées à des sous-groupes hautement sélectionnés, proviennent d'essais dans lesquels la randomisation a eu lieu il y a des décennies (1981-1994) et n'a pas été réévalué
Reconnaître les idées fausses (furphies) est essentiel pour optimiser les résultats pour les patients. Des articles comme celui-ci aident mais ne suffisent pas. La médecine nécessite des mécanismes nouveaux et généralement appliqués pour faciliter une compréhension généralisée de la manière dont les preuves scientifiques sont dérivées et de la nature des meilleures pratiques actuelles. Les diplômés en médecine doivent être dotés de compétences de pensée critique, y compris une expertise en analyse statistique clinique fondamentale. La médecine a besoin de plus d'incitations pour utiliser les meilleures pratiques actuelles.
En outre, davantage d'opportunités sont nécessaires pour la recherche, la vérification des «faits » et l'emploi d'universitaires financièrement indépendants et dotés d'un esprit critique dans des contextes cliniques.
Des mécanismes sont nécessaires pour mesurer systématiquement les résultats clés de la pratique clinique de routine. Le financement des services cliniques devrait être mieux orienté vers les services qui améliorent les résultats pour les patients. La médecine nécessite l'abandon de traitements inefficaces et globalement nocifs.
Les économies devraient permettre la poursuite des recherches. Ces étapes sont essentielles si nous voulons passer du modèle de soins de santé actuel et économiquement non viable « basé sur l'activité » à des soins de santé axés sur le patient.
SYNTHESE
.
Cet article s'inspire d'un autre article sur ce sujet : Idées fausses concernant l'adéquation de la meilleure intervention médicale seule pour la sténose carotidienne asymptomatique
Misconceptions regarding the adequacy of best medical intervention alone for asymptomatic carotid stenosis, J Vasc Surg 2020;71:257-69 (https://pubmed.ncbi.nlm.nih.gov/31564585/)
Contexte: Le traitement (identification des facteurs de risque, encadrement du mode de vie et médicaments) pour la prévention des AVC s'est considérablement améliorée. Il est probable que pas plus de 5,5 % des personnes atteintes d'une sténose carotidienne asymptomatique avancée (SCA) bénéficieront désormais d'une intervention carotidienne au cours de leur vie. Cependant, certains remettent en question l'adéquation de l'intervention médicale seule pour ces personnes et proposent d'utiliser des marqueurs de risque élevé d'AVC pour intervenir avec une endartériectomie carotidienne (ACE) et/ou une angioplastie/stenting carotidien (CAS).
Le concept de VULNRERABILITE de la PLAQUE , son anlyse prédictive est au coeur du débat. Qulle est la validité scientifique et les implications de cette proposition ?
Méthodes : l'étude menée a examiné les preuves de l'utilisation d'une intervention médicale seule ou avec une ACE ou une CAS supplémentaire chez les personnes atteintes de SCA.
Résultats: Des essais randomisés d'intervention médicale seule par rapport à une ACE supplémentaire ont montré un avantage statistiquement significatif pour la prévention de l'AVC de l'ACE pour le SCA uniquement pour certains hommes à risque chirurgical moyen, âgés de moins de 75 à 80 ans présentant une sténose de 60 % ou plus selon les critères de l'essai nord-américain d'endartériectomie carotidienne symptomatique. Cependant, les mesures les plus récentes du taux d'AVC avec SCA utilisant une intervention médicale seule sont globalement inférieures à celles des personnes ayant eu une EAC ou une SCA dans les essais randomisés.
Les essais randomisés de l'ACE versus le CAS chez les personnes atteintes de SCA étaient de faible puissance. Cependant, la tendance était à des taux d'AVC et de décès plus élevés avec la SCA. Il n'y a pas de résultats d'essais randomisés liés à la comparaison de l'intervention médicale optimale actuelle avec l'ACE ou la CAS. Les marqueurs fréquemment cités du risque élevé d'AVC en relation avec le SCA manquent de spécificité.
Conclusions : L'intervention médicale a un rôle établi dans la prise en charge courante actuelle des personnes atteintes de SCA. Les études de stratification du risque d'AVC utilisant uniquement l'intervention médicale optimale actuelle sont la priorité de recherche la plus élevée pour identifier les personnes susceptibles de bénéficier d'une intervention carotidienne.
Commentaires
La sténose carotidienne symptomatique de 70% et plus justifie d'une endartérectomie chirurgicale . Le stenting est surtout conseillé en France en cas de récidive post chirurgicale, en cas de sténose carotidienne post radique, en cas de cou hostile à la chirurgie.
Mais tout est différent avec une sténose carotidienne asymptomatique de 60% et plus. Si pendant de nombreuses années les interventions pour sténose carotidiennes asymptomatiques, se sont multipliées ce n'est n'est plus le cas aujourd'hui. Tout d'abord dans les deux cas sténose symptomatique et asymptomatique le traitement médical renforcé est la base : statine, antiplaquettaire (s), voire IEC, correction stricte de tous les facteurs de risque CV, activité physique, équilibre TA et diabète etc.
Les indications aujourd'hui vis-à-vis des sténoses asymptomatiques : c'est demblée une sténose très sévère > 80% > 90%, c'est aussi la notion d'évolution de la sténose au cours de contrôles écho-Doppler successifs. La recherche s'est alors concentrée qur le caractère vulnérable de la plaque sténosante afin d'intervenir chez des patients "en danger' compte tenu de la "texture" de la plaque sténosante.
Commentaire Michel Dauzat sur les plaques carotidiennes :
« Du point de vue statistique, il en ressort clairement que les plaques peu échogènes sont les plus dangereuses. Quant à l’application de cette approche en pratique clinique, c’est une autre affaire, car les conditions d’examen ne sont pas toujours optimales, et la standardisation de la mesure de niveau de gris pose des problèmes méthodologiques complexes et difficilement surmontables. Il reste que, lorsqu’une plaque est manifestement peu ou pas échogène, elle est reconnu comme plus dangereuse, a fortiori si sa cape fibreuse est très fine ou invisible. Néanmoins, il suffit d’examiner la même plaque en 7 et 10 MHz, ou en imagerie fondamentale et en harmonique, par exemple, pour se rendre compte de l’étendue du problème : l’échogénicité apparente de la plaque varie fortement selon les conditions d’examen, et, en fin de compte,l’évaluation subjective sommaire est aussi la mieux reproductible ».... "Le degré de sténose intervient essentiellement en ceci qu’il détermine de plus fortes contraintes mécaniques sur la plaque et l’expose à la rupture….. On revient au point de départ…………le degré de sténose….
Le risque d’infarctus cérébral chez les patients ayant une sténose carotide asymptomatique traitée médicalement a diminué au cours des 20 dernières années. Il est actuellement beaucoup plus faible que celui observé dans les essais cliniques randomisés.
La question de la valeur ajoutée d’une revascularisation carotide chez les patients recevant un traitement médical optimal doit être résolue par de nouveaux essais randomiséscomparant les patients recevant un traitement optimal seul à ceux ayant en plus une revascularisation carotide.
En attendant les résultats de ces essais, la décision d’une revascularisation carotide doit être individualisé et prendre en compte la présence de facteurs de risque d’infarctus cérébral ipsilatéral, l’espérance de vie du patient, le risque d’AVC péri-procédural et les préférences du patient.
Ce qui explique les incohérences sur les sténoses carotidiennes asymptomatiques et l'évaluation de la vulnérabilité de la plaque.
Terminons par une article de 2021 : Screening for Asymptomatic Carotid Artery Stenosis in the General Population Updated Evidence Report and Systematic Review for the US Preventive Services Task Force (https://jamanetwork.com/journals/jama/fullarticle/2775704)
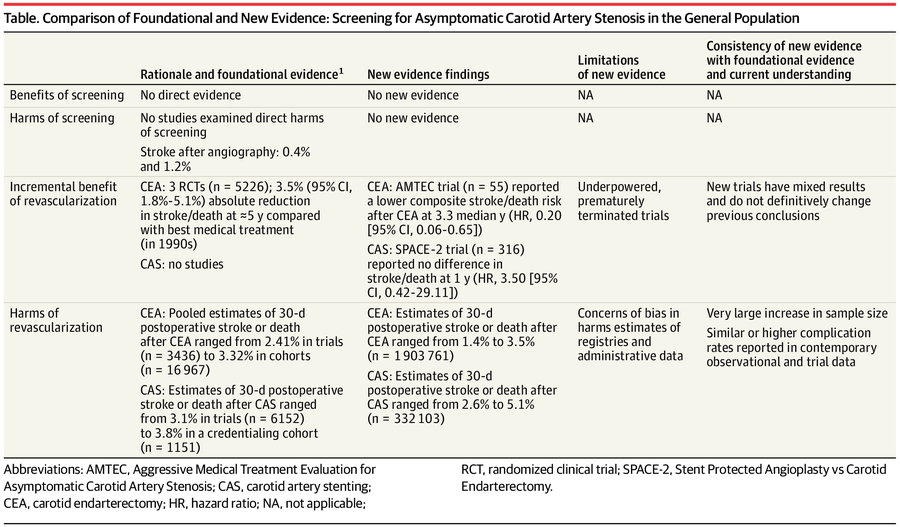
Les conclusions de cette revue sont cohérentes avec celles de la revue précédente ( cf tableau ) Il n'y avait aucune preuve directe examinant les avantages ou les inconvénients du dépistage. Les 2 nouveaux essais ont peu ajouté à la base de données probantes sur l'efficacité de la revascularisation par rapport au meilleur traitement médical.
De nouvelles preuves liées aux préjudices liés aux procédures provenant des bases de données nationales et des registres chirurgicaux contemporains ont signalé des taux de complications ; cependant, leurs biais de sélection et de mesure restent de sérieuses préoccupations. La grande variation signalée dans les taux de complications peut être attribuable à la sélection du patient et du chirurgien/opérateur. Bien qu'il y ait eu peu de nouveaux essais examinant l'efficacité comparative de la revascularisation par rapport au meilleur traitement médical contemporain seul, le CREST-2 en cours ( NCT02089217 , date d'achèvement estimée de décembre 2022), ECST-2 ( ISRCTN97744893 , date d'achèvement estimée de mars 2022), et les essais ACTRIS ( NCT02841098 , date d'achèvement estimée en décembre 2025) viendront s'ajouter à cette base de données probantes sur le traitement de la sténose asymptomatique de l'artère carotide à l'avenir.
Donc wait and see. La découverte d'une sténose carotidienne asymptomatique de 60 à 70% nécessite la prise en compte de plusieurs paramètres :
Sténose carotide asymptomatique : quels patients pourraient bénéficier de la chirurgie ?
< 75 ans, espérance de vie > 5 ans
Homme > Femme
Sténose ≥ 70% NASCET
Infarctus cérébral ipsilatéral silencieux (type embolique)
Diminution de la réserve circulatoire cérébrale
Progression de la sténose avec traitement médiacl optimal suivi
Les souhaits du patient et de son entourage
Signaux micro-emboliques au DTC
Structure de la plaque : IRM, ultrasons, PET, …
Biomarqueurs circulants
En rouge nécessité d'une validation
 Mais la littérature ne s'arrête jamais
Mais la littérature ne s'arrête jamais
- Asymptomatic Carotid Stenosis and Cognitive Impairment: A Systematic Review, Eur J Vasc Endovasc Surg (2021) 61, 888-899
L'hétérogénéité des études a confondu l'interprétation des données, en grande partie parce qu'il n'y a pas de normalisation concernant les tests cognitifs. Cependant, 94 % des études ont signalé une association entre la sténose carotidienne asymptomatique (SCA) et un ou plusieurs tests de troubles cognitifs . La revue n'a trouvé aucune preuve claire que le SCA provoquait une déficience cognitive via un infarctus cortical silencieux (peu d'études ont abordé cette question) ou par une implication dans la physiopathologie de l' infarctus lacunaire ou l'hyperintensité de la substance blanche. Il y avait, cependant, de meilleures preuves suggérant que les patients avec un SCA sévère et une réserve vasculaire cérébrale altérée étaient plus susceptibles d'avoir des troubles cognitifs et de subir un déclin cognitif supplémentaire avec le temps.
- Risk of stroke in relation to degree of asymptomatic carotid stenosis: a population-based cohort study, systematic review, and meta-analysis, Lancet Neurol 2021; 20: 193–202
Contrairement aux hypothèses des lignes directrices actuelles et aux résultats des analyses de sous-groupes d'essais contrôlés randomisés précédents, le risque d'AVC rapporté dans les études de cohorte dépendait fortement du degré de sténose carotidienne asymptomatique, ce qui suggère que le bénéfice de l'endartériectomie pourrait être sous-estimé chez les patients atteints sténose. A l'inverse, le risque d'AVC à 5 ans était faible pour les patients présentant une sténose modérée sous traitement médical contemporain, remettant en cause tout bénéfice d'une revascularisation .
Enfin des dernières GUIDELINES : SOCIETY FOR VASCULAR SURGERY CLINICAL PRACTICE GUIDELINES FOR MANAGEMENT OF EXTRACRANIAL CEREBROVASCULAR DISEASE, Journal of Vascular Surgery,https://doi.org/10.1016/j.jvs.2021.04.073
Is carotid endarterectomy recommended over maximal medical therapy for asymptomatic carotid stenosis in low surgical risk patients? In low surgical risk patients with asymptomatic carotid bifurcation atherosclerosis and a stenosis of >70% (documented by validated duplex ultrasound or CTA/angiography), we recommend carotid endarterectomy with best medical therapy over maximal medical therapy alone, for the long-term prevention of stroke and death. Level of recommendation: Grade 1 (Strong), Quality of Evidence: B (Moderate).
Qu'est-ce qu'un patient à faible risque dans ces recommandations : aucun consensus fort quant à cette question dans la littérature, c'est du cas par cas avec la participation de "toutes les composantes du patient"
Faut-il dépister les sténoses carotidiennes asymptomatiques ?
Dernière question abordée récemment dans la Lettre du Médecin Vasculaire (LMV 55, Juin 2021)
Le plus souvent ces sténoses sont de découvertes fortuites, par exemple lors de la découverte d'une artériopathie des MI, lors de la découverte d'un anévrisme de l'aorte abdominale ou alors en cas de demande d'écho Dopplrt carotidien ,en cas de malaise atypiques. Dans la dernière Lettre de Médecine Vasculaire de la SFMV (N°66, Juin 2021) cette question est abordée par Michel Dadon à propos de l'analyse de cet article : Screening for Asymptomatic Carotid Artery Stenosis Lack of Clinical Benefit, Potential for Harm, Larry B. Goldstein,
La conclusion de cet article apr MIchel Dadon est la suivante: "il reste donc nécessaire de définirl a population à risque de sténose serrée de la carotide pouvant bénéficier d'un dépistage puis d'un éventuel traitement médicalet/ou chirurgical, même si fort heureusement la réduction mdes AVC se poursuit."
Une fois de plus la sténose carotidienne asymptomatique pose problème entre 60 et 70%, au-delà tout est plus simple.
La chirurgie des sténoses carotidiennes asymptomatiques (entre 60 et 70%) fait toujours débat, c'est une décision toujours difficile à prendre en 2021. Une RCP neuro vasculaire semble être la solution afin de prendre une décision collégiale au cas par cas pour au moins pour les cas difficiles.
#VACCINE2.0
 "On dit que la nature a horreur du vide, mais c'est faux. C'est l'être humain qui a horreur du vide , et qui veut à tout prix remplir tous ces doutes par des explications. Nous oublions que l'interrogation est porteuse d'ouverture pour le coeur et l'esprit , alors que le point d'exclamation est une fin en soi." Bertrand Piccard"L'esprit humain est devant la porte des mystères" Edgar Morin"L'autocritique est une hygiène psychique essentielle" Edgar Morin
"On dit que la nature a horreur du vide, mais c'est faux. C'est l'être humain qui a horreur du vide , et qui veut à tout prix remplir tous ces doutes par des explications. Nous oublions que l'interrogation est porteuse d'ouverture pour le coeur et l'esprit , alors que le point d'exclamation est une fin en soi." Bertrand Piccard"L'esprit humain est devant la porte des mystères" Edgar Morin"L'autocritique est une hygiène psychique essentielle" Edgar Morin
 Paramètre quantification écho-Doppler d'une sténose carotidienne
Paramètre quantification écho-Doppler d'une sténose carotidienne D'aprés : file:///E:/Downloads/va_Goudot_Guillaume.pdf
D'aprés : file:///E:/Downloads/va_Goudot_Guillaume.pdf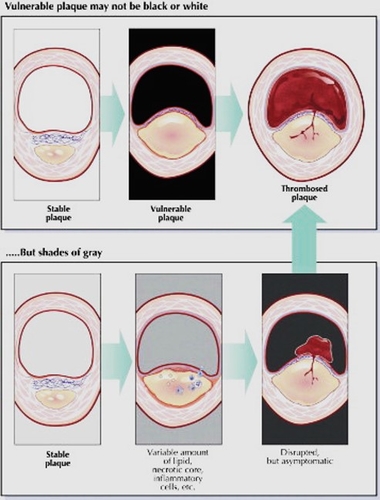
 (El Barghouty N. et al.: Eur J Vasc Endovasc Surg 9, 389-393 (1995),El Bargouty N et al.: Eur J Vasc Endovasc Surg 11, 414-416: 1996 El Barghouty N. et al.: Eur J Vasc Endovasc Surg 11, 470-478: 1996, Elatrozy T et al.: int Angiol. 1998 Sept; 17 (3):179-86 )Elatrozy T. et al. : Euro J Vasc Endovasc Surg 16,223-230 : 1998, Gronholdt M.L et al.: circulation 1998;97: 34-40, Lal Brajesh K et al. : Ann vasc Surg 2006 ; 20 : 167-174, Grogan J.K et al.: J Vasc Surg, 42 (2005),pp. 435-441.)
(El Barghouty N. et al.: Eur J Vasc Endovasc Surg 9, 389-393 (1995),El Bargouty N et al.: Eur J Vasc Endovasc Surg 11, 414-416: 1996 El Barghouty N. et al.: Eur J Vasc Endovasc Surg 11, 470-478: 1996, Elatrozy T et al.: int Angiol. 1998 Sept; 17 (3):179-86 )Elatrozy T. et al. : Euro J Vasc Endovasc Surg 16,223-230 : 1998, Gronholdt M.L et al.: circulation 1998;97: 34-40, Lal Brajesh K et al. : Ann vasc Surg 2006 ; 20 : 167-174, Grogan J.K et al.: J Vasc Surg, 42 (2005),pp. 435-441.)
 "The presence of spontaneous embolization was associated with a sevenfold increase in the risk of ipsilateral stroke in the largest study of patients with asymptomatic carotid stenosis (Markus et al, ACES, Lancet Neurol 2010)."
"The presence of spontaneous embolization was associated with a sevenfold increase in the risk of ipsilateral stroke in the largest study of patients with asymptomatic carotid stenosis (Markus et al, ACES, Lancet Neurol 2010)." Mais aujourd'hui toutes ces techniques décrites si prometteuses soient elles, n'ont pas été confronté entre elles ni sur des études prospectives. Le seront elles un jour ? Il faut l'espérer, mais aujourd'hui aucun chirurgien vasculaire n' interviendra sur les critéres de vulnérabilité de la plaque carotidienne basés sur des études non validées. Ce n'est pas une critique mais une constatation pragmatique.On peut imaginer qu’à l’avenir le caractère hypoéchogène de la plaque couplé à d’autres outils tels ceux étudiés par l’étude ACTRIS puisse mettre le médecin vasculaire au cœur de l’appréciation du risque d’AVC pour un patient et de la décision thérapeutique. (https://www.ahajournals.org/doi/pdf/10.1161/strokeaha.114.006091)
Mais aujourd'hui toutes ces techniques décrites si prometteuses soient elles, n'ont pas été confronté entre elles ni sur des études prospectives. Le seront elles un jour ? Il faut l'espérer, mais aujourd'hui aucun chirurgien vasculaire n' interviendra sur les critéres de vulnérabilité de la plaque carotidienne basés sur des études non validées. Ce n'est pas une critique mais une constatation pragmatique.On peut imaginer qu’à l’avenir le caractère hypoéchogène de la plaque couplé à d’autres outils tels ceux étudiés par l’étude ACTRIS puisse mettre le médecin vasculaire au cœur de l’appréciation du risque d’AVC pour un patient et de la décision thérapeutique. (https://www.ahajournals.org/doi/pdf/10.1161/strokeaha.114.006091) 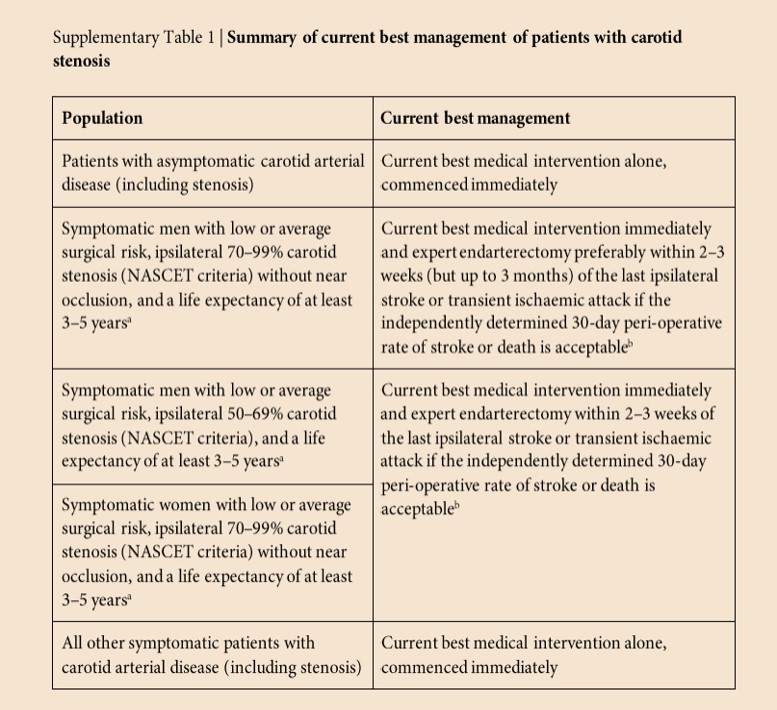
 Les conclusions de cette revue sont cohérentes avec celles de la revue précédente ( cf tableau ) Il n'y avait aucune preuve directe examinant les avantages ou les inconvénients du dépistage. Les 2 nouveaux essais ont peu ajouté à la base de données probantes sur l'efficacité de la revascularisation par rapport au meilleur traitement médical.
Les conclusions de cette revue sont cohérentes avec celles de la revue précédente ( cf tableau ) Il n'y avait aucune preuve directe examinant les avantages ou les inconvénients du dépistage. Les 2 nouveaux essais ont peu ajouté à la base de données probantes sur l'efficacité de la revascularisation par rapport au meilleur traitement médical. Mais la littérature ne s'arrête jamais
Mais la littérature ne s'arrête jamais 
