IPS
-
Une petite Histoire de l' AOMI (avant 1990)
 iconographie : François Becker
iconographie : François Becker
"Les choses en médecine ne se mesurent et ne se considèrent que par leurs sens et effets. "Ambroise Paré
"Savoir s'étonner à propos est le premier pas fait sur la route de la découverte." Louis Pasteur
"Les erreurs sont les portes de la découverte." James Joyce
"Je crois que la force de la Médecine Vasculaire en pathologie artérielle c’est le mariage de la Clinique, de l’imagerie et de l’hémodynamique, et les corrélations anatomo-hémodynamico-cliniques." François Becker
Ces articles sont à l'origine de la fondation des connaissances sur l'AOMI, notamment la mesure de l'index de pression à la cheville, le fameux IPS a 54 ans et toujours à l'ordre du jour. mais aussi de la notion d'ischémie d'effort et permanente.Plusieurs milliards de millards de mesure de l'IPS en 54 ans !
On doit considérer aujourd'hui :Septembre 2022 : #septembremoisarteriopathieARTICLE 1 : 1968
Indirect Systolic Pressures and Pulse Waves in Arterial Occlusive Disease of the Lower Extremities By STEFAN A. CARTER, M.D.Circulation, Volume XXXVII, April 1968
 L'effet Doppler a été vérifié expérimentalement près d'Utrecht en 1845.
L'effet Doppler a été vérifié expérimentalement près d'Utrecht en 1845.
ARTICLE 2 : 1969
ANKLE SYSTOLIC PRESSURE MEASUREMENTS INARTERIAL DISEASE AFFECTING THE LOWER EXTREMITIESBY S. T. YAO, J. T. HOBBS, AND W. T. IRVINEBLOOD FLOW LARORATORY, SURGICAL UNIT, ST. MARY’S HOSPITAL, LONDON, BRIT. J. SURG., 1969, Vol. 56, No. 9, SEPTEMBER ARTICLE 3 : 1968
ARTICLE 3 : 1968
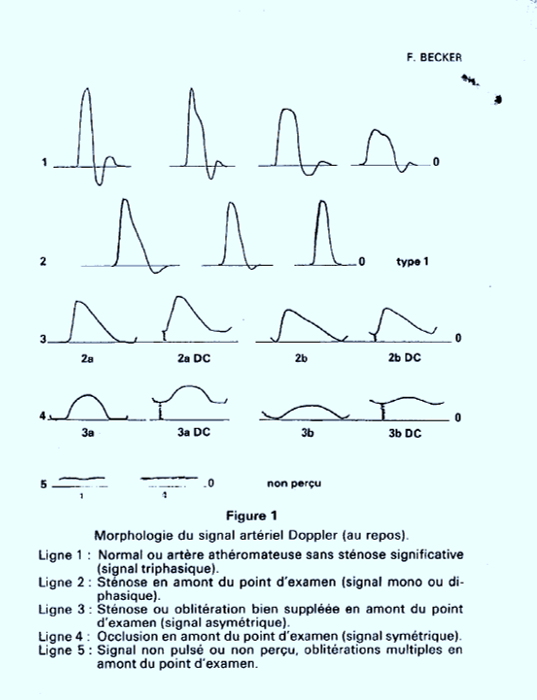 Echelle de gravité des altérations vélocimétriques selon DESCOTES J; CATHIGNOL D
Echelle de gravité des altérations vélocimétriques selon DESCOTES J; CATHIGNOL D
HOP. EDOUARD-HERRIOT, F69374 LYON CEDEX 2
in NOUV. PRESSE MED.; FR.; DA. 1975; VOL. 4; NO 29; PP. 2091-2093; ABS. ANGLPresse Médicale 1975, modifiée par F Becker.de plus Pratique du Doppler Ed EUROMED 1982, M Dauzat, JP Laroche, JM de Bray, F Becker et L Jonnart ARTICLES 4Becker F, Brenot R, David M. Artériopathie oblitérante des membres inférieurs. Analyse critique de la classification de Leriche et Fontaine. STV (1990)
ARTICLES 4Becker F, Brenot R, David M. Artériopathie oblitérante des membres inférieurs. Analyse critique de la classification de Leriche et Fontaine. STV (1990)
Ces auteurs remettent en question la classification de Leriche et Fontaire en proposant pour la première fois l'ISCHEMIE d'effort et l'ISHEMIE permanente
Cette classification a été consacrée en 2006 (HAS, recommandations AOMI, (https://www.has-sante.fr/upload/docs/application/pdf/AOMI_recos.pdf) et au préalable dans la Thèse d’Université de F.Becker 1989
Commentaires de François Becker in LMV N° 2, 2001 sur l'IPS
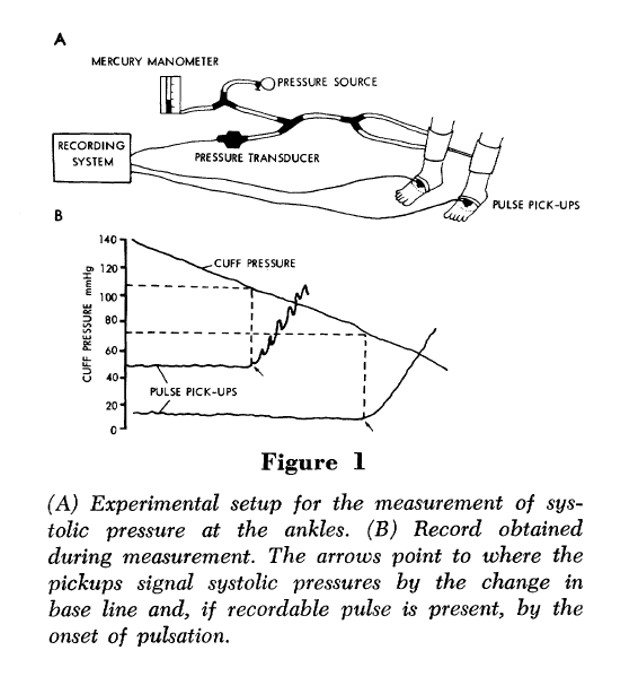
L’IPSch naît en 1968 avec la publication des travaux de Carter . A l’époque, ces examens étaient faits en exploration fonctionnelle vasculaire en physiologie. Les mesures de pression distale (cheville, orteil) utilisaient la pléthysmographie avec occlusion veineuse indirecte, outil de base pour les mesures de volume et de pression en physiologie clinique. Le capteur de signal (jauge de mercure) est placé à l’orteil ; la manchette est placée à la cheville pour la mesure de pression à la cheville, et au niveau de la première phalange de l’orteil pour la mesure de pression à l’orteil. La méthode est parfaitement standardisée, on n’a pas à choisir une artère sur laquelle mesurer la pression.
Peu après, le « Doppler » apparaît sur le marché avec le fameux boîtier Parks et sa sonde 10 MHz (résistante à tous les chocs …). Yao (chirurgien vasculaire) perçoit immédiatement l’intérêt de cet outil pour la consultation et donne son essor à l’IPSch en simplifiant la mesure de pression à la cheville
Ces deux auteurs montraient ainsi qu’il y a un gradient de pression de la racine d’un membre à son extrémité, que la pression est normalement un peu plus élevée au membre inférieur (M.Inf.) qu’au membre supérieur (M.Sup.), que les occlusions artérielles significatives induisent d’abord une perte de charge systolique (puis une perte de charge diastolique), que la mesure de la pression au M.Inf. est aussi sensible qu’un test d’hyperémie réactionnelle (test de référence de l’époque) et qu’elle peut être réalisée en clinique avec un appareillage simplifié. Yao montrait par ailleurs dans son travail princeps de 1970 que la valeur moyenne de l’IPSch décroît comme la sévérité de l’AOMI augmente.
Tout était dit ou presque en 1970, il restait aux épidémiologistes à s’emparer de l’outil IPSch et à montrer que la prévalence de l’AOMI est considérablement plus élevée que ne le laissait penser l’item claudication intermittente, puis à introduire la stratification du risque cardio-vasculaire avec une place majeure pour l’IPSch.
La question récurrente depuis l’abandon de la mesure pléthysmographique au profit de la mesure doppler est sur quelle(s) artère(s) faut-il mesurer la pression à la cheville ? Une façon d’y répondre est de revenir aux origines et de distinguer mesure de pressions et mesure d’IPSch dans le cadre de la consultation de tous les jours (examen de niveau 1 en première consultation, en examen de dépistage, en suivi normal), et dans le cadre d’un examen spécialisé avec bilan hémodynamique précis (examen de niveau 2 ou 3).
On peut espérer qu’avec la place de premier plan prise par cet index dans le diagnostic d’AOMI et la gestion des patients à risque cardio-vasculaire, des outils spécifiques et/ou revenant au principe de la mesure globale (en laser-doppler par exemple, plus sensible que la jauge de mercure qui a quasi disparu, plus précis que la photopléthymographie AC) seront bientôt disponibles.....
Règles de bases, quelque soit le mode de mesure:Ces règles sont pour l’essentiel communes à toutes les mesures de pressions artérielles.
- Le patient est allongé en décubitus au repos depuis une 10aine de minutes. Il est de bonne pratique de veiller à la chaleur des pieds (la vasoconstriction cutanée est source d’erreur de mesure). Ce temps peut être mis à profit pour l’anamnèse, la palpation et l’auscultation des trajets artériels.
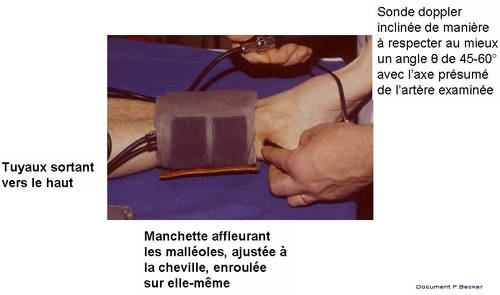
- La pression est mesurée là ou est placée la manchette et non là où est placé le capteur (avec une manchette placée à mi-mollet et une sonde doppler placée sur la pédieuse, on mesure la pression à mi-mollet !). A la cheville, le bord distal de la manchette doit affleurer les malléoles.
- La largeur de la manchette doit être de 1.2 à 1.5 fois le diamètre du segment de membre (bras, cheville) sur lequel elle s’applique. La poche pneumatique doit couvrir la ou les artères où la pression est mesurée.
- La manchette doit y être ajustée (1 travers de doigt maximum entre la manchette et la peau), enroulée aussi parfaitement que possible sur elle-même (meilleure reproductibilité)
- Le même manomètre est utilisé pour la mesure au bras et à la cheville (de manière à ne pas sommer les erreurs de mesure liées au manomètre).
- Il est recommandé de commencer l’examen par la palpation des pouls (à la cheville et au poignet) et l’auscultation des creux sus-claviers de manière à suspecter une sténose sous-clavière. Si on ne prend la pression brachiale que d’un coté, choisir le membre supérieur droit (la grande majorité des sténoses sous-clavières intéresse la sous-clavière gauche).
- L’examinateur se place correctement face au manomètre de façon à éviter l’erreur de parallaxe
- Il est recommandé de mesurer d’abord la pression au bras au stéthoscope (TAS/TAD) et au doppler (PAS), de manière à avoir une idée de la pression normale à la cheville.
- La manchette doit être gonflée rapidement au-delà de la pression systolique présumée et dégonflée lentement jusqu’à réapparition du signal. La pression est mesurée à la réapparition du signal et non la pression de disparition du signal.
Références historiques
- Becker F. Histoire de la claudication intermittente d’origine artérielle, Syndrome de Bouley-Charcot. J Mal Vasc2005 ; 30(2) : 114-7
- Naumann M. Der Blutdruck in der arteria dorsalis pedis in der norm und bei kreislaufstörungen. Z Kreislaufforsch 1933; 31: 513
- Winsor T. Influence of arterial disease on the systolic blood pressure gradients of the extremity. Am J Med Sci 1950; 220 (2): 117
- Gaskel P. Rate of blood flow in the foot and calf before and after reconstruction by arterial grafting of an occlude main artery of the lower limb. Clin Sci 1956; 15: 259
- Strandness D.E., Radke H.M., Bell J.W. Use of a new simplified plethysmograp in the clinical evaluation of patients with arteriosclerosis obliterans. Surg Gyn Obstet 1961; 112: 751
- Carter S.A. Indirect systolic pressures and pulse waves in arterial occlusive disease of the lower extremities. Circulation 1968; 37: 624-38
- Yao S.T., Hobbs J.T., Irvine W.T. Ankle systolic pressure measurements in arterial disease affecting the lower extremities. Br J Surg 1969; 56(9): 676-9.
- Yao S.T. Haemodynamic studies in peripheral arterial disease. Br J Surg 1970; 57(10): 761-6
La mesure de l'IPS est un geste quotidien, il peut être délégué. Il est indispensable dans l'AOMI symptomatique, mais il a sa place aussi dans le dépistage de l'AOMI asymptomatique, dans une population choisie selon les FDRCV . Un compte rendu écho-Doppler dans le contexte de l'AOMI sans mesure de l'IPS est une faute médicale. La mesure de l'IPS au Doppler Continu reste la référence, encore aujourd'hui. Les mesures automatisées n'ont pas encore atteint la perfection en cas d'AOMI symptomatique mais elles sont sur la bonne voie. Par contre pour le dépistage c'est la méthode idéale et délégable.
Les régles que l'on applique aujourd'hui ,notamment l'IPS et une nouvelle approche de la classification de Leriche et Fontaine ont plus de 30 ans , voire 54 ans pour l'IPS ! Comme quoi l'histoire reste une référence inaliénable, elle est en médecine un socle indstructible.
A RELIRE

