“Au lieu d'instinct, ne vaudrait-il pas mieux parler d'une fabuleuse pression sociale pour que la femme ne puisse s'accomplir que dans la maternité ?” Elisabeth Badinter
Eugene Braunwald, Cardio-obstétrique : une nouvelle spécialité, European Heart Journal , 2024 ;, ehae202, https://doi.org/10.1093/eurheartj/ehae202
Depuis le milieu du XXe siècle, la cardiologie s'est considérablement développée, tant en termes d'ampleur qu'en profondeur. Parmi ces avancées figurent des interactions importantes entre le système cardiovasculaire (CV) et d’autres systèmes organiques.
J'ai pris conscience de l'une de ces premières interactions en 1953, lors de ma première bourse de cardiologie. Avec deux cardiologues et un obstétricien, j'ai participé à une étude sur l'hémodynamique CV au cours d'une grossesse normale. Nous avons utilisé le cathétérisme cardiaque droit, récemment développé, chez 46 femmes normales à différents stades de la grossesse. Nous avons observé une élévation du débit cardiaque au début du troisième trimestre, tandis que les pressions dans le cœur droit et l'artère pulmonaire, au repos et pendant l'exercice, ont montré peu de changement tout au long de la gestation. 1 Depuis cette première incursion, j'ai trouvé intéressant d'observer les interactions sans cesse croissantes entre la cardiologie et l'obstétrique en fonction de l'impact du stress de la grossesse chez les femmes atteintes de troubles cardiovasculaires (MCV).
Mortalité maternelle
L’Organisation mondiale de la santé (OMS) a estimé que la mortalité maternelle totale dans le monde était de 446 000 en 2000 et qu’elle est tombée à 287 000 en 2020.
Un pourcentage important de ces décès sont survenus dans des pays à revenu faible ou intermédiaire. Au cours de cette période, le taux mondial de mortalité, c'est-à-dire le nombre de décès maternels pour 100 000 naissances vivantes, est passé de 339 à 223. Ce taux était beaucoup plus faible dans les pays à revenu élevé et a encore diminué, passant de 9 à 6 en Europe occidentale, au cours de la même période. .
Cependant, de manière surprenante, aux États-Unis, ce chiffre a augmenté régulièrement, passant de 12 à 21. Ce dernier résultat a suscité l'attention et l'inquiétude aux États-Unis.
Plusieurs raisons ont été avancées pour expliquer cette constatation
Il s'agit notamment d'une augmentation de l'âge moyen des femmes connaissant leur première grossesse aux États-Unis, liée en partie à une augmentation des grossesses chez les femmes de ≥ 40 ans, ainsi qu'une augmentation du nombre de femmes atteintes d'une maladie cardiaque congénitale ou héréditaire survivant jusqu'à l'âge adulte. Il convient également de noter que le taux de mortalité est presque trois fois plus élevé chez les femmes noires que chez les femmes blanches en Amérique, ce qui pourrait être lié aux différences d'accès à des soins périnatals de haute qualité. Il est important de noter que dans les pays à revenu élevé, notamment aux États-Unis, les maladies cardiovasculaires constituent désormais la principale cause résiduelle de mortalité maternelle, la plupart de ces décès étant évitables.
Pour contribuer à la réduction des décès maternels chez les patientes atteintes de maladies cardiovasculaires, l'OMS a développé une évaluation de stratification du risque modifiée (m) qui comprend quatre classes ;
La classe I de l'OMS comprend les femmes présentant des lésions petites ou réparées avec succès et un taux d'événements cardiaques non supérieur à la normale, augmentant progressivement jusqu'à la classe IV de l'OMS qui inclut les patients présentant une hypertension pulmonaire marquée, un dysfonctionnement ventriculaire systémique avec une fraction d'éjection < 30 % ou un nouveau Classes III et IV de la York Heart Association.
Chez les patientes de la classe IV de l'OMSM, la grossesse peut être contre-indiquée et, dans certains cas, même envisagée pour une interruption lorsque la vie de la mère est gravement menacée. Les estimations du risque CV avant la conception ou au début de la gestation peuvent faciliter la planification avancée de la grossesse et de l'accouchement et, dans le cas de grossesses à haut risque, l'implication d'experts.
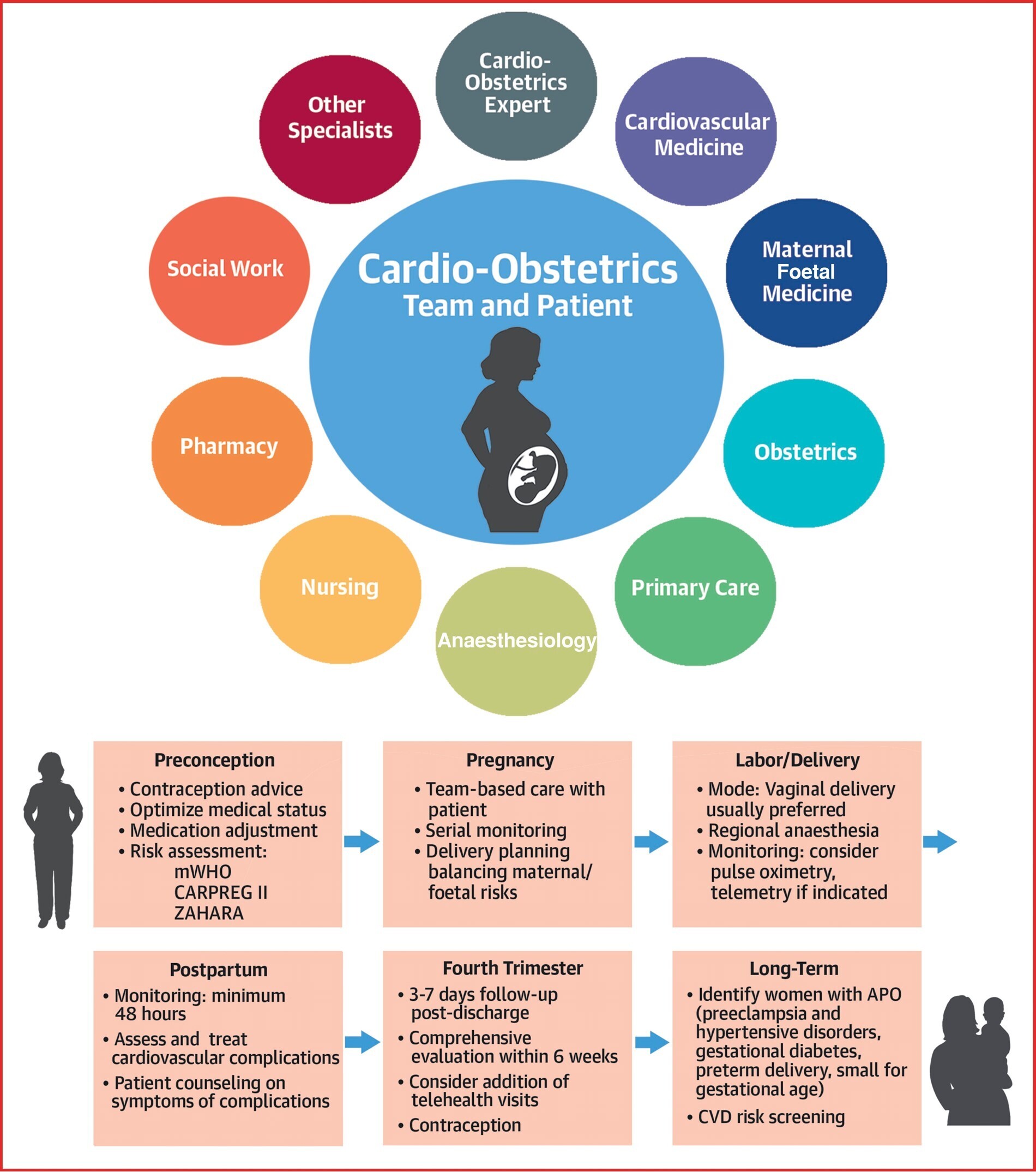
Des équipes multidisciplinaires
En 2018, la Société européenne de cardiologie (ESC) a publié des lignes directrices pour la gestion de la grossesse chez les patientes atteintes de maladies cardiovasculaires, et en 2019, le Collège américain des obstétriciens et gynécologues a publié un rapport détaillé : « Grossesse et maladies cardiaques ».
Plus récemment, l'Alliance américaine pour l'innovation en matière de santé maternelle a développé un consensus sur les affections cardiaques dans les soins obstétricaux. Ces déclarations ont souligné la nécessité d'une approche d'équipe multidisciplinaire pour la grossesse chez les femmes présentant une maladie cardiovasculaire établie ou présentant un risque élevé de maladie cardiovasculaire et ont recommandé la nécessité d'une collaboration étroite entre les cardiologues et les obstétriciens
En 2019, Davis et Walsh ont utilisé le terme « cardio-obstétrique » pour décrire cette collaboration.
D’autres spécialistes, notamment des anesthésiologistes obstétricaux, des spécialistes en médecine maternelle et fœtale et des néonatologistes, devraient être disponibles pour rejoindre l’équipe cardio-obstétricale en cas de besoin. Comme l'ont souligné Davis et al. , « Le modèle de soins cardio-obstétricaux implique plusieurs spécialistes travaillant en collaboration avec les patientes pour résoudre les problèmes depuis la préconception jusqu'à la grossesse, l'accouchement et la période post-partum »
Le quatrième trimestre de la grossesse fait référence aux 12 semaines qui suivent l'accouchement, une période particulièrement à risque.
Rôles des cardiologues en cardio-obstétrique
|
|
|
|
|
|
|
|
MCV, troubles cardiovasculaires ; OMS, Organisation mondiale de la santé ; PPCM, cardiomyopathie péri partum.
Les maladies cardiovasculaires relativement fréquentes qui nécessitent l'attention de l'équipe cardio-obstétricale comprennent l'hypertension, le diabète, les malformations cardiaques congénitales non corrigées ou insuffisamment corrigées, l'insuffisance cardiaque, les valvulopathies et les arythmies. Alors que les cardiologues généralistes prennent régulièrement en charge les patientes atteintes de ces troubles alors qu'elles ne sont pas enceintes, rares sont ceux qui ont l'expérience de gérer le stress imposé par la grossesse, l'accouchement et la période post-partum précoce chez ces patientes. Par exemple, les femmes qui développent un diabète gestationnel ont un risque presque 10 fois plus élevé de développer un diabète chronique que celles qui ont une grossesse normo glycémique. De même, l’hypertension gestationnelle peut être utile pour identifier les femmes présentant un plus grand risque de développer une hypertension chronique post-partum. S’ils sont détectés pour la première fois pendant la grossesse, les deux effets ultérieurs de ces troubles relativement courants peuvent être prévenus ou contrôlés.
De précieuses contributions aux résultats chez les femmes enceintes atteintes de maladies cardiovasculaires ont été fournies par le Registre des grossesses et des maladies cardiaques (ROPAC), un registre observationnel prospectif de 5 739 grossesses menées dans 138 centres dans 53 pays, principalement en Europe. Le critère d'évaluation principal était la mortalité maternelle (0,6 %) et/ou l'insuffisance cardiaque survenue dans 11 % des cas et la naissance prématurée dans 16 % des cas.
Troubles cardiovasculaires propres à la grossesse
L'hypertension se présente sous trois formes pendant la grossesse :
* l'hypertension gestationnelle
* l'hypertension chronique (pré-gestationnelle)
* et la prééclampsie. Cette dernière, dans laquelle l'hypertension s'accompagne d'une protéinurie ou de signes d'un autre dysfonctionnement d'un organe cible, peut être causée par une inadéquation utéroplacentaire conduisant à une dérégulation endothéliale maternelle et à une inflammation.
Les facteurs de risque de son développement comprennent un épisode antérieur de prééclampsie, d'obésité, d'hypertension, de diabète et du syndrome des anticorps antiphospholipides.
La prééclampsie peut être associée à une hypertension sévère, à une insuffisance cardiaque aiguë et, à long terme, à une augmentation du risque de maladie coronarienne. Si elle n'est pas contrôlée, elle peut entraîner des troubles visuels, des lésions hépatiques et l'éclampsie, un trouble convulsif pouvant être mortel. Le risque de développer une prééclampsie peut être réduit par un programme d'exercice, de l'aspirine à faible dose et une supplémentation en calcium. Un contrôle strict de l’hypertension est particulièrement important ; le labétalol, la nifédipine, l'hydralazine et le nitroprussiate de sodium ou la nitroglycérine intraveineuse se sont révélés utiles. Cependant, les bloqueurs du système rénine-angiotensine sont contre-indiqués pendant la grossesse en raison de leur toxicité fœtale. Même si le déclenchement précoce du travail réduira la durée de la prééclampsie, l'équilibre entre les risques maternels et fœtaux doit être examiné au cas par cas.
La cardiomyopathie péri partum (PPMP), également propre à la grossesse, provoque un dysfonctionnement systolique ventriculaire gauche et une insuffisance cardiaque clinique. Elle survient dans environ 1 naissance sur 2 000, mais varie considérablement selon les pays et se manifeste généralement du dernier mois de la grossesse au cinquième mois du post-partum. Les facteurs de risque comprennent la race noire, l'âge maternel plus avancé, la grossesse multi gestationnelle et la prééclampsie. La prise en charge comprend les diurétiques et les bêtabloquants ; les inhibiteurs du système rénine-angiotensine ne peuvent être débutés qu'après l' accouchement. La récupération de la fonction ventriculaire gauche se produit chez environ la moitié des patients traités en 6 mois ; d'autres peuvent nécessiter un traitement à long terme. Durant la première année, le taux de mortalité, bien qu'assez variable, est en moyenne de 5 %.
Émergence de la cardio-obstétrique
Récemment, la définition de la cardio-obstétrique a suscité un intérêt croissant, en particulier aux États-Unis. En considérant son développement en tant que spécialité, il peut être utile de considérer un prédécesseur, la cardio-oncologie, qui a débuté il y a environ 15 ans, en grande partie motivée par la cardiotoxicité fréquente des thérapies anticancéreuses, et implique des collaborations entre cardiologues et oncologues. Comme la cardio-obstétrique, la cardio-oncologie a développé des lignes directrices de pratique clinique sous l'égide de l'ESC.
La cardio-oncologie a développé un programme de formation à trois niveaux. L'International CardioOncology Society a développé des processus de certification standardisés pour les cliniciens, les institutions et les centres d'excellence. Le matériel d'apprentissage est disponible sous forme de livre ainsi que dans des revues spécialisées. La cardio-oncologie a obtenu le statut de conseil de l'ESC et de l'American College of Cardiology, l'American Heart Association investit dans un réseau de recherche et les National Institutes of Health des États-Unis ont publié un avis d'intérêt particulier sur l'amélioration des résultats du traitement du cancer. Cardiotoxicité associée.
À l'heure actuelle, la cardio-obstétrique se concentre principalement sur le développement de programmes de formation clinique.
Trois niveaux de formation ont été proposés.
* Le premier, qui, en plus de la didactique, comprendrait une exposition clinique à la population cible, pourrait être intégré aux bourses de cardiologie approuvées.
* Des niveaux de formation plus avancés nécessiteront une expérience à la fois en milieu hospitalier et ambulatoire sous la supervision de professeurs, qui devraient inclure à la fois des cardiologues et des obstétriciens. Il sera également nécessaire que les obstétriciens s'occupant de femmes enceintes atteintes de maladies cardiovasculaires et les résidents en obstétrique approfondissent leurs connaissances en cardiologie.
* Des projets d'accréditation d'hôpitaux dotés de centres de cardio-obstétrique sont en discussion. La cardio-obstétrique, ainsi que la santé reproductive, ont récemment été reconnues comme section et conseil de l'American College of Cardiology.
Recherche
La recherche clinique et fondamentale en obstétrique est bien établie et de haute qualité. Une connaissance considérable en cardio-obstétrique découle de l'expérience clinique et des études observationnelles conduisant au consensus d'opinions d'experts. Il sera important de développer des opportunités de recherche supplémentaires dans ce domaine. Au niveau clinique, il est nécessaire de tester diverses thérapies actuelles et futures dans le cadre d’essais randomisés prospectifs et contrôlés. Ceux-ci peuvent inclure le bénéfice potentiel de la metformine, ainsi que de la plasmaphérèse pour éliminer les facteurs anti-angiogéniques dans la prise en charge de la prééclampsie. En outre, sur la base d'observations récentes , la valeur d'une troponine cardiaque de haute sensibilité (hs) élevée dans le diagnostic de la prééclampsie devrait être définie. Le peptide natriurétique de type B (BNP), ainsi que le rapport entre la tyrosine kinase-1 de type fms soluble dans le sérum et le facteur de croissance placentaire (sFlt-1.PlGF), peuvent être élevés dans la prééclampsie sévère.
À un niveau plus fondamental, le(s) mécanisme(s) responsable(s) du développement du PPCM sont actuellement à l’étude. En 2013, il a été rapporté que 25 % des patients atteints de cardiomyopathie dilatée familiale (CMD) non ischémique présentaient une variante de perte de fonction du TTN , le gène qui code pour la titine, une grande protéine sarcomérique.
Par la suite, des variantes similaires de ce gène ont été trouvées chez les femmes atteintes de PPCM. Trois autres gènes variants de perte de fonction non liés chez les patients atteints de DCM ont également été observés chez les patients atteints de PPCM. Ainsi, « il existe un degré élevé de similitude génétique entre la PPCM et la cardiomyopathie dilatée (DCM) ».
Il existe également de nombreuses similitudes dans les phénotypes cliniques de ces deux cardiomyopathies. Plusieurs autres investigations sur les mécanismes du PPCM sont en cours d'étude. Il s’agit notamment de variantes du gène ACE, d’une sécrétion excessive de prolactine par l’hypophyse et de l’activation de cytokines inflammatoires. Il est possible, voire probable, que plusieurs mécanismes soient responsables du PPCM. Fait intéressant, il a été rapporté que la PPCM précoce pouvait être détectée à l’aide d’un modèle électrocardiographique d’apprentissage profond. Si cela est confirmé, il pourrait devenir possible de commencer le traitement plus tôt et ainsi d’améliorer les résultats cliniques.
Conclusions
Il a été observé que
(i) le stress de la grossesse peut intensifier les maladies cardiovasculaires existantes
(ii) la grossesse peut être responsable du développement de deux troubles uniques, la prééclampsie et la cardiomyopathie post-partum
(iii) la mortalité maternelle et fœtale résultant des interactions entre grossesse et maladies cardiovasculaires est beaucoup plus fréquente dans les pays à revenu faible et intermédiaire que dans les pays à revenu élevé ;
(iv) il existe désormais de nombreuses opportunités pour la recherche fondamentale et clinique dans ce domaine.
Ainsi, lorsque ces observations sont prises ensemble, il semble approprié d’identifier formellement la cardio-obstétrique comme une nouvelle spécialité.
CommentaireCardio Obstétrique
Cardio Oncologie
Cardio Gériatrie
Cardio Sport
Cardio Pédiatrie
Cardio Invasive
Cardio Scanner et IRM
Cardio du Rythme (Rythmologue)
la cardiologie décline ses sous spécialités.
C'est très bien et logique.
Mais dans la Vraie Vie, compte tenu des délais actuels de rdv chez une ou un cardiologue, il est impératif de conserver car nous en avons excessivement besoin des cardiologues "généraux".
Sinon la prise en charge des maladies CV "de base " va être de plus en plus en difficile, les retards de diagnostic ne vont pas tarder et ils ont même commencé.
Plutôt que de parler de nouvelles spécialités parlons de sous spécialités ou compétences. Si ces sous spécialités se multiplient il va falloir organiser tout ce petit monde.
Ces sous spécialités nécessitent des DU ou DIU, pas d'improvisation mais aussi la nécessité de valider une sous spécialité mais pas plus.
Si la situation de l'exercice de la médecine n'était pas ce qu'elle est aujourd'hui ,ce serait très différent...... et ouvert.