"La dérive potentiellement hégémonique des assureurs avec la puissance évaluatrice des algorithmes est réelle au détriment de la singularité et de la fragilité de la victime." Philippe Donnou

Un Large Language Model (LLM) ou grand modèle de langage est un algorithme d'intelligence artificielle conçu pour comprendre et générer du langage naturel
Ces modèles utilisent des réseaux de neurones profonds et sont entraînés sur d'énormes quantités de données textuelles
Caractéristiques principales
- Basé sur des architectures de transformers et des réseaux neuronaux profond
- Entraîné sur des corpus de textes massifs
- Capable de traiter et générer du langage naturel à grande échelle
Fonctionnement
Les LLM fonctionnent grâce à l'apprentissage automatique, en particulier le deep learning. Ils analysent les motifs et relations dans les données textuelles pour :
- Comprendre le contexte et la sémantique
- Prédire les séquences de mots probables
- Générer du texte cohérent et naturel
Applications
Les LLM ont de nombreuses applications, notamment :
Traduction automatique- Réponse aux questions
- Génération de texte
- Développement de chatbots
- Analyse de sentiments
- Assistance à la programmation
"Non, Perplexity n'est pas un LLM (Large Language Model). Perplexity est un moteur de recherche conversationnel qui utilise des LLM pour fournir des réponses
Il combine un moteur de recherche traditionnel avec des modèles de langage pour comprendre les requêtes des utilisateurs et générer des réponses synthétisées à partir de multiples sources
Perplexity dispose de son propre modèle LLM, mais utilise également d'autres modèles comme GPT-3.5 Turbo d'OpenAI, LLM de Meta AI, et Code Llama pour des tâches spécifiques"
L'ARTICLE
Influence du modèle de langage à grande échelle sur le raisonnement diagnostique : un essai clinique randomisé
JAMA Netw Open. 2024;7(10):e2440969. doi:10.1001/jamanetworkopenhttps://pmc.ncbi.nlm.nih.gov/articles/PMC11519755/
Article libre d'accès
Question
L'utilisation d'un grand modèle de langage (LLM) améliore-t-elle les performances de raisonnement diagnostique chez les médecins en médecine familiale, en médecine interne ou en médecine d'urgence par rapport aux ressources conventionnelles ?
Résultats
Dans un essai clinique randomisé incluant 50 médecins, l'utilisation d'un LLM n'a pas amélioré de manière significative la performance du raisonnement diagnostique par rapport à la disponibilité de ressources conventionnelles uniquement.
Signification Dans cette étude, l'utilisation d'un LLM n'a pas nécessairement amélioré le raisonnement diagnostique des médecins au-delà des ressources conventionnelles ; un développement supplémentaire est nécessaire pour intégrer efficacement les LLM dans la pratique clinique.
Importance Les grands modèles de langage (LLM) se sont montrés prometteurs dans leurs performances sur les examens de raisonnement médical à choix multiples et ouverts, mais on ne sait toujours pas si l'utilisation de tels outils améliore le raisonnement diagnostique des médecins.
Objectif
Évaluer l'effet d'un LLM sur le raisonnement diagnostique des médecins par rapport aux ressources conventionnelles.
Conception, cadre et participants
Un essai clinique randomisé en simple aveugle a été mené du 29 novembre au 29 décembre 2023. En utilisant la vidéoconférence à distance et la participation en personne dans plusieurs établissements médicaux universitaires, des médecins ayant une formation en médecine familiale, en médecine interne ou en médecine d'urgence ont été recrutés.
Les participants à l'intervention ont été randomisés pour accéder au LLM en plus des ressources de diagnostic conventionnelles ou uniquement des ressources conventionnelles, stratifiées par stade de carrière. Les participants se sont vu attribuer 60 minutes pour examiner jusqu'à 6 vignettes cliniques.
Principaux résultats et mesures
Le résultat principal a été la performance sur une rubrique standardisée de la performance diagnostique basée sur la précision du diagnostic différentiel, la pertinence des facteurs de soutien et d'opposition et les prochaines étapes d'évaluation diagnostique, validées et notées par consensus d'expert aveugle. Les résultats secondaires comprenaient le temps passé par cas (en secondes) et la précision du diagnostic final. Toutes les analyses ont suivi le principe de l'intention de traiter. Une analyse exploratoire secondaire a évalué la performance autonome du LLM en comparant les résultats primaires entre le groupe LLM seul et le groupe de ressources conventionnel.
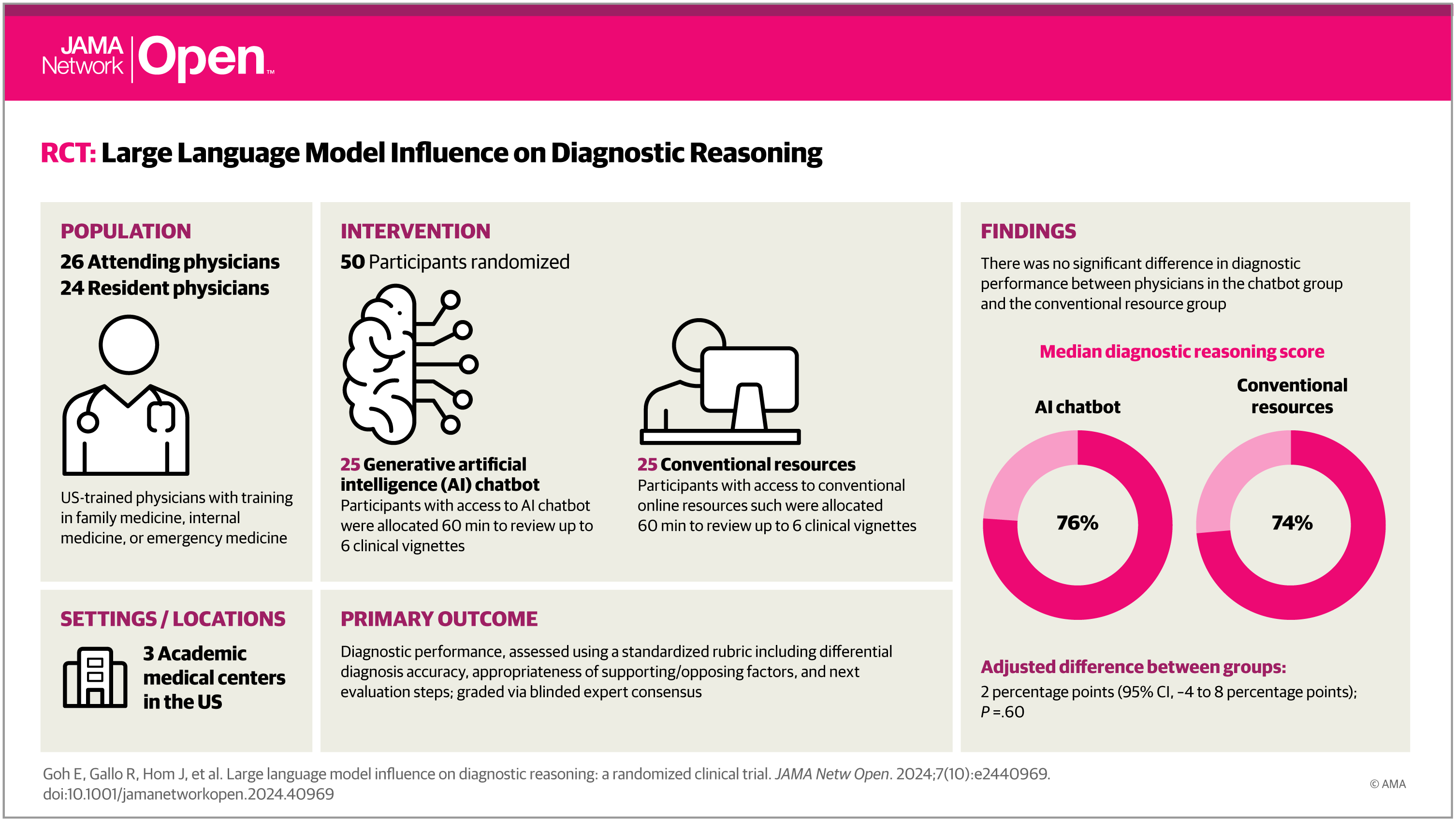
Résultats
Cinquante médecins (26 assistants, 24 résidents ; années médianes de pratique, 3 [IQR, 2-8]) ont participé virtuellement ainsi qu'à 1 site en personne. Le score médian de raisonnement diagnostique par cas était de 76 % (IQR, 66 %-87 %) pour le groupe LLM et de 74 % (IQR, 63 % à 84 %) pour le groupe conventionnel de ressources uniquement, avec une différence ajustée de 2 points de pourcentage (IC à 95 %, -4 à 8 points de pourcentage ; P = ,60). Le temps médian passé par cas pour le groupe LLM était de 519 (IQR, 371-668) secondes, contre 565 (IQR, 456-788) secondes pour le groupe de ressources conventionnelles, avec une différence de temps de -82 (IC à 95 %, -195 à 31 ; P = ,20) seconde. Le LLM à lui seul a obtenu 16 points de pourcentage (IC à 95 %, 2 à 30 points de pourcentage ; P = 0,03) de plus que le groupe de ressources conventionnel.
Conclusions et pertinence
Dans cet essai, la disponibilité d'un LLM aux médecins en tant qu'aide au diagnostic n'a pas amélioré de manière significative le raisonnement clinique par rapport aux ressources conventionnelles. Le LLM seul a démontré des performances plus élevées que les deux groupes de médecins, ce qui indique la nécessité de la technologie et du développement de la main-d'œuvre pour réaliser le potentiel de la collaboration médecin-intelligence artificielle dans la pratique clinique.
Commentaire
OUI Mais, on, peu voire les choses autrement, le LLM pourrait être utilisé par des non médecins puisque utilisé seul le LLM fournit des diagnostics de qualité
Du fait du manque de médecins en France ne pourrait - on pas utiliser cet IA aux urgences pour faire un tri de qualité, tri réalisé par des non médecins.
Une chose importante concernant l'IA en médecine et soulignées dans le derbier nuléro de la Revue Médicale Suisse, du 20/11 /2024 "conserver une esprit de synthèse face au défi de la digitalisation ( P. Vollenweider et G. Waeber ). Les jeunes médecins en formation vont être immerger dans l'IA. Il leur faudra garder une pensée synthétique et hiérarchisée afin d'éviter d'être submergé par l'IA. Il leur faudra garder la qualité des soins et ne pas sombrer dans la médecine digitale qyui arrivera rapidement. Ils seront saturés d'informations dont il faudra tirer "la subtantifique moelle" et tout cela sans perdre leur esprit clinique et garder un raisonnent physio pathologique en priorité.
Ext ce que l'IA pourra aider la médecine " sans médecins" ?
La récent rapport de la Cour des Comptes sur les urgences est plus qu'alarmant notamment par le manque de médecins urgentistes : ALORS ?
RECOMMANDATIONS COUR des COMPTES
et simplifier l’accès direct à l’hospitalisation non programmée
3. Systématiser les filières d’hospitalisation directe pour éviter le passage par les urgences des personnes âgées et en contrôler l’effectivité (ministre de la santé et de l’accès aux soins).
4. Établir un régime d’autorisation spécifique pour les centres de soins non programmés, les intégrant dans le cadre de régulation de l’offre de soins, dans les services d’accès aux soins et dans la permanence des soins ambulatoires (ministre de la santé et de l’accès aux soins).
Connaître, répartir et mobiliser plus facilement les moyens disponibles et sécuriser la sortie vers l’hospitalisation
6. Généraliser les équipes territoriales d’urgence sur l’ensemble du territoire (ministre de la santé et de l’accès aux soins).
7. Poursuivre, à un rythme annuel, l’enquête nationale sur la gestion des lits en aval des
urgences pour vérifier la performance de la fonction d’ordonnancement des lits à l’échelle de chaque établissement (ministre de la santé et de l’accès aux soins, ANAP).
Améliorer la fiabilité des données au service de la qualité et de l’efficacité
a) les données enregistrées par les Smur ;
b) les données enregistrées par les Services d’accès aux
soins et les Centres 15-Samu ;
c) les données du programme de médicalisation des systèmes
d’information (ministre de la santé et de l’accès aux soins, ATIH).
10. Contrôler systématiquement la cohérence entre les déclarations des établissements
destinées au suivi de l’activité sanitaire et les cotations des passages aux urgences destinées à la facturation (ministre de la santé et de l’accès aux soins, ATIH, Cnam).
Informer le public sur la disponibilité des structures des urgences
Publier annuellement un bilan global au niveau national des évènements indésirables
graves associés aux soins intervenus dans les structures des urgences, déclarés par les
établissements de santé (HAS).
11. Mettre à la disposition des usagers, en continu, les données concernant les urgences telles que les structures ouvertes à proximité de leur localisation, le temps d’attente observé dans celles-ci, le nombre de passages, les services fermés, etc. (ministre de la santé et de l’accès aux soins)
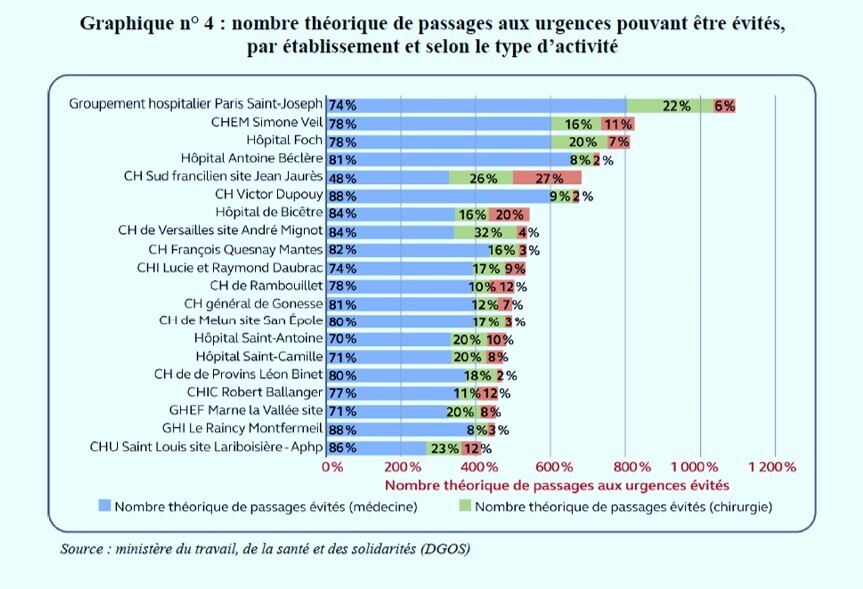
CONCLUSION ET RECOMMANDATIONS __________________
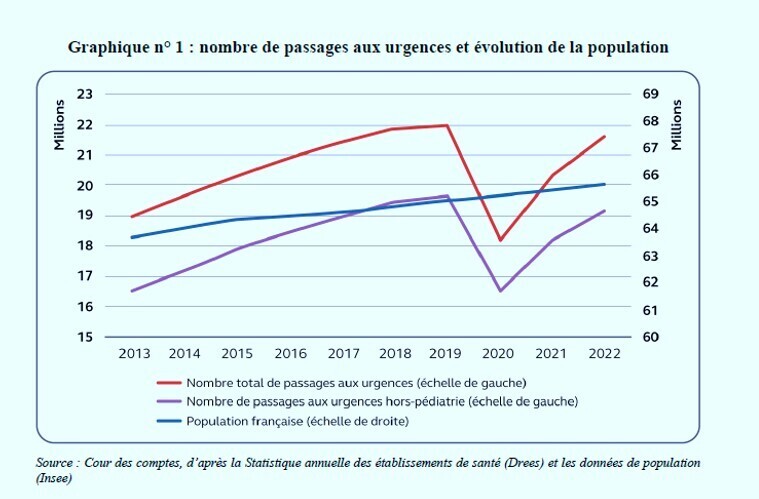
Les structures des urgences demeurent excessivement sollicitées pour satisfaire une demande de soins qui, en majorité, n’en relève pas ou dont le caractère prévisible justifie que d’autres filières, plus adaptées aux patients et aux moyens mieux ajustés, soient organisées.
L’activité croissante confirme que l’activité de médecine d’urgence demeure la solution par défaut d’une grande partie des difficultés du système de santé : faible accessibilité des soins de premier recours ou des soins psychiatriques, manque de médecins traitant pour les maladies chroniques et les personnes âgées, inadaptation des services hospitaliers à la prise en charge des soins non programmés, consumérisme médical.
Dans ce contexte, l’organisation d’une régulation territoriale de l’accès à l’offre de soins non programmés de ville et hospitalière apparaît comme une nécessité pour optimiser, sur un bassin de santé, une ressource médicale rare et prévenir l’utilisation inadaptée des services d’urgences.
Au stade pré hospitalier, le suivi de l’activité des Samu-Sas, très incomplet, doit être organisé pour faciliter le pilotage immédiat et continu de la régulation, permettant d’ajuster le dispositif à l’échelle territoriale pertinente et d’identifier les effets de la régulation sur les parcours de soins des patients, aujourd’hui insuffisamment évalués.
Dépendant de la mise en place des communautés professionnelles territoriales de santé et des Sas, les conditions de la régulation restent fragiles, les leviers incitatifs mobilisés ne suffisant pas, aujourd’hui, à répondre à la demande de soins non programmés à même d’alléger le recours non pertinent aux urgences.
En parallèle, l’offre de soins non programmés de ville telle qu’elle se reconfigure au lendemain de la crise sanitaire, à travers le développement accéléré des centres de soins non programmés, est porteuse de risques à contenir. L’intégration de cette nouvelle offre de soins dans la régulation des Sas et de la permanence des soins ambulatoires apparait indispensable, sous peine de fragiliser l’édifice de la régulation, déjà délicat à instituer. Elle pose, plus généralement, la question de l’obligation de participation à la permanence des soins qui repose actuellement de façon déséquilibrée sur l’hôpital public, accroissant par là son déficit d’attractivité.
En outre, et dans le contexte de vieillissement accru de la population, l’organisation de l’activité au sein de l’hôpital doit être profondément revue pour que l’activité non programmée soit mieux anticipée et admise, et qu’elle cesse de relever à titre principal des urgences. Au-delà d’une programmation indispensable des besoins en lits à l’échelle territoriale et de leur adaptation à une patientèle vieillissante, l’ensemble des leviers de prévention de passage par les urgences, notamment les admissions directes en hospitalisation, doivent pouvoir se déployer de façon systématique.
En conséquence, la Cour formule les recommandations suivantes
1. publier annuellement un bilan global, au niveau national, des évènements indésirables graves associés aux soins (EIGS) intervenus dans les structures des urgences, déclarés par les établissements de santé (HAS) ;
2. coordonner la gestion des équipes de médecins intervenant dans la permanence des soins ambulatoires avec celles mobilisables par le service d’accès aux soins, pour concentrer le service sur les périodes qui correspondent le mieux aux besoins de la population (ministre de la santé et de l’accès aux soins , Cnom) ;
3. systématiser les filières d’hospitalisation directe pour éviter le passage par les urgences des personnes âgées et en contrôler l’effectivité (ministre de la santé et de l’accès aux soins ) ;
4. établir un régime d’autorisation spécifique pour les centres de soins non programmés, les intégrant dans le cadre de régulation de l’offre de soins, dans les services d’accès aux soins et dans la permanence des soins ambulatoires (ministre de la santé et de l’accès aux soins ).
C'était une usine à gaz l'organisation des urgences, la cour des comptes en a fait une deuxième.....usine à gaz !
La solution est évidente mais personne n'ose en parler , donc je le fait
Que tous les médecins libéraux, hospitaliers, assurent les gardes. Avant mais c'était avant, chaque village, chaque petite ville ou grande ville, avait un ou des médecins de garde et tout fonctionnait bien, les urgences n'étaient jamais débordées . Point de services de garde encombré , point de longues attentes sur un brancard , point de morts sur un brancard dans un service d'urgence !
Alors aidons-nous de l'IA, remettons les gardes obligatoires et le tour est joué.
Je sais que ce n'est pas politiquement correct mais à force de tourner en rond avec les urgences, tranchons dans le vif du sujet.
J'ai pris pendant 35 ans des gardes et des astreintes avec passion et plaisir, c'est le cœur du métier de médecin.........mais bien sur AUTRE TEMPS , AUTRE MOEURS, ça c'était AVANT et c'est un discours de "vieux con" mais j'assume .
De plus on se battait pour prendre les gardes et maintenant on se bat pour ne pas les prendre !
Alors l'IA pourra t-elle sauver la médecine ?
La suite très bientôt sur MedVasc .info
Copyright : Dr Jean Pierre Laroche / 2024

