C'est toujours ce qui éclaire qui demeure dans l'ombre. Edgar Morin / Le Paradigme perdu
Préambule
L'apolipoprotéine B (apoB) est le composant protéique majeur des chylomicrons , des lipoprotéines de très basse densité ( VLDL ), des lipoprotéines de densité intermédiaire ( IDL ), de la lipoprotéine(a) [ Lp(a) ] et des lipoprotéines de basse densité (LDL), et constitue 20 à 25 % du poids total des LDL. Dans l'ensemble, en raison de sa demi-vie beaucoup plus longue (1,5 à 3 jours), les LDL représentent > 90 % des lipoprotéines porteuses de l'apoB.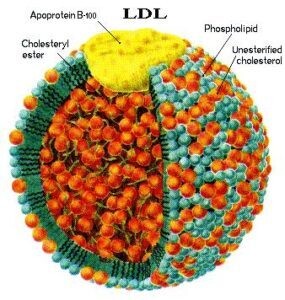
L'ApoB existe sous deux formes, dérivées du même transcrit du gène APOB : l'apoB-100, la protéine complète et la plus abondante, compte 4 563 acides aminés et se trouve dans les lipoprotéines synthétisées par le foie, notamment les LDL, IDL et VLDL.
L'ApoB-48, constituée des 2 152 acides aminés N-terminaux (48 % du poids moléculaire) de l'apoB-100, est produite par l'intestin grêle et se trouve dans les chylomicrons . ApoB-48 est généré lorsqu'un codon d'arrêt au niveau du résidu 2153 est créé par édition d'ARN et ne possède pas le domaine de liaison au récepteur LDL C-terminal de l'apoB-100.
Interprétation clinique
Il est bien établi qu’une augmentation des concentrations plasmatiques de lipoprotéines contenant l’apoB est associée à un risque accru de développer une maladie athéroscléreuse. Des études cas-témoins ont montré que les concentrations plasmatiques d'apoB sont plus discriminantes que celles des autres lipides plasmatiques pour identifier les patients atteints de maladie coronarienne (CHD).
L'utilité de l'apoB dans la détermination du risque de maladie coronarienne a été confirmée par des études prospectives, même si la mesure dans laquelle les concentrations d'apoB sont supérieures à celles des lipides sériques pour prédire le risque est variable (en général, la discordance est plus élevée chez les patients insulinorésistants qui ont généralement un taux de LDL plus élevé. -TG qui conduit à des LDL appauvris en CE).
https://www.revolutionhealth.org/apolipoprotein-b-apob/Les normes ApoB / LDL

Allan D Sniderman, Line Dufresne, Karol M Pencina, Selin Bilgic, George Thanassoulis, Michael J Pencina, Discordance parmi l'apoB, le cholestérol des lipoprotéines non de haute densité et les triglycérides : implications pour la prévention cardiovasculaire, European Heart Journal , 2024 ;, ehae258, https://doi.org/10.1093/eurheartj/ehae258
https://academic.oup.com/eurheartj/advance-article/doi/10.1093/eurheartj/ehae258/7663778
Article libre d'accès
Malgré des preuves croissantes selon lesquelles l’apolipoprotéine B (apoB) est le marqueur le plus précis du risque de maladie cardiovasculaire athéroscléreuse (ASCVD), son adoption dans la pratique clinique reste faible.
Cette enquête visait à déterminer si le cholestérol à lipoprotéines de basse densité (LDL-C), le cholestérol à lipoprotéines de non-haute densité (HDL-C) et les triglycérides sont suffisants pour les soins cardiovasculaires de routine.
Un échantillon de 293 876 adultes de la UK Biobank (âge : 40 à 73 ans, 42 % d'hommes), indemnes de maladie cardiovasculaire, avec un suivi médian de 11 ans pour l'apparition d'un ASCVD a été inclus. La distribution de l'apoB à des niveaux prédéfinis de LDL-C, de non-HDL-C et de triglycérides a été examinée graphiquement, et les taux d'événements ASCVD sur 10 ans ont été comparés pour l'apoB élevée par rapport à l'apoB faible. Les résidus d'apoB ont été construits après régression de l'apoB sur les triglycérides LDL-C, non-HDL-C et log-transformés et utilisés comme prédicteurs dans un modèle de régression à risques proportionnels pour l'ASCVD d'apparition récente ajusté pour les facteurs de risque standard, y compris le HDL-C.
L'ApoB était fortement corrélée au LDL-C et au non-HDL-C ( r de Pearson = 0,96, P < 0,001 pour les deux), mais moins avec le log des triglycérides ( r = 0,42, P < 0,001). Cependant, les plages d'apoB nécessaires pour capturer 95 % de toutes les observations à des niveaux prédéfinis de C-LDL, de C-non-HDL ou de triglycérides étaient larges, allant de 85,8 à 108,8 md/dL lorsque le LDL-C était de 130 mg/dL, 88,3. –112,4 mg/dL lorsque le C-non-HDL est de 160 mg/dL et de 67,8 à 147,4 md/dL lorsque les triglycérides sont de 115 mg/dL. À ces niveaux (± 10 mg/dL), les taux d'ASCVD sur 10 ans pour l'apoB au-dessus de la moyenne + 1 ET contre en dessous de la moyenne − 1 ET étaient de 7,3 contre 4,0 pour le LDL-C, 6,4 contre 4,6 pour le non-HDL-C. et 7,0 contre 4,6 pour les triglycérides (tous P < 0,001). Avec 19 982 nouveaux événements d'ASCVD lors du suivi, dans le modèle ajusté, l'apoB résiduelle est restée statistiquement significative après prise en compte du LDL-C et du HDL-C (rapport de risque 1,06, intervalle de confiance à 95 % 1,0–1,07), après prise en compte du C-non-HDL et C-HDL (rapport de risque 1,04, intervalle de confiance à 95 % 1,03-1,06), et après prise en compte des triglycérides et du C-HDL (rapport de risque 1,13, intervalle de confiance à 95 % 1,12-1,15). Aucun des résidus de C-LDL, de C-non-HDL ou de log triglycérides n'est resté significatif lorsque l'apoB a été incluse dans le modèle.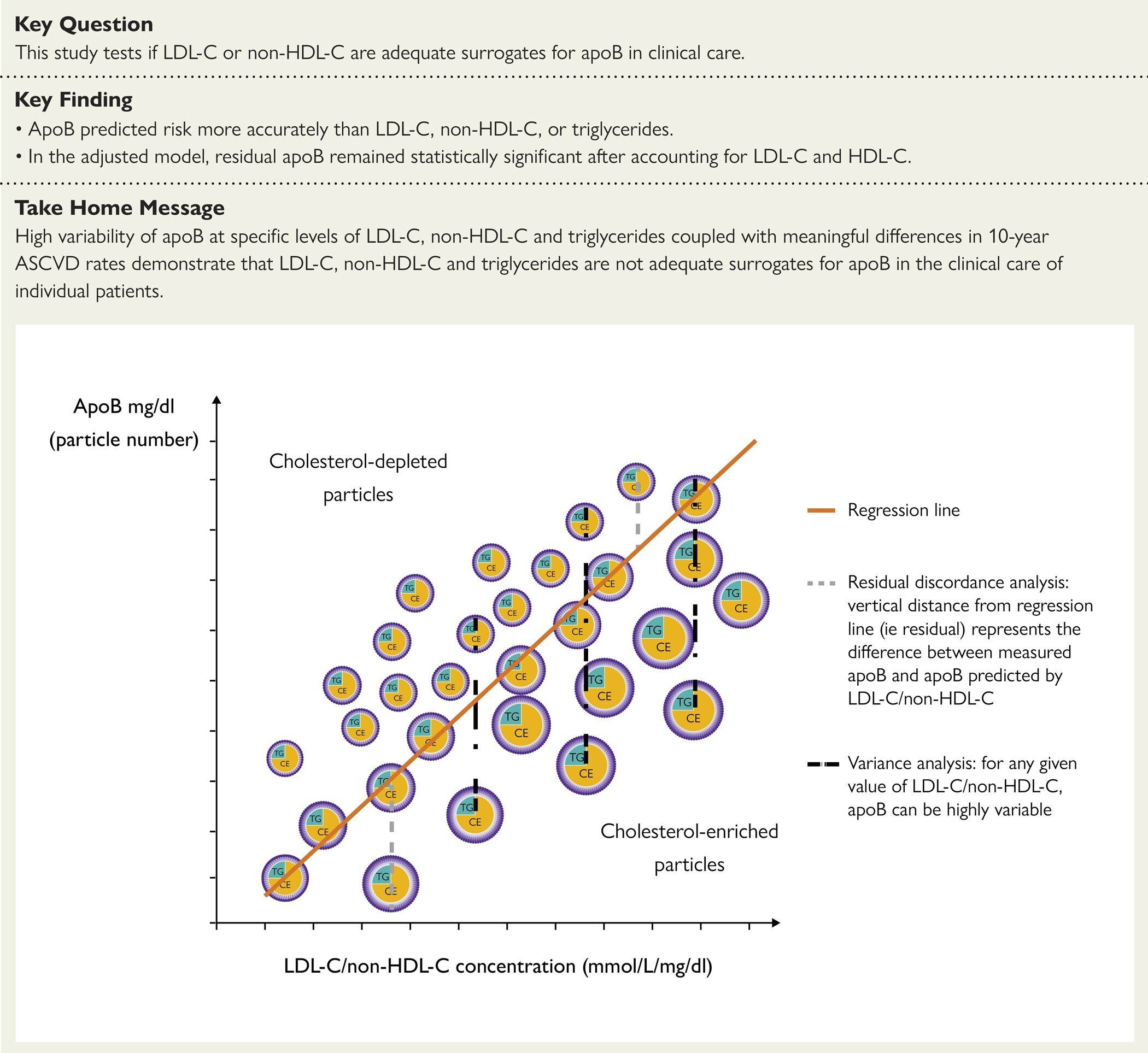
Illustration de la discordance résiduelle et de l'analyse de la variance de l'apoB et du LDL-C/non-HDL-C dans la biobanque britannique. LDL-C, cholestérol des lipoprotéines de basse densité ; cholestérol non-HDL-C, non-lipoprotéines de haute densité ; apoB, apolipoprotéine B
En résumé, la présente analyse prospective de discordance renforce la preuve selon laquelle l'apoB est un marqueur du risque cardiovasculaire plus précis que le LDL-C, le non-HDL-C ou les triglycérides.
De plus, les présents résultats démontrent la large gamme de valeurs de C-LDL, de C-non-HDL et de triglycérides pour une valeur donnée d'apoB et les différences significatives de risque entre ces sujets qui deviennent évidentes si l'apoB est mesurée. Compte tenu du bénéfice établi des thérapies hypolipidémiantes, l’imprécision dans la prise de décision clinique qui se produit au niveau individuel si l’apoB n’est pas mesurée est suffisante pour être cliniquement inacceptable. Ces résultats expliquent également pourquoi le traitement des sujets en prévention primaire ou secondaire à base d'apoB devrait être plus efficace qu'un traitement à base de LDL-C ou de non-HDL-C.
Conjuguée aux preuves selon lesquelles l'apoB peut être mesurée de manière plus précise, plus précise et plus sélective que le LDL-C ou le non-HDL-C, 1 , 29–31 , cette étude démontre que ni le LDL-C ni le non-HDL-C est un substitut adéquat à l'apoB dans l'évaluation et les soins cliniques de patients individuels.
La forte variabilité de l'apoB aux niveaux individuels de LDL-C, de non-HDL-C et de triglycérides, associée à des différences significatives dans les taux d'ASCVD sur 10 ans et à des informations résiduelles significatives contenues dans l'apoB pour la prédiction des nouveaux événements d'ASCVD démontrent que le LDL-C , le C-non-HDL et les triglycérides ne sont pas des indicateurs adéquats de l'apoB dans les soins cliniques.
Editorial
Martin Bødtker Mortensen, L'ApoB triomphe une fois de plus du LDL-C et du non-HDL-C dans la prédiction des risques : prêt pour des lignes directrices ?, European Heart Journal , 2024 ;, ehae257, https://doi.org/10.1093/eurheartj/ehae257
https://academic.oup.com/eurheartj/advance-article/doi/10.1093/eurheartj/ehae257/7685937?utm_source=advanceaccess&utm_campaign=eurheartj&utm_medium=email&nbd=13289621953&nbd_source=campaigner&login=false
Article libre d'accès
Où en sommes-nous maintenant ? Il existe désormais des preuves accablantes provenant de nombreuses études menées sur plusieurs cohortes indépendantes selon lesquelles l'apoB surpasse le LDL-C en tant que marqueur supérieur du risque d'ASCVD.
La présente étude réaffirme avec élégance cette affirmation et étend les résultats pour suggérer que l'apoB surpasse également le non-HDL-C. Il est maintenant temps que les futures mises à jour des lignes directrices le reconnaissent ; le non-HDL-C est supérieur au LDL-C et l’apoB est le meilleur choix parmi tous. L'intégration de l'apoB dans la pratique clinique dépendra en fin de compte des médecins traitants, mais des recommandations plus claires représenteraient une première étape cruciale vers son adoption pour une meilleure évaluation du risque lié au cholestérol.
En conclusion, l’ère où l’on se concentrait uniquement sur le LDL-C pour évaluer le risque lié au cholestérol touche à sa fin. Les analyses menées par Sniderman et al . offrent des informations importantes sur la supériorité de l’apoB sur le LDL-C et le non-HDL-C. Ils démontrent qu'il existe une variation significative de l'apoB malgré une forte corrélation avec les taux de LDL-C ou de non-HDL-C, et que ces divergences se traduisent par des différences de risque cliniquement significatives pour les patients concernés ( Résumé graphique , panneau de droite). Ces résultats plaident en faveur de l'intégration de l'apoB en tant qu'élément central de la prévision du risque d'ASCVD dans les futures lignes directrices pour la gestion des dyslipidémies et la prévention des maladies cardiovasculaires. Bien que cette transition nécessite une période d’adaptation pour que les médecins apprennent à évaluer et à interpréter les valeurs de l’apoB, elle finira par rationaliser et simplifier la prévision et la gestion des risques. En effet, d'autres marqueurs lipidiques semblent offrir des informations supplémentaires limitées une fois l'apoB évaluée, soulignant la capture complète par l'apoB du risque lié au cholestérol chez chaque patient.
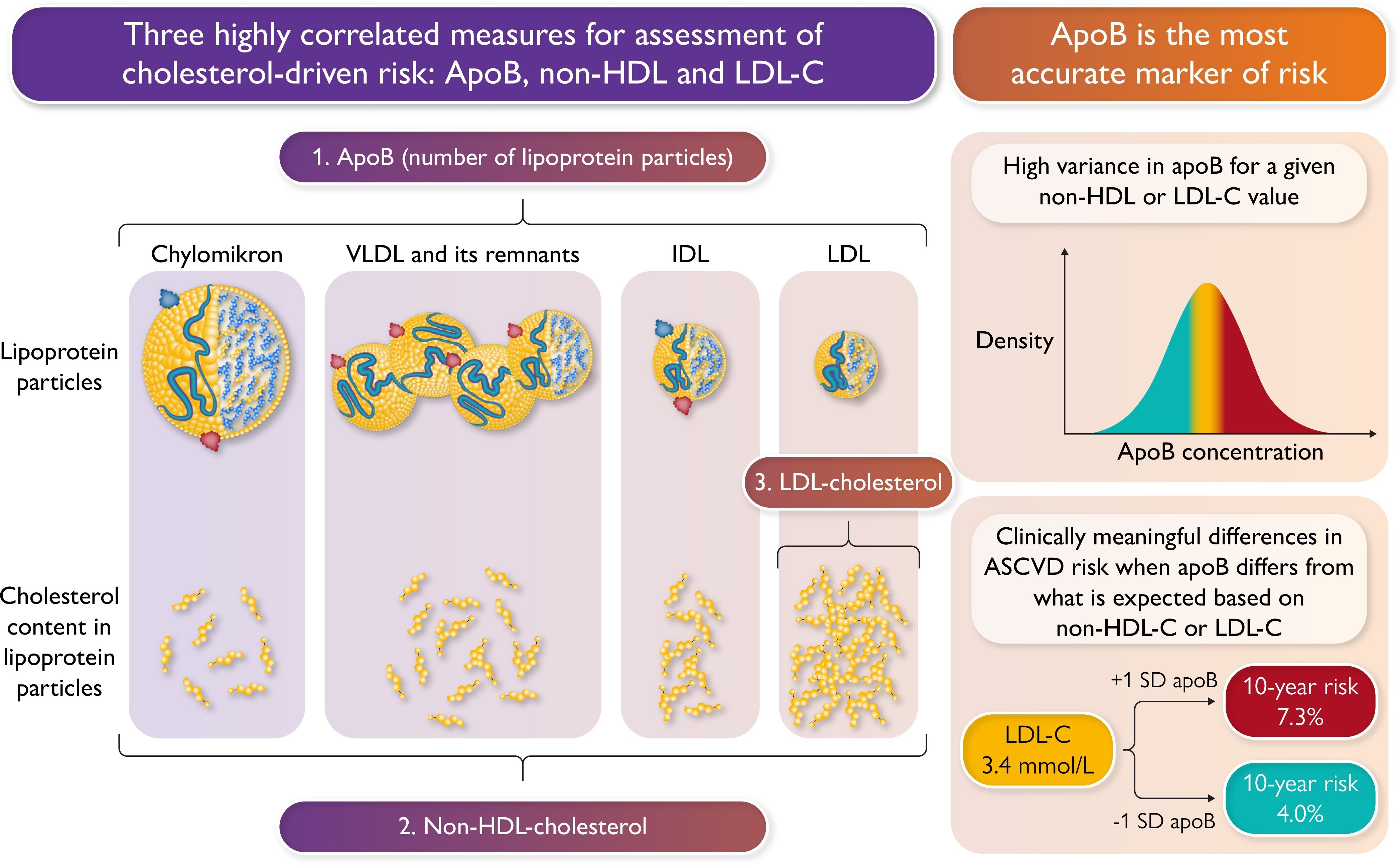
L'apolipoprotéine B est le marqueur le plus précis du risque lié au cholestérol. Trois mesures de cholestérol distinctes mais hautement corrélées sont recommandées par les lignes directrices pour évaluer le risque lié au cholestérol : (1) l'apolipoprotéine B (apoB), (2) le cholestérol à lipoprotéines de non-haute densité (non-HDL-C) et (3) le cholestérol de faible densité. cholestérol lipoprotéique (LDL-C). Sniderman et coll . démontrer dans la bio banque britannique que pour un non-HDL-C ou LDL-C donné, des variations dans les niveaux d'apoB sont présentes. Ces différences peuvent conduire à des disparités de risque cliniquement significatives pour les patients concernés.
"Pablo Coral Past President Argentine Lipid Society. Internal Medicine physician and Lipidologist. Pharmacology Professor at FASTA University, School of Medicine sur Linkedin
En conclusion, l’ère où l’on se concentrait uniquement sur le LDL-C pour évaluer le risque lié au cholestérol touche à sa fin.
Ces résultats plaident en faveur de l’intégration de l’apoB en tant qu’élément central de la prédiction du risque de maladie cardiovasculaire dans les futures lignes directrices pour la gestion de la dyslipidémie et la prévention des maladies cardiovasculaires"
Commentaire
Les recommandations à venir vont-elles échanger le LDL par l'ApoB pour mieux cibler le risque CV ?
Lp(a) / ApoB les nouveaux marqueurs du RCV ?
A LIRE
ApoB
https://www.revolutionhealth.org/apolipoprotein-b-apob/
NFSA (La Nouvelle Société Francophone d’Athérosclérose)
- Apo B
"L’apolipoprotéine B est présente dans les VLDL, les IDL, les LDL et tout particulièrement dans les LDL petites et denses ainsi que dans les Lp(a). Une molécule est présente dans chacune de ces particules lipoprotéiques. C’est pourquoi la mesure de la quantité d’apoB reflète le nombre total de particules athérogènes. Dans le plasma, l’apoB permet le transport du cholestérol et des triglycérides vers les tissus et, est le ligand de reconnaissance du récepteur des LDL.
Habituellement plus de 90 % de la quantité totale d’apoB dans le sang se trouve dans les LDL c’est pourquoi il y a une forte corrélation positive entre l’apoB et le cholestérol-LDL. Pour des valeurs basses ou moyennes de cholestérol-LDL, une augmentation de l’apoB signe une augmentation des LDL petites et denses. Ce type de LDL est le plus athérogène car elles ont une affinité plus grande pour la matrice de l’intima de la paroi artérielle.
Une fois déposées dans l’intima les lipoprotéines contenant l’apoB sont sujettes à des modifications enzymatiques ou chimiques et les produits de ces modifications sont capables d’entraîner une réponse inflammatoire qui est ensuite elle-même responsable du développement des plaques d’athérosclérose. Les particules plus larges contenant de l’apoB, comme les VLDL ou les IDL, peuvent également interférer dans les différents processus liés aux risques d’athérothrombose. - En résumé, toutes les particules contenant de l’apoB ont un potentiel athérogène surtout si elles sont en excès."
https://www.nsfa.asso.fr/professionnels/la-superiorite-de-la-mesure-des-apo-b-et-apo-a-i-par-rapport-au-cholesterol-ldl-ou-hdl-enfin-demontree/

