“Un cerveau bien soigné ne se fatigue jamais.” Jules Renard
“Notre cerveau est une éponge qui s’imbibe de suggestions.” Francis Picabia
“Notre cerveau est une éponge qui s’imbibe de suggestions.” Francis Picabia
Relationship of Daily Step Counts to All-Cause Mortality and Cardiovascular Events
Thérapie antithrombotique pour la prévention primaire et secondaire de l'AVC ischémique : examen de l'état de l'art du JACC
Niels A. Stens, MSc Esmée A. Bakker, PhD Asier Mañas, PhD Laurien M. Buffart, PhD Francisco B. Ortega, PhD Duck-chul Lee, PhD Paul D. Thompson, MD Dick H.J. Thijssen, PhD Thijs M.H. Eijsvogels, PhD
Niels A. Stens, MSc Esmée A. Bakker, PhD Asier Mañas, PhD Laurien M. Buffart, PhD Francisco B. Ortega, PhD Duck-chul Lee, PhD Paul D. Thompson, MD Dick H.J. Thijssen, PhD Thijs M.H. Eijsvogels, PhD
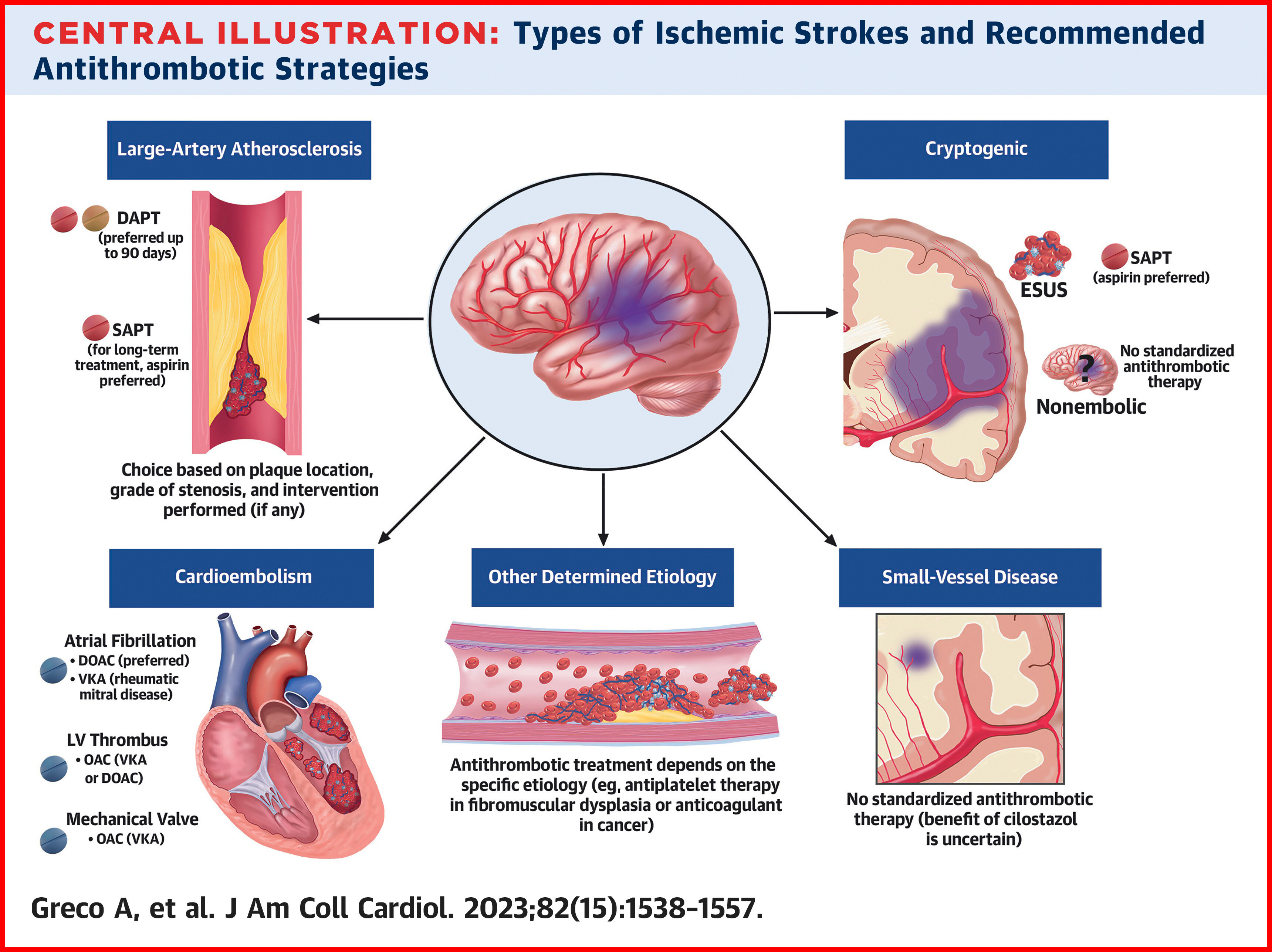
Types d'accidents vasculaires cérébraux ischémiques et stratégies antithrombotiques recommandées
L’AVC est une maladie dévastatrice entraînant une morbidité et une mortalité importantes dans le monde entier.
Le traitement antithrombotique joue un rôle crucial dans la prévention primaire et secondaire des accidents vasculaires cérébraux.
Un traitement antiplaquettaire unique ou double est généralement préféré en cas d'athérosclérose des grosses artères et de maladie des petits vaisseaux, tandis que l'anticoagulation est recommandée dans des conditions de stase sanguine ou d'états d'hypercoagulabilité qui entraînent principalement des thrombus rouges.
Cependant, le bénéfice des traitements antithrombotiques doit être mis en balance avec le risque accru de saignement, ce qui peut poser des défis importants dans la gestion pharmacologique de cette maladie.
Points forts
• Pour la prévention primaire ou secondaire des accidents vasculaires cérébraux dus à l'athérosclérose extra crânienne des grosses artères ou à une maladie intracrânienne des petits vaisseaux, un traitement antiplaquettaire unique ou double est généralement préféré, tandis qu'une anticoagulation est recommandée en cas d'embolie cardiogénique associée à une fibrillation auriculaire, un thrombus mural, une prothèse cardiaque mécanique. valvules ou états hypercoagulables.
• Chez les patients ayant subi un accident vasculaire cérébral ischémique aigu dû à une maladie artérielle ou chez ceux porteurs de stents de l'artère carotide, le bénéfice supplémentaire de la bithérapie antiplaquettaire est plus important au cours des premières semaines ou des premiers mois, après quoi une monothérapie antiplaquettaire est généralement recommandée.
• Des recherches supplémentaires sont nécessaires pour définir des schémas thérapeutiques antithrombotiques optimaux pour les patients présentant un accident vasculaire cérébral embolique de source indéterminée, une dissection artérielle et des formes spécifiques de maladie vasculaire non athérosclérose.
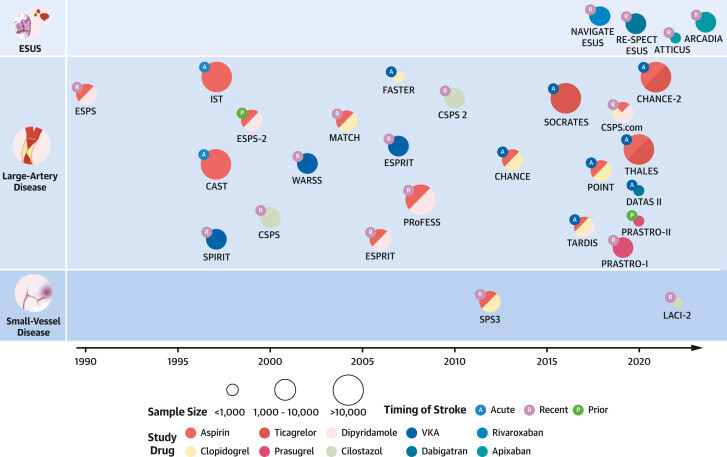
Essais marquants de stratégies antithrombotiques pour la prévention secondaire des AVC ischémiques
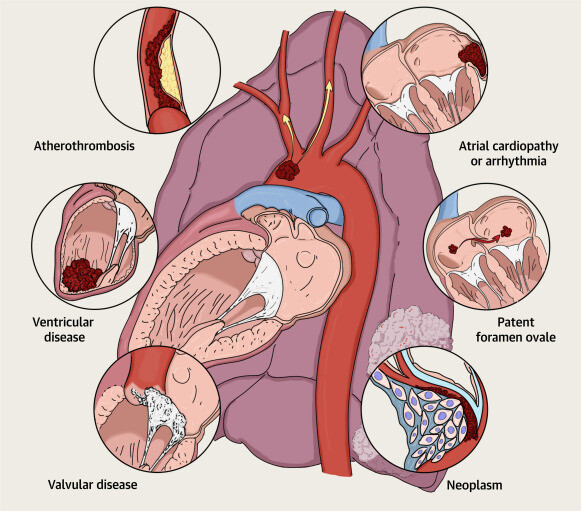
Sources communes d’ESUS
L'accident vasculaire cérébral embolique de source indéterminée (ESUS) est généralement la manifestation aiguë d'une maladie sous-jacente qui n'a pas été diagnostiquée auparavant. Les sources cardiaques potentielles d'embolie comprennent les affections dans lesquelles la stase du sang dans les cavités cardiaques induit une coagulation (par exemple, une cardiomyopathie dilatée , une cardiopathie auriculaire ou une fibrillation auriculaire cachée), des anomalies congénitales qui permettent le passage de caillots sanguins du lit veineux au lit artériel (par exemple, foramen ovale perméable) et des maladies valvulaires pouvant provoquer des embolies dues à un écoulement turbulent local, à des débris de calcium ou à des végétations. Les maladies systémiques n’impliquant pas directement le cœur, comme l’athérosclérose et les néoplasmes, peuvent également contribuer à la coagulation
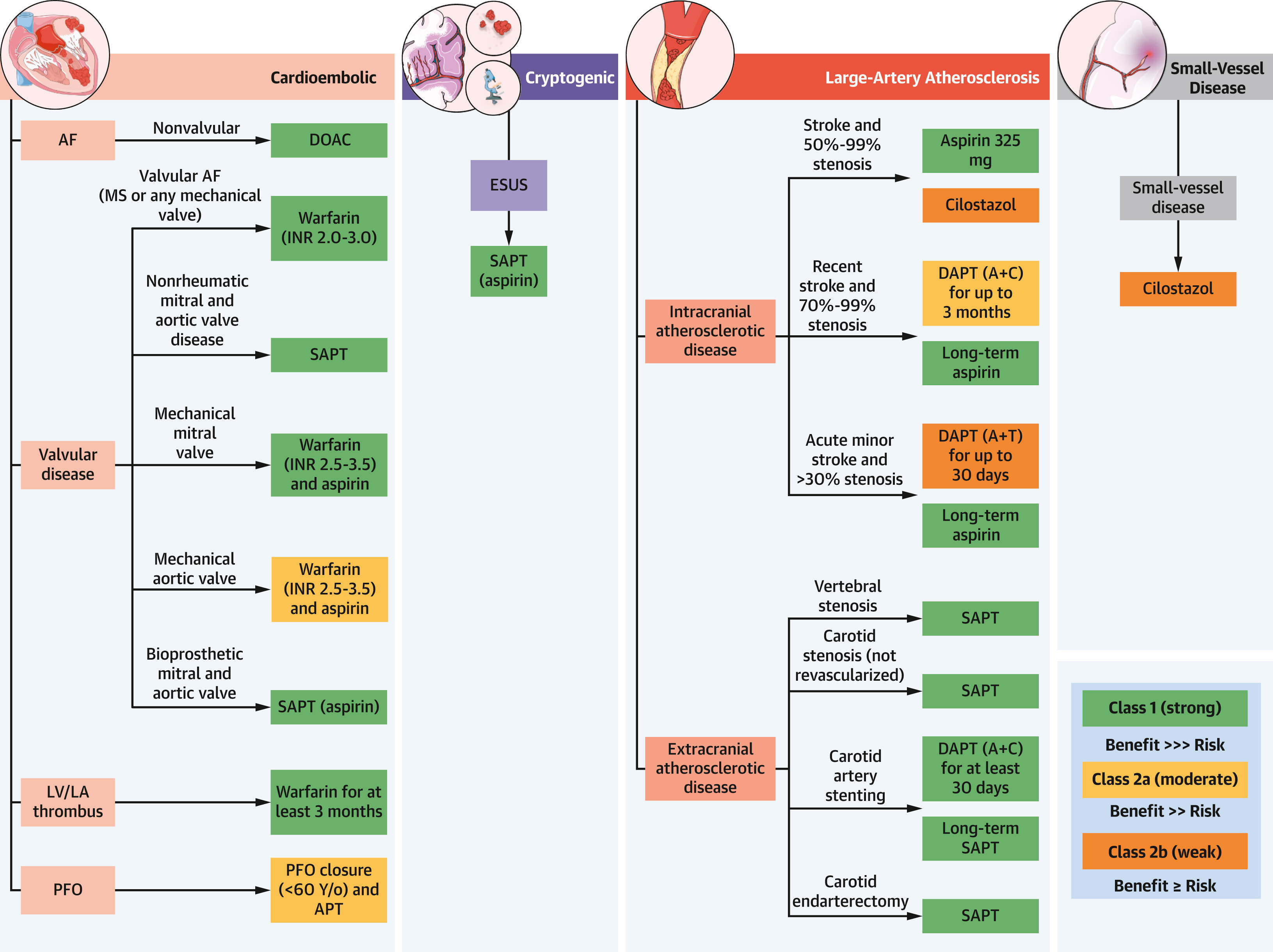
Stratégies de prévention antithrombotique après un AVC ischémique
Cet algorithme pour le choix des stratégies de prévention antithrombotique selon les sous-types étiologiques chez les patients ayant subi un AVC ischémique est basé sur les lignes directrices 2021 de l'American Heart Association/American Stroke Association sur la prévention des accidents vasculaires cérébraux chez les patients ayant subi un AVC et un accident ischémique transitoire. 43 A = aspirine ; FA = fibrillation auriculaire ; APT = traitement antiplaquettaire ; C = clopidogrel ; DAPT = bithérapie antiplaquettaire ; DOAC = anticoagulant oral direct ; ESUS = accident vasculaire cérébral embolique de source indéterminée ; INR = ratio international normalisé ; LA = oreillette gauche ; VG = ventricule gauche ; MS = sténose mitrale ; FOP = foramen ovale perméable ; SAPT = traitement antiplaquettaire unique ; T = ticagrélor.
Conclusions
La sélection du traitement antithrombotique optimal pour la prévention primaire et secondaire de l’AVC ischémique nécessite un examen attentif des risques et des avantages des traitements antithrombotiques. L'utilisation de traitements antiplaquettaires ou anticoagulants pour la prévention secondaire de l'accident vasculaire cérébral ischémique dépend fortement de l'étiologie sous-jacente. L'émergence de nouveaux agents thérapeutiques tels que les inhibiteurs du facteur XI peuvent offrir des options supplémentaires pour la prévention des accidents vasculaires cérébraux ischémiques, mais des recherches supplémentaires sont nécessaires pour évaluer pleinement leur efficacité et leur sécurité. Dans l'ensemble, la prise en charge de l'AVC ischémique nécessite une approche personnalisée qui prend en compte les caractéristiques cliniques, les comorbidités et les préférences de chaque patient.
Commentaire
Prévenir les accidents vasculaires cérébraux passe par la PREVENTION CV PRIMAIRE, en cas d'AVC , la PREVENTION CV SECONDAIRE est mise en route. Tout passe dans les deux cas par la correction stricte des FDRCV.
Que se passe t-il dans la vraie vie ?
Les patients sont effrayés par l'AVC ce qui est compréhensible.
En cas d'AVC chez les parents, le frère, la soeur; l'oncle , la tante, "branle bas PREVENTION des AVC".
Prévenir les accidents vasculaires cérébraux passe par la PREVENTION CV PRIMAIRE, en cas d'AVC , la PREVENTION CV SECONDAIRE est mise en route. Tout passe dans les deux cas par la correction stricte des FDRCV.
Que se passe t-il dans la vraie vie ?
Les patients sont effrayés par l'AVC ce qui est compréhensible.
En cas d'AVC chez les parents, le frère, la soeur; l'oncle , la tante, "branle bas PREVENTION des AVC".
En présence d'un AVC chez un proche , la correction des FDRCV est plus effective.
Rappelons qu'en cas d'AVC , le LDL doit être < 0,55. Or même après un AVC, les statines sont plus ou moins bien prises, leur effet NOCEBO fait toujours autant de dégâts.
En pratique quotidienne, on est souvent confronté à des patients qui font un AIT , chez lesquels ils existent des plaques carotidienne mais sans sténose significative < 50%.
Les patients sont orientés vers un bilan cardiologique qui s'avère non concluant notamment ETO et recherche d'un trouble du rythme. L'IRM confirme l'accident ischémique mais pas de point de départ évident. Un traitement associant un antiplaquettaire et une statine, la correction de tous les FDRCV et on surveille annuellement la carotide. La patient fait un jour une récidive d'AIT dans le même territoire. Nouveaux contrôles mais RAS si ce n'est la lésion carotidienne qui est stable. A partir de ces constations qui ne sont pas rares, le rôle joué ou non par la plaque carotidienne mérite d'aller plus loin . L'évaluation de la vulnérabilité de cette plaque carotidienne est la solution. Cette évaluation doit intéresser les sténoses carotidiennes entre 40 et 60 % NASCET , que ce soit des lésions asymptomatiques ou symptomatiques. Il existe des outils pour cela , ils sont multiples mais ne sont pas validés dans des études de grande ampleur : les HITS au transcrânien, la densité des plaques (GSM), la prise de contraste (SONOVUE), l'IRM et le TEP SCAN. Il faut rajouter de multiples paramètres biologiques...dont on se sait que faire aujourd'hui. Il existe donc un "vide carotidien" à explorer.
Il est nécessaire en même temps de recourir à des explorations validées, restant accessible sur le plan de leur disponibilité, leur accessibilité au plus grand nombre et surtout un coût raisonnable. Comme pour la MTEV où toutes les TVP et ou EP devraient avoir un traitement personnalisé et non standard, les artériopathies carotidiennes de même. Nous avons donc des progrès à faire face aux "ESUS" afin d'avoir une réponse thérapeutique adapté et efficace.