AGE
-
Âge et Risque CV : lifestyle
 ICONOGRAPHIE : LIFESTYLE
ICONOGRAPHIE : LIFESTYLE
"L'humour renforce notre instinct de survie et sauvegarde notre santé d'esprit." Charlie Chaplin
Effect of a multi-domain lifestyle intervention on cardiovascular risk in older people: the FINGER trial,Jenni Lehtisalo, Minna Rusanen, Alina Solomon, Riitta Antikainen, Tiina Laatikainen, Markku Peltonen, Timo Strandberg, Jaakko Tuomilehto, Hilkka Soininen, Miia Kivipelto, Tiia Ngandu, Effect of a multi-domain lifestyle intervention on cardiovascular risk in older people: the FINGER trial, European Heart Journal, 2022;, ehab922,
https://doi.org/10.1093/eurheartj/ehab922 article libre d'accès
Effet d'une intervention diversifiée sur le mode de vie sur le risque cardiovasculaire chez les personnes âgées : l'essai FINGER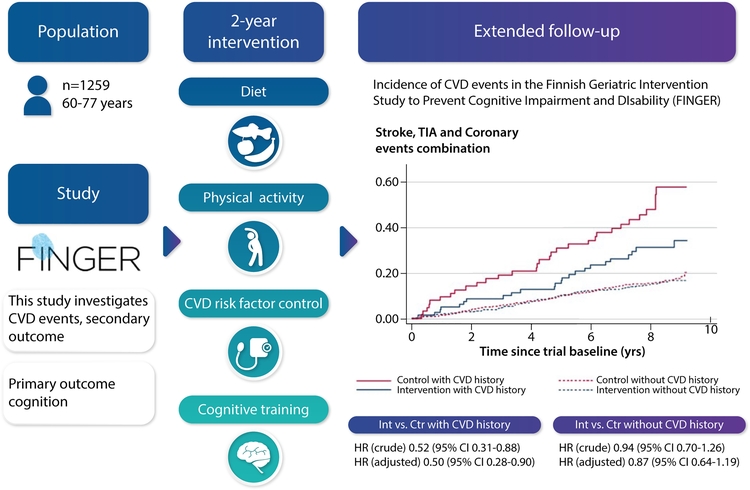 Incidence des événements cardiovasculaires dans l'essai FINGER après une intervention diversifiée sur le style de vie de 2 ans et un suivi prolongé stratifié par l'historique des événements cardiovasculaires.
Incidence des événements cardiovasculaires dans l'essai FINGER après une intervention diversifiée sur le style de vie de 2 ans et un suivi prolongé stratifié par l'historique des événements cardiovasculaires.
La prévention conjointe des maladies cardiovasculaires (MCV) et de la démence pourrait réduire le fardeau de ces deux affections. L'étude finlandaise d'intervention gériatrique pour prévenir les troubles cognitifs et les incapacités (FINGER) a démontré un effet bénéfique sur la cognition (résultat principal) et nous avons évalué l'effet de cette intervention sur le mode de vie sur les MCV incidentes (résultat secondaire pré-spécifité).
Une intervention sur le style de vie diversifié de 2 ans chez les personnes âgées a été efficace pour prévenir les événements cérébrovasculaires et également les événements cardiovasculaires totaux chez ceux qui avaient des antécédents de maladies cardiovasculaires.
Une intervention de ce type sur le style de vie de 2 ans, principalement conçue pour la prévention des troubles cognitifs, peut-elle prévenir de nouveaux événements cardiovasculaires chez les personnes âgées sur un suivi prolongé ?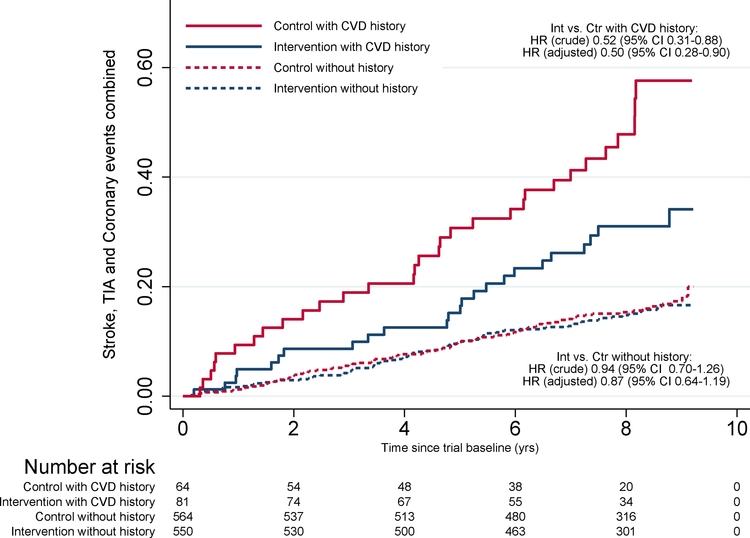 Incidence du nombre total d'événements de maladies cardiovasculaires, y compris les événements coronariens, les accidents vasculaires cérébraux et les accidents ischémiques transitoires, selon l'attribution de l'intervention et les antécédents de maladie cardiovasculaire.Découverte primordiale
Incidence du nombre total d'événements de maladies cardiovasculaires, y compris les événements coronariens, les accidents vasculaires cérébraux et les accidents ischémiques transitoires, selon l'attribution de l'intervention et les antécédents de maladie cardiovasculaire.Découverte primordiale
Parmi les 1259 participants âgés de 60 à 77 ans, l'intervention a entraîné une baisse de 13 à 20 % des taux d'événements de maladies cardiovasculaires (MCV) (analyses non ajustées et ajustées), mais avec un degré élevé d'incertitude. Les taux d'événements vasculaires cérébraux étaient inférieurs, mais pour les MCV totales, uniquement chez les personnes ayant subi des événements cardiovasculaires antérieurs.Message à retenir
Une intervention sur le style de vie diversifiée durant 2 ans chez les personnes âgées a été efficace pour prévenir les événements cérébrovasculaires et également les événements cardiovasculaires totaux chez les personnes ayant des antécédents de maladie cardiovasculaire.
Commentaire :
La conclusion de l'article : "sur la base de ces résultats, les avantages de l'intervention multi-domaine FINGER semblent s'étendre au-delà des troubles cognitifs à la prévention des événements cardiovasculaires, en particulier chez les personnes ayant des antécédents de maladies cardiovasculaires. Cela suggère que les mesures de prévention secondaire devraient être privilégiées chez les personnes qui ont eu des événements plus tôt dans la vie. Une intervention de 2 ans sur le mode de vie peut avoir des effets de latence sur le risque d'AVC/AIT également chez les personnes sans antécédents de MCV, mais la détection de ces effets prend de nombreuses années après l'intervention et peut donc être plus évidente chez les personnes âgées qui ont un risque plus élevé d'événements . Des approches de prévention multifactorielles ont déjà été recommandées pour la prévention des maladies cardiovasculaires, mais les preuves d'essais contrôlés randomisés concernant l'efficacité de ces interventions sont limitées....."
Cette étude très intéressante serat-elle applicable dans la vraie vie aujourd'hui en France ? Tout d'abord il faut savoir que nous manquons cruellement de structures privées et ou publiques capable de faire ce type de coaching-santé,car c'est de cela qu'il s'agit. Pour une étude et pendant 2 ans OUI. Pour des milliers de personnes de 60 à 77 ans et plus et au long cours NON. Notre systéme de santé c'est RUSTINE et CHEQUE BANCAIRE. A l'heure de la campagne électorale et alors que la Santé est la préoccupation numéro deux des français ,aucun candidat n'ébauche une nouvelle politique de santé. Aucune anticipation pour cette thématique , c'est assez déconcertant. Le récent ouvrage apporte de Fréderic Bizard apporte des idées intéressantes "L'autonomie solidaire en santé - La seule réforme possible !" ouvre des voies intéressantes." Redéfinissant l'ensemble des composantes du système – de sa gouvernance à son financement en passant par l'organisation des services de santé et l'accès au marché des innovations il démontre ainsi comment la santé peut créer de la richesse, contribuer à réduire les inégalités sociales et devenir un enjeu géopolitique. Aux fondements de cette indispensable réforme, le concept d'autonomie solidaire entend poser les bases d'une nation de citoyens solidaires en santé et permettre l'émergence d'une société où chacun pourra s'accomplir pleinement selon ses choix et ses aspirations, dans un souci d'autonomie et de dignité", Rêve ou Réalité ; "entre les deux" à mon avis.
On peut dire que chacune et chacun (patients et médecins) aura des droits mais aussi des devoirs envers la Santé. Les candidats à la fonction, suprême doivent se prononcer et présenter leur projet santé. Nous les attendons, vont il s'en emparer ? La question reste posée. Vont-il avoir le courage d'INNOVER, d'ANTICIPER ? Des mots que les politiques ne savent pas très bien décliner.Or en matière de Santé tout reste à faire, car depuis de nombreuses années on cultive l'absence de volonté d'avancer, de réformer, de penser un autre système de santé. ON ciltive l'immobilisme, chacun se regarde, et personne n'ose bouger. C'esr pourquoi la technique de la rustine est notre quotidien et c'est dommage. Pour les patients , la santé , c'est j'ai droit, pour les médecins (certains) devenus prestateurs de services, ça ou autre chose , c'est du pareil au même.Le Ségur de la santé a adopté le chéque bancaire pour calmer le jeu. Si on veut avancer , il faut réunir , médecins, patients, politiques,universiraires, associations de patients et les responsables en Santé (HAS, ANSM etc) , avec une feuille de route, des objectifs, et une volonté d'aboutir.Cela prendra le temps que cela prendra, il faut profiter des effets de la pandémie sur notre systéme de santé pour commencer à dessiner l'avenir.
#VACCINE3.0 + grippe -
AOD et âge
iconographie : FA"Le rythme a quelque chose d’enchanteur. Il nous fait croire que le sublime nous appartient."Johann Wolfgang von Goethe
Oral Anticoagulants in Very Elderly Nonvalvular Atrial Fibrillation Patients With High Bleeding Risks ANAFIE Registry
Okumura K, Yamashita T, Akao M, Atarashi H, Ikeda T, Koretsune Y, Shimizu W, Suzuki S, Tsutsui H, Toyoda K, Hirayama A, Yasaka M, Yamaguchi T, Teramukai S, Kimura T, Morishima Y, Takita A, Inoue H. Oral Anticoagulants in Very Elderly Nonvalvular Atrial Fibrillation Patients With High Bleeding Risks: ANAFIE Registry. JACC Asia. 2022 Nov 15;2(6):720-733. doi: 10.1016/j.jacasi.2022.07.008. PMID: 36444326; PMCID: PMC9700004.
Anticoagulants oraux chez les patients très âgés atteints de fibrillation auriculaire non valvulaire à haut risque hémorragique : Registre ANAFIE
https://www.sciencedirect.com/science/article/pii/S2772374722002101?via%3DihubArticle libre d'accésLes données sur l'efficacité et l'innocuité des agents anticoagulants oraux (OAC) chez les patients très âgés atteints de fibrillation auriculaire non valvulaire présentant un risque hémorragique élevé font défaut.Objectifs
Cette étude a examiné les résultats et les effets sur 2 ans des agents OAC chez ces patients à l'aide des données du registre ANAFIE (All Nippon Atrial Fibrillation in the Elderly) (N = 32 275).
Méthodes
Les patients ont été classés en patients à haut risque (âge : ≥80 ans ; score CHADS 2 : ≥2 ; et présence d'au moins 1 facteur de risque de saignement : clairance de la créatinine de 15 à 30 mL/minute, saignements antérieurs aux sites critiques, poids corporel ≤ 45 kg, ou utilisation continue d'antiplaquettaires) et groupes de référence.
Résultats
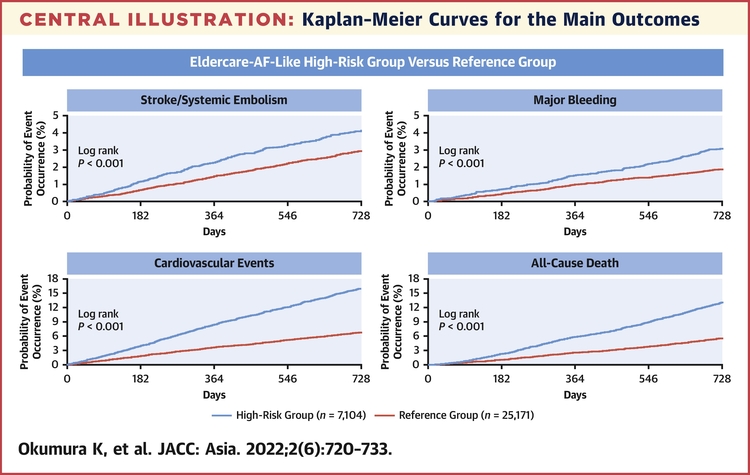
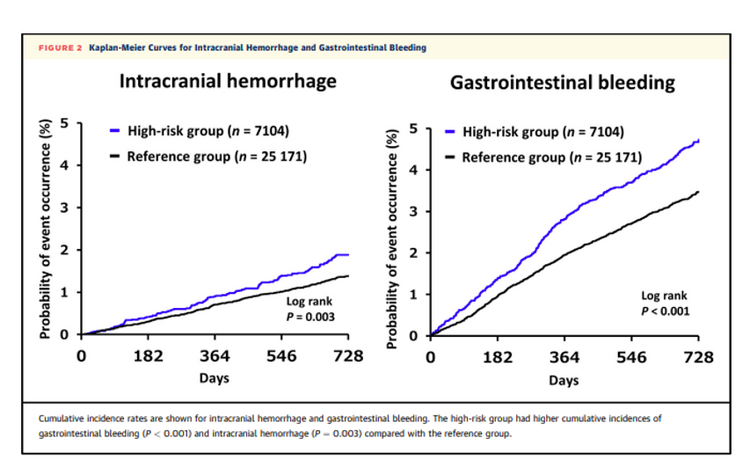
Dans les patients du groupe à haut risque (n = 7 104) et de référence (n = 25 171), 89,0 % et 93,4 %, respectivement, utilisaient des agents OAC. Parmi ceux-ci, respectivement, 30,1 % et 24,2 % utilisaient de la warfarine, et 58,9 % et 69,1 % utilisaient des agents OAC à action directe (DOAC). Comparativement au groupe de référence, le groupe à haut risque présentait une incidence plus élevée d'AVC/d'embolie systémique, d'hémorragie majeure, d'hémorragie intracrânienne, d'hémorragie gastro-intestinale, d'événements cardiovasculaires et de décès toutes causes confondues. Dans le groupe à haut risque, l'utilisation d'agents AOD par rapport à la non-utilisation d'agents AOD était associée à une incidence réduite d'AVC/d'embolie systémique (RR : 0,53 ; IC à 95 % : 0,36-0,79) et de décès toutes causes confondues (RR : 0,65 ; 95 % IC : 0,52-0,81) mais pas d'hémorragie majeure (HR : 1,09 ; IC 95 % : 0,63-1,89). Les AOD étaient supérieurs à la warfarine en termes d'efficacité et d'innocuité. Pour les patients à haut risque, antécédents d'hémorragie majeure,
Conclusion
Les patients âgés à haut risque atteints de fibrillation auriculaire non valvulaire avaient des incidences d'événements plus élevées. Les AOD étaient associés à un risque réduit d'AVC/d'embolie systémique et de décès toutes causes confondues par rapport à la non-utilisation d'agents OAC ou de warfarine. (Étude observationnelle prospective chez des patients âgés au stade avancé atteints de fibrillation auriculaire non valvulaire ) (registre ANAFIE)
CommentaireUne étude chez tous les exclus des études princeps sur les AOD et FANV : les patients ont été classés en patients à haut risque (âge : ≥80 ans ; score CHADS 2 : ≥2 ; et présence d'au moins 1 facteur de risque de saignement : clairance de la créatinine de 15 à 30 mL/minute, saignements antérieurs aux sites critiques, poids corporel ≤ 45 kg, ou utilisation continue d'antiplaquettaires) et groupes de référence.
Voici donc des données de le "VRAIE VIE". Une particularité, 70% des patients étaient anticoagulés avec un AOD "LOW DOSE" , ce qui se comprend aisément vue les caractéristiques de cette population avec un effet pretecteur supérieur aux AVK à dose classique et moins d'hémorragie.
Il faut rapprocher cette étude de l'étude française SAFIR d'Olivier HANON (Hanon O, et al. Heart 2021;107:1376–1382. doi:10.1136/heartjnl-2020-317923) , étude réalisée chez des patients de 80 ans et plus. L'AOD étéit le rivaroxaban, pleine dose vs AVK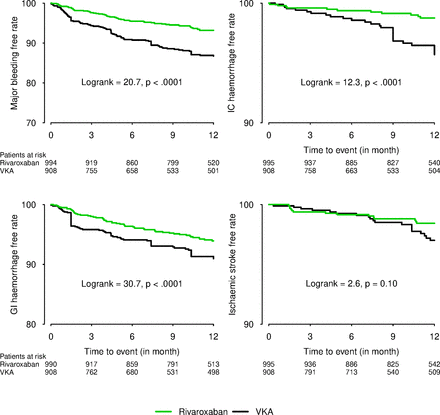
Saignements majeurs, hémorragies intracérébrales (IC) et gastro-intestinales (GI) et AVC ischémiques dans les cohortes d'antagonistes de la vitamine K (AVK) et de rivaroxaban.
Ces deux études sont diffférentes , l'étude d'O Hanon validait les AOD (rivaroxaban) l'utilisation full dose d'un AOD chez des sujets âgés , l'étude japonaise valide , elle, les AOD low dose sans cette population "fragile" vs AVK
Une autre étude française est à citer l'étude NAXOS (Diapo O Hanon, Vasco 2021) , étude qui elle aussi a ciblé des sujets très âgés
Les recommandations de l'EACTS fixe l'utilisation des AOD LOW DOSE dans la FANV chez les sujets âgés de manière précise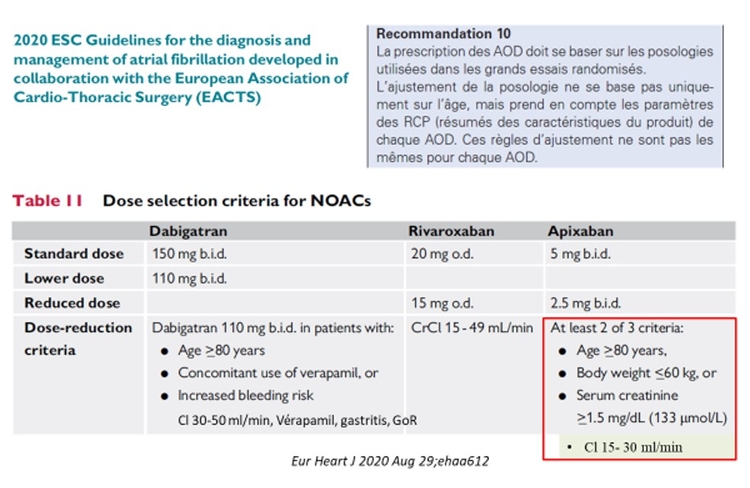 (Diapo O Hanon, Vasco 2021)
(Diapo O Hanon, Vasco 2021)
(Diapo O Hanon, Vasco 2021) Une régle absolue ++++
Parmi 4191 publications examinées, 35 ECR utilisant des AOD à dose ajustée ont été identifiés pour le dabigatran, l'apixaban, le rivaroxaban et l'edoxaban. Sur ces 35 ECR, 29 étaient liés à la prévention des AVC dans la FA. Les résultats d'efficacité et d'innocuité des AOD à dose ajustée dans les grands ECR sur la FA étaient similaires à ceux trouvés pour les AOD à dose complète.
À notre connaissance, le dabigatran, l'apixaban et le rivaroxaban n'ont pas été étudiés en tant que traitement à dose ajustée pour letraitement de la MTEV en phase aigüe ++++++ .https://jamanetwork.com/journals/jamacardiology/article-abstract/2793119
Pour faire simple la réduction de la dose est une réalité pour la FANV comme le montre plusieurs études. Attention le rivaroxaban 15 mg est une dose intermédiaire , le low dose correspond au rivaroxaban 10 mg et à l'apixaban 2.5 mg. X 2
Mini synthèse FANV et réduction DOSE en cas de FANV Pour la MTEV nous sommes en attente de l'étude APICAT (Isabelle Mahé) et de l'étude RENOVE (Francis Couturaud)
Pour la MTEV nous sommes en attente de l'étude APICAT (Isabelle Mahé) et de l'étude RENOVE (Francis Couturaud)
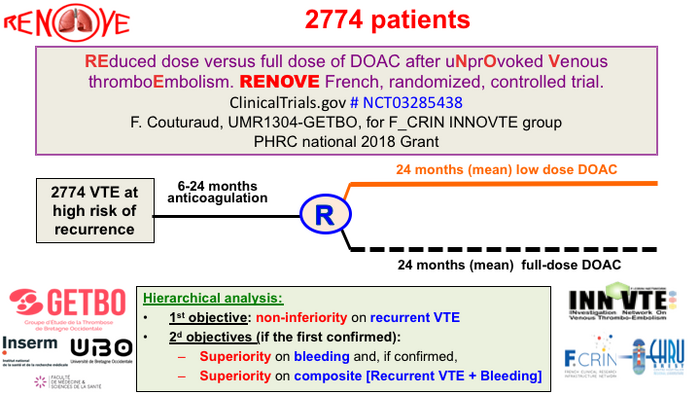 Le design de ces deux études montrent bien et cela est très important que la traitement aigu de la MTEV est du domaine d'un AOD FULL DOSE pendant 3 à 6 mois selon les circonstances avant d'envisager un AOD LOW DOSE +++++
Le design de ces deux études montrent bien et cela est très important que la traitement aigu de la MTEV est du domaine d'un AOD FULL DOSE pendant 3 à 6 mois selon les circonstances avant d'envisager un AOD LOW DOSE +++++
Attention la FANV et la MTEV fontionnent différement en matière d'AOD.
"L'adaptation de dose et le traitement de faible intensité sont 2 formes différentes d'AOD à dose réduite. L'ajustement de la dose est principalement pertinent pour la FA et doit être effectué en fonction des critères approuvés. L'ajustement de la dose des AOD ne doit pas être utilisé pour le traitement de la MTEV aiguë
En revanche, les AOD de faible intensité peuvent être utilisés pour la prévention primaire ou secondaire de la MTEV pour des indications étudiées et approuvées.
Une attention particulière doit être accordée aux schémas de pratique de routine pour aligner la pratique clinique quotidienne sur les preuves existantes d'innocuité et d'efficacité.
"https://pubmed.ncbi.nlm.nih.gov/35648414/
https://jamanetwork.com/journals/jamacardiology/article-abstract/2793119
STOP à la CUISINE DES DOSES D'AOD, le respect des AMM est toujours d'actualité en 2023 !!!!!
FANV et MTEV sont deux entités très différentes notamment en matière d'AOD. -
Gériatrie et Coronaires
 Le concept de fragilité devra être investigué
Le concept de fragilité devra être investigué -
Grand âge et coronaires
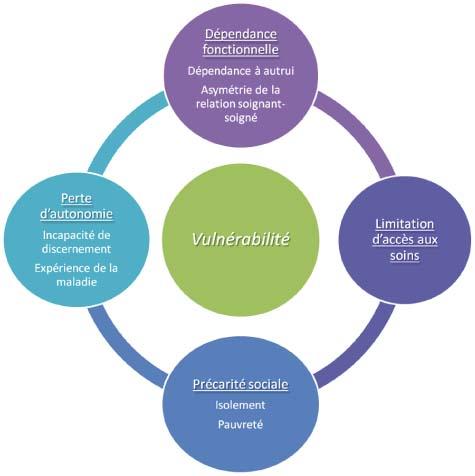 iconographie vulnérabilité
iconographie vulnérabilité
“Je crois qu'il ne faut pas penser à vieillir, ou à l'âge. On a l'âge qu'on a. Il y a des gens jeunes qui sont déjà vieux. Il y a des gens plus âgés qui sont encore jeunes. Ça ne veut rien dire.” Johnny Halliday
"L'un des privilèges de la vieillesse, c'est d'avoir, outre son âge, tous les âges.” Victor Hugo
Management of acute coronary syndromes in older adults, Morici N et Coll, European Heart Journal (2022) 43, 1542–1553,
Prise en charge des syndromes coronariens aigus chez les personnes âgéesLes patients âgés sont sous-représentés dans les études prospectives et les essais cliniques randomisés sur les syndromes coronariens aigus (SCA).
https://academic.oup.com/eurheartj/article-abstract/43/16/1542/6339781?redirectedFrom=fulltext&login=false
Au cours de la dernière décennie, quelques essais spécifiques ont été menés dans cette population, permettant une prise en charge plus factuelle.
Les personnes âgées constituent un groupe hétérogène, complexe et à haut risque dont la prise en charge nécessite une approche clinique multidimensionnelle au-delà des variables anatomiques coronaires.
Cette revue se concentre sur les données disponibles éclairant les approches interventionnelles et pharmacologiques fondées sur des données probantes pour les personnes âgées atteintes de SCA, y compris la prise en charge guidée par les lignes directrices.
Dans l'ensemble, une approche invasive semble démontrer un meilleur rapport bénéfice/risque par rapport à une approche conservatrice sur l'ensemble du spectre du SCA, même en tenant compte de la complexité clinique des patients et des multiples comorbidités.
Inversement, des stratégies plus puissantes de traitement antithrombotique pour la prévention secondaire ont été associées à une augmentation des événements hémorragiques et à aucun avantage en termes de réduction de la mortalité.
Une évaluation interdisciplinaire avec évaluation gériatrique doit toujours être envisagée pour parvenir à une approche holistique et optimiser tout traitement sur la base de la vulnérabilité biologique sous-jacente.
BD
Figure 1 : Patients âgés et syndrome coronarien aigu : bilan et prise en charge.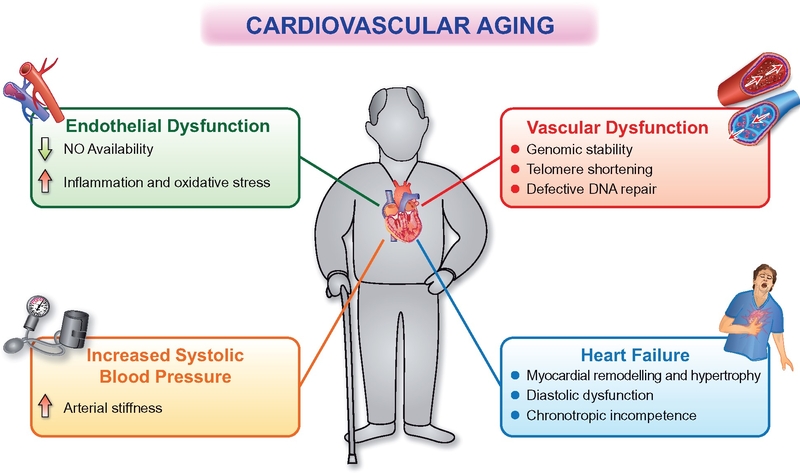 Figure 2 : Modifications des voies physiopathologiques chez les personnes âgées.
Figure 2 : Modifications des voies physiopathologiques chez les personnes âgées.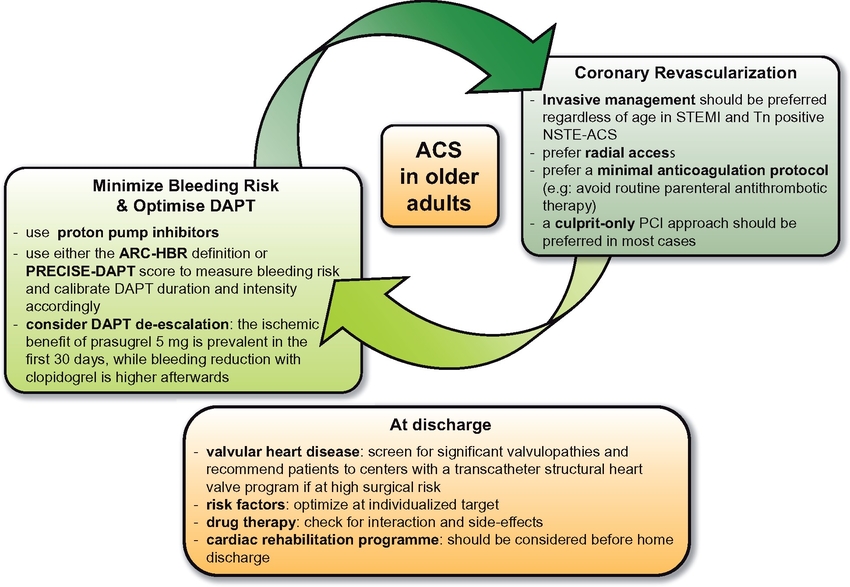 Figure 3 : Prise en charge optimisée des patients âgés admis pour syndrome coronarien aigu.
Figure 3 : Prise en charge optimisée des patients âgés admis pour syndrome coronarien aigu. Figure A : Les scores de FRAGILITE
Figure A : Les scores de FRAGILITE
Faisons maintenant un parallère entre l'atteinte coronarienne aigue du sujêt âgé et l'artériopathie chronique oblitérante des MI su sujet âgé justifiant d'une recanalisation endovasculaire ou chirurgicale.
La figure 1 est transposable à 100% pour l'AOMI, on remplacera la voie radiale par la voie fémorale. En ce qui concerne le type d'interventiuon et le type de décision c'est différent mais on se pose les mêmes questions.La figure 2: on peut remplacer le passage vers l'insuffisabce cardiaque par le passage vers l'ischémie aigue d'un membre pour l'AOMI
Figure 3 : le syndrome coronarien est différent de l'ischémie aigue d'un membre mais le problème des antiplaquettaires se posera de la même manière, pour l'AOMI l'indication de l'ILOPROST.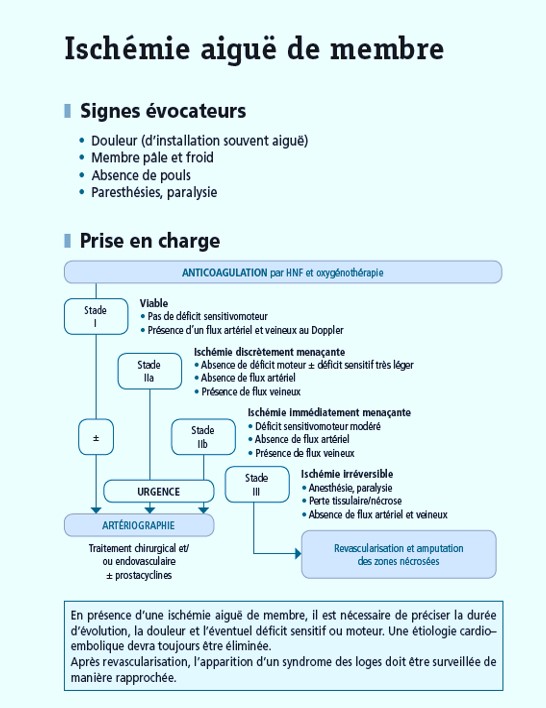 in La Check-List de la Médecine Vasculaire, Ed DOIN 2020
in La Check-List de la Médecine Vasculaire, Ed DOIN 2020
Enfin la figure 4 , les scores de fragilité, voici celui utilisé en Médecine Vasculaire
in La Check-List de la Médecine Vasculaire, Ed DOIN 2020
La prise en charge des personnes âgées en phase d'urgence coronarienne ou au niveau des artères des MI ressemble de nombreuse similitudes
"La prise en charge de la personne âgée relève d’une évaluation globale, médicale, psychologique et sociale.
Plus que la recherche d’une pathologie d’organe, le diagnostic repose sur la notion d’une décompensation fonctionnelle comportant :
* Une réduction des réserves fonctionnelles liée au vieillissement et aux maladies chroniques, aboutissant à un syndrome de fragilité.
* Des facteurs aigus de décompensation qui projettent l’individu dans une situation d’insuffisance fonctionnelle.
Le syndrome de fragilité se caractérise par un risque permanent de décompensation fonctionnelle conduisant à une aggravation de l’état de santé et à la dépendance.La prise en charge relationnelle est un prolongement indispensable de la technique médicale.Elle contribue à prévenir chez le malade les conduites de fuite que sont la régression, la recherche de maternage et le refuge dans la maladie, tous pourvoyeurs de dépendance.
L’étape thérapeutique doit dépasser le concept de guérison pour conduire à une médecine adaptative.
Elle comporte outre le diagnostic et le traitement, la prévention à tout moment de la perte d’autonomie et en cas de dépendance installée la proposition des aides sociales nécessaires.
La spécificité de la pratique gériatrique réside dans le caractère global de la prise en charge de la personne en tenant compte de son environnement."
Particularités physiologiques et physiopathologiques
1 . 1 - La décompensation fonctionnelle
L'état de crise du sujet âgé se présente habituellement comme une décompensation fonctionnelle : confusion ou "décompensation cérébrale aiguë", dépression ou "décompensation thymique", chute ou "décompensation posturale aiguë", "décompensation nutritionnelle", etc...
Face à la décompensation fonctionnelle, la démarche classique visant à regrouper un faisceau de symptômes sous le chapeau d'une maladie unique n'est plus adaptée.
La décompensation fonctionnelle est provoquée par la survenue de maladies chroniques et/ou aiguës sur un terrain plus ou moins fragilisé par le vieillissement.
Les concepts de décompensation et de fragilité du sujet âgé peuvent être expliqués par un schéma (figure) prenant en considération 3 éléments qui se cumulent pour aboutir à la décompensation d'une fonction (1 + 2 + 3 de J.P. Bouchon) :
1- Les effets du vieillissement qui réduisent progressivement les réserves fonctionnelles, sans jamais à eux seuls entraîner la décompensation.
2- Les affections chroniques surajoutées qui altèrent les fonctions.
3- Les facteurs de décompensation qui sont souvent multiples et associés chez un même patient : affections médicales aiguës, pathologie iatrogène et stress psychologique.
Pour exemple, le syndrome confusionnel, décompensation cérébrale aiguë, est favorisé par les effets du vieillissement sur le cerveau. Les affections neuropsychiatriques
chroniques, notamment les démences, constituent le terrain de prédilection. Les facteurs déclenchants sont nombreux : troubles cardiovasculaires, métaboliques ou infectieux, iatrogénie, stress environnemental.
Malgré la décompensation d'un organe, l'équilibre de l'individu est souvent sauvegardé grâce aux capacités de compensation d’autres organes. A titre d’exemple, l'insuffisance vestibulaire est fréquente chez le vieillard sans s'accompagner obligatoirement d'une perte des capacités d'équilibre. Le relais est assuré par les autres organes neurosensoriels (proprioception articulaire et musculaire, informations visuelles). Ce n’est qu’à l'occasion d'une déficience de ces compensations que survient la perte d'équilibre.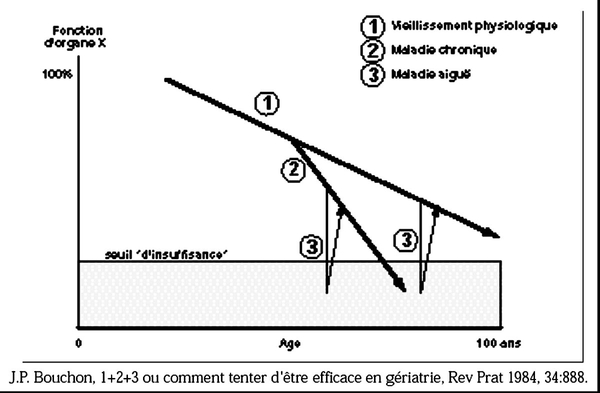
1 . 2 - Le vieillissement de la fonction
Le vieillissement est un processus hétérogène variable d’un individu à l’autre et d’un organe à l’autre. Chez la plupart des personnes, le vieillissement se traduit par une diminution des capacités maximales liée à la réduction des réserves fonctionnelles, responsable d’un état de fragilité (frail elderly). D’autres personnes conservent, même dans le grand âge, des capacités fonctionnelles optimales (fit elderly).
Lorsqu’il existe, le déclin des capacités débute dès l'âge adulte et suit une involution progressive. La notion de réserve fonctionnelle est capitale en physiologie. Elle désigne pour certains organes une capacité de réserve de fonctionnement mesurable dans des circonstances bien déterminées : réserve fonctionnelle rénale, coronaire, myocardique. Dans le cas du cerveau, la notion de réserve fonctionnelle est plus discutable.
La diminution des capacités, en l'absence de maladie surajoutée, ne provoque pas "d'insuffisance", l’âge n'étant jamais à lui seul responsable de la décompensation d'une fonction.
Le déclin de chaque fonction est sans doute programmé génétiquement. Il est accéléré par des maladies (l'hypertension accélère le vieillissement cardio - vasculaire), et influencé par divers facteurs : endocriniens, nutritionnels, exercice physique... Une fonction non utilisée peut décliner rapidement.
Ainsi, la vieillesse n'est en aucun cas une maladie, mais représente un terrain propice pour le développement des maladies. La répercussion de ces maladies est plus importante chez le sujet âgé car leurs effets se surajoutent aux altérations dues au vieillissement.
Dans l'évaluation d'un sujet âgé, la frontière entre le "normal" et le "pathologique" est beaucoup plus difficile à situer que chez le sujet jeune. Ceci peut entraîner trois écueils dangereux :
La "surmédicalisation"
Elle est consécutive au refus d'envisager le vieillissement et ses conséquences. Si la "norme" de référence est l'adulte plus jeune, il y a un risque de considérer comme anormal et pathologique ce qui est simplement dû au vieillissement (troubles bénins de mémoire) ou à ses conséquences (mal être, isolement). Cette tendance a conduit dans les années 50 à médicaliser la vieillesse et à la faire considérer comme une "maladie incurable" plus que comme une étape de l'existence.
La "sous-médicalisation"
Elle survient, à l'inverse, lorsque le fatalisme amène à banaliser les symptômes observés en les mettant sur le compte de la seule vieillesse ou d'un problème social alors qu'ils sont dus à une affection curable. Cette attitude est génératrice d'une perte de temps préjudiciable pour le patient. La plupart des patients hospitalisés pour problème social ou "placement" ont en fait d'authentiques problèmes médicaux mal pris en charge qui rendent impossible le maintien à domicile.
Les mauvaises pratiques
Elles peuvent contribuer à aggraver ces deux phénomènes en ignorant dans le raisonnement médical ou dans la prescription médicamenteuse la spécificité de la personne âgée.1 . 3 - Les maladies chroniques
Leur fréquence augmente avec l'âge. La polypathologie est une des caractéristiques du sujet âgé qui présente en moyenne quatre à six maladies.
Ces maladies chroniques (insuffisance cardiaque, polyarthrose...) sont source d'incapacités et de dépendance.1 . 4 - Les affections aiguës
Elles peuvent entrainer la décompensation d'une ou de plusieurs fonctions.
L'un des risques est celui de la survenue du phénomène dit "de la cascade" dans lequel une affection aiguë entraine des décompensations organiques en série. C'est, par exemple, le cas d'une infection bronchopulmonaire favorisant une décompensation cardiaque, qui elle-même entraîne une insuffisance rénale, elle-même favorisant un syndrome confusionnel...
Certaines fonctions décompensent avec prédilection et sont particulièrement impliquées dans la "cascade": la fonction cérébrale corticale (confusion, dépression) et sous-corticale (régression psychomotrice), la fonction cardiaque, la fonction rénale et la fonction d'alimentation (déshydratation, dénutrition).
Le phénomène de la cascade, très particulier à la gériatrie, est d'autant plus dangereux qu'il constitue un véritable cercle vicieux où les éléments pathologiques retentissent les uns sur les autres et s'aggravent réciproquement : la dénutrition protéino-énergétique augmente, par son effet immunosuppresseur, le risque d'infection bronchopulmonaire qui aggrave encore la dénutrition par l'anorexie qu'elle entraîne. Parallèlement, la dénutrition réduit la force des muscles respiratoires, l'efficacité de la toux, l'un et l'autre de ces éléments augmentant le risque infectieux ainsi que celui de décompensation respiratoire.
Le pronostic de la cascade est grave. Certaines situations à risque peuvent être identifiées : grand âge, polypathologie, polymédication, dépendance psychique et physique. De même, l’intensité du stress initial (hospitalisation en milieu chirurgical notamment) et la non-qualité de l'environnement (insuffisance de formation des soignants, iatrogénie) sont des facteurs prépondérants.1 . 5 - Le vieillard fragile ("frail elderly")
La perte des réserves adaptatives due au vieillissement et aux maladies chroniques peut être telle qu’elle soit responsable chez certains vieillards d'un état de fragilité permanent qui se caractérise par une instabilité physiologique. Ces patients, qui sont dans l’incapacité de s’adapter à un stress même minime, sont particulièrement exposés au risque de pathologies en cascade.
Parmi les marqueurs cliniques les plus pertinents d’un état de fragilité, on retrouve la chute, l’incontinence et le syndrome confusionnel.
Quatre paramètres de l’évaluation gérontologique permettent de dépister l’état de fragilité, à savoir :
1- la fonction musculaire,
2- la capacité aérobie,
3- l’état nutritionnel,
4- les fonctions cognitives et les aptitudes psychomotrices, notamment posturales, de l’individu.
L’augmentation du nombre de "sujets âgés fragiles" dans les prochaines décennies représente l'un des enjeux essentiels de la prise en charge gérontologique.
http://campus.cerimes.fr/geriatrie/enseignement/personneagee/site/html/1.html
Telles sont les grandes lignes de la prise en charge des personnes âgées de plus de 75 ans et aujourd'hui de plus en plus âgés, au-delà de 80 ,95 voire 90 ans. Cettre population fait le lit des atteintes cardio vasculare. Il existe des cardio-gériatres, des médecins vasculaires gériatres seront demain tout aussi nécessaires compte tenu du vieillissement de la population.
Grand âge, complications cardio vasculaires, c'est systématiquement tenir compte de :
- des facteurs de comorbidité et polypathologie
- une instabilité physiologique
- des traitement en cours
- de la fonction rénale
- des atcds hémorragiques
- de la fonction hépatique
- des comédications
- de la dénutrition et de la cachexie
- du risque de chute
- de la présence de troubles cognitifs
- de l'entourage
- des souhaits du patient
"En conclusion (de l'article qui est le point de départ), les personnes âgées constituent une population spéciale à haut risque avec ses propres particularités en termes de vulnérabilité biologique, d'évaluation de la stratification des risques et d'approches de gestion. Des preuves solides ont été obtenues au cours de la dernière décennie sur l'effet positif d'une approche invasive précoce sur tout le spectre du SCA, avec une nette réduction de la mortalité. Les questions ouvertes pour l'investigation restent la stratégie, soit conservatrice ou invasive, à adopter chez les patients présentant des degrés avancés de fragilité, la combinaison et la durée optimales de DAPT et la valeur de la revascularisation complète par rapport au coupable uniquement, en particulier chez les patients NSTEMI.
Une décision au cas par cas appuyée par une vision holistique doit toujours être envisagée"Deux références

La collection des guides PAPA (Prescriptions médicamenteuses adaptées aux personnes âgées) a été conçue et elle est dirigée par les professeurs Claude Jeandel et Olivier Hanon. Elle vise à préciser les spécificités de la prescription médicamenteuse dans les affections cardiovasculaires prévalentes chez le sujet âgé. Le guide PAPA en cardio-gériatrie est le 3e guide PAPA de spécialité, après l'urologie et la rhumatologie.
Il a été rédigé par le professeur Olivier Hanon et le docteur Patrick Friocourt.
Ce guide aborde la plupart des pathologies cardiaques de la personne âgée en y incluant leur prévention, leur diagnostic et leur traitement : 1)L'hypertension artérielle - 2) L'hypotension orthostatique - 3) L'insuffisance cardiaque - 4) La fibrillation atriale - 5) L'insuffisance coronaire - 6) Les dyslipidémies 7) Le diabète - 8) La thrombose veineuse - 9) L'embolie pulmonaire - 10) La prise en charge d'une syncope - 11) La bradycardie - 12) Les ESV et les troubles du rythme ventriculaire - 13) Les torsades de pointe -- 14) Les valvulopathies - 15) L'endocardite infectieuse - 16) L'artériopathie des membres inférieurs - 17) L'anévrisme de l'aorte abdominale.
Le guide PAPA en cardio-gériatrie s'attache principalement à la spécificité des traitements prescrits à la personne âgée en fonction de ses co-morbidités.
Chacune des pathologies est abordée en termes épidémiologique, physiopathologique, diagnostique et thérapeutique. Chaque chapitre se termine par un guide pratique : ce qu'il faut faire, ce qu'il faut éviter, ce qu'il faut faire au cas par cas. Cet ouvrage original et innovant sera utile à l'ensemble des prescripteurs quels que soient leur mode et lieu d'exercice ainsi qu'aux étudiants et aux internes en médecine en formation
https://www.decitre.fr/livres/le-guide-papa-en-cardio-geriatrie-9782876716315.html#resume
-
INFO Patient : âge et permis de conduire
 Conduire peut être dangereux
Conduire peut être dangereuxle BON SENS : âge et MTEV
 Registre Riete
Registre RieteSarcopénie et ses conséquences
 Fragilité quand tu nous guettes.
Fragilité quand tu nous guettes.Vieillissement de nos artères
 Nos artères vieillissent...et oui !
Nos artères vieillissent...et oui !


