Carotide
-
carotide asymptomatique : post chirurgie
« Je trouve toujours intéressants les rapports qui concluent que quelque chose n'est pas arrivé ; parce que, comme chacun sait, il y a le connu connu, c’est à dire les choses que nous savons que nous savons ; nous savons aussi qu'il y a l'inconnu connu, c’est à dire les choses que nous savons que nous ne savons pas ; mais il y a aussi l'inconnu inconnu — les choses que nous ne savons pas que nous ne savons pas. Or si l'on examine l'histoire de notre pays, et d'autres pays libres, c'est dans cette dernière catégorie que se trouvent les cas difficiles. »Donald Rumsfeld , belle citation qui résume parfaitement la question de la sténose carotidienne asymptomatique
"Une sténose carotide asymptomatique est donc définie comme sans aucun antécédent neurologique déficitaire focalisé, hémisphérique ou oculaire, dans le territoire homolatéral à la sténose dans les 4 à 6 mois précédents."François Becker
Reamarque préliminaire :Sténose carotidienne asymptomatique
Jean Louis MAS in Traité de Médecine Vasculaire 2021, Elsevier Masson
"La prévalence des sténoses carotidiennes augmente avec l'âge. Elle varie de 0,2 % chez les sujets âgés de moins de 50 ans à 7,5 % pour les sténoses modérées (50–69 %) et 3,1 % pour les sténoses serrées (70–99 %) chez les plus de 80 ans avec, à âge égal, une prédominance masculine . La prévalence des sténoses carotidiennes est plus importante chez les patients ayant des facteurs de risque vasculaire (hypertension artérielle, tabac, diabète et hypercholestérolémie) Enfin, ces sténoses sont plus fréquentes chez les patients ayant une autre localisation de l'athérosclérose. Leur prévalence est de 12 % à 38 % en cas d'artériopathie des membres inférieurs [8] et de 4 à 13 % en cas de coronaropathie pour les sténoses d'au moins 50 %. Les sténoses carotidiennes extracrâniennes sont responsables d'environ un infarctus cérébral sur dix.Le caractère asymptomatique d'une sténose carotidienne est habituellement défini par l'absence d'infarctus cérébral ou d'accident ischémique transitoire (AIT) en rapport avec cette sténose au cours des 6 mois précédents. Cette définition se justifie par le fait qu'après un infarctus cérébral ou un AIT, le risque de récidive d'infarctus cérébral décroît pour atteindre en quelques semaines un risque proche de celui d'une sténose n'ayant jamais provoqué d'accident ischémique cérébral. La définition est aussi purement clinique. La découverte fortuite d'un infarctus cérébral silencieux en aval d'une sténose sur un scanner ou une IRM cérébrale ne doit pas faire considérer la sténose comme symptomatique et enclencher une prise en charge urgente, même si la découverte de cette lésion silencieuse apporte des informations d'ordre pronostique"
Incidence of Ischemic Stroke in Asymptomatic Severe Carotid Stenosis,Chang RW, Tucker LY, Rothenberg KA, et al., Incidence of Ischemic Stroke in Patients WithAsymptomatic Severe Carotid Stenosis WithoutSurgical Intervention. JAMA2022;327:1974-1982
Incidence de l'AVC ischémique dans la sténose carotidienne sévère asymptomatique
https://www.acc.org/Latest-in-Cardiology/Journal-Scans/2022/05/26/14/11/Incidence-of-Ischemic-Stroke- Résumé par :
- Mollie McDermott, MD, MS
Points importants
- Il existe une incertitude quant à la supériorité de la prise en charge médicale ou de l'intervention chirurgicale (endartériectomie carotidienne ou stenting carotidien) en cas de sténose carotidienne asymptomatique sévère (70-99%).
- Cette incertitude est due en partie à l'amélioration de la thérapie médicale moderne, qui peut être associée à un taux plus faible d'accidents vasculaires cérébraux ischémiques liés à une maladie carotidienne par rapport aux données d'études plus anciennes.
- Les chercheurs de cette étude rétrospective ont cherché à définir le risque d'accident vasculaire cérébral ischémique parmi une cohorte plus contemporaine de patients atteints de sténose carotidienne asymptomatique sévère identifiée entre 2008 et 2012.
- Parmi 3 737 patients avec ≥ 1 carotide asymptomatique sévèrement sténosée, le risque annuel d'AVC ischémique ipsilatéral était faible, à environ 1 %.
Question :
Quel est le risque à long terme d'AVC ischémique ipsilatéral chez les patients présentant une sténose carotidienne asymptomatique sévère ?
Méthodes :
Les patients inclus dans cette analyse rétrospective présentaient une sténose de 70 à 99 % de ≥ 1 artère carotide identifiée entre 2008 et 2012 et n'avaient aucun antécédent d'accident ischémique transitoire (AIT)/AVC au cours des 6 mois précédents. Si un patient avait une sténose sévère asymptomatique bilatérale, chaque artère était évaluée indépendamment. Le critère de jugement principal était l'AVC ischémique aigu ipsilatéral à la carotide sévèrement sténosée.
Résultats:
Un total de 4 230 artères présentant une sténose sévère asymptomatique chez 3 737 patients ont été incluses dans l'analyse finale : 133 (3,1 %) AVC ischémiques liés à la carotide sont survenus chez 129 (3,5 %) patients sur 4,1 années moyennes de suivi. Le taux annuel d'AVC ipsilatéral était de 0,9 % (intervalle de confiance à 95 %, 0,7-1,2 %).
Conclusion :
Dans cette étude rétrospective de patients présentant une sténose carotidienne asymptomatique sévèrement sténosée sans intervention chirurgicale, le risque annuel d'AVC ipsilatéral était d'environ 1 %.
Perspective:
Il n'est pas certain que la prise en charge médicale ou l'intervention chirurgicale (endartériectomie carotidienne ou stenting carotidien) soit supérieure chez les patients présentant une sténose carotidienne asymptomatique sévère.
Dans cette étude rétrospective, le risque annuel d'AVC lié à la carotide chez ces patients n'était que d'environ 1 %.
Compte tenu de ce faible risque annuel, le taux de complications d'une intervention chirurgicale pour une maladie asymptomatique devrait être extrêmement faible pour fournir un profil risque-bénéfice favorable.
L'essai multicentrique CREST-2 en cours de recrutement (NCT02089217), dans lequel les patients atteints de sténose carotidienne sévère asymptomatique sont randomisés pour recevoir un traitement médical plutôt qu'une intervention, aidera à clarifier la meilleure approche pour ces patients.CREST 2 : Revascularisation carotidienne et prise en charge médicale de l'essai sur la sténose carotidienne asymptomatique (CREST-2); Identifiant ClinicalTrials.gov : NCT02089217
Résumé :
La revascularisation carotidienne pour la prévention primaire des accidents vasculaires cérébraux (CREST-2) est constituée de deux essais contrôlés randomisés multicentriques indépendants sur la revascularisation carotidienne et la prise en charge médicale intensive par rapport à la prise en charge médicale seule chez des patients présentant une sténose carotidienne asymptomatique de haut grade. Un essai randomisera les patients selon un ratio 1:1 entre l'endartériectomie et l'absence d'endartériectomie et un autre randomisera les patients selon un ratio 1:1 entre l'endoprothèse carotidienne avec protection embolique versus l'absence d'endoprothèse. La prise en charge médicale sera uniforme pour tous les groupes de traitement randomisés et sera centralisée.
Commentaire
De nouvelles preuves liées aux préjudices liés aux procédures provenant des bases de données nationales et des registres chirurgicaux contemporains ont signalé des taux de complications ; cependant, leurs biais de sélection et de mesure restent de sérieuses préoccupations. La grande variation signalée dans les taux de complications peut être attribuable à la sélection du patient et du chirurgien/opérateur. Bien qu'il y ait eu peu de nouveaux essais examinant l'efficacité comparative de la revascularisation par rapport au meilleur traitement médical contemporain seul, le CREST-2 en cours ( NCT02089217 , date d'achèvement estimée de décembre 2022), ECST-2 ( ISRCTN97744893 , date d'achèvement estimée de mars 2022), et les essais ACTRIS ( NCT02841098 , date d'achèvement estimée en décembre 2025) viendront s'ajouter à cette base de données probantes sur le traitement de la sténose asymptomatique de l'artère carotide à l'avenir.
Donc wait and see. La découverte d'une sténose carotidienne asymptomatique de 60 à 70% nécessite la prise en compte de plusieurs paramètres :
Sténose carotide asymptomatique : quels patients pourraient bénéficier de la chirurgie ?
< 75 ans, espérance de vie > 5 ans
Homme > Femme
Sténose ≥ 70% NASCET
Infarctus cérébral ipsilatéral silencieux (type embolique)
Diminution de la réserve circulatoire cérébrale
Progression de la sténose avec traitement médiacl optimal suivi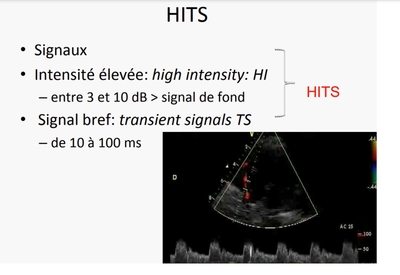
 Les souhaits du patient et de son entourage
Les souhaits du patient et de son entourage
Signaux micro-emboliques au DTC
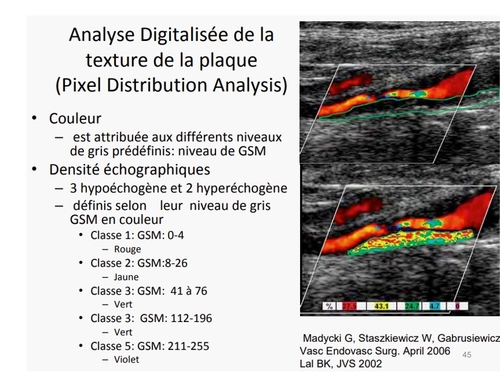
Structure de la plaque : IRM, ultrasons, PET, …
Biomarqueurs circulants
En rouge nécessité d'une validation
RCP NEURO VASCULAIRE avant prise de décision pour les sténoses carotidienne asymptomatique
En pratique , découverte d'une sténose carotidienne asymptomatique >/= 70% (NASCET)
- s'assurer que sue le plan clinique que cette sténose est vraiment asymptomatique, attention à l'AIT passé inaperçu (interrogatoire, toujours et encore)
- S'assurer que la correction des FDRCV est effective
- S'assurer ou prescrire un traitement médical OPTIMAL : Statine, AAP, IEC
- Expliquer au patient les raions de votre décision
- Faut il prescrire un angio scanner : pas systématiquement, au cas par cas, sténose dont la quantification en écho Doppler pose problème
- Faut-il prescrire une IRM cérébrale afin de "rendre la sténose asymptomatique en sténose symptomatique " ?
- Suivi écho Doppler tous les 6 mois, une évolutivité de la sténose peut être un argument pour intervenir ainsi que des modifications de la structure de la plaque
- Une occlusion carotidienne contro latérale nécessite un avis en RCP Neuro Vasculaire
- DEMAIN l'IA devrait nous apporter des réponses quant à la vulnérabilité de la plaques.
La sténose carotidienne ASYMPTOMATIQUE alimente la controverse depuis de nombreuses années....jusqu'à quand ?
La sagesse et la prudence :
"La valeur ajoutée de la revascularisation des sténoses carotides asymptomatiques par rapport au traitement médical moderne est incertaine. Elle est en cours de réévaluation dans des essais randomisés. En attendant les résultats de ces études, la décision d’une revascularisation carotide ne semble devoir être envisagée que chez des patients ayant des caractéristiques cliniques et en imagerie associées à un risque plus élevé que la moyenne d’infarctus cérébral ipsilatéral, ayant une espérance de vie permettant d’envisager un réel bénéfice du traitement et ayant été informés des risques d’infarctus cérébral ipsilatéral sous traitement médical seul, ainsi que des risques et des incertitudes sur les bénéfices de la revascularisation par chirurgie ou stenting carotide."https://www.realites-cardiologiques.com/2017/02/15/stenoses-carotides-asymptomatiques/
Le mot de la fin à François Becker"L’écho-Doppler cervical et transcrânien a un rôle majeur à jouer mais à condition qu’on arrête de dire «ah mais, c’est opérateur-dépendant ! », à condition que le but de cet examen aille bien au-delà de sténose < ou > 50%, à condition qu’on sache utiliser toutes les possibilités de l’EDC et de l’EDTC pour dire risque standard ou haut-risque neurovasculaire ipsilatéral.Dans le cas contraire je crois que l’EDC n’aura bientôt, n’a peut-être déjà, plus d’intérêt dans les sténoses carotides asymptomatiques.
Enfin si demain on se met véritablement à vouloir faire des économies de santé, peut-être qu’on misera tout sur le TMO (traitement médical optimal) chez les patients avec des facteurs de risque vasculaires, avec un traitement gradué en fonction du risque, sans chercher à savoir si les patients ont telles ou telle lésions ou sténoses......"
https://medvasc.info/1425-entretien-fran%C3%A7ois-becker-21-10-21-st%C3%A9nose-carotidienne-asymptomatique -
Carotide et CAC : prédictif ?
 iconographie Less
iconographie Less
"Un bon politicien est celui qui est capable de prédire l'avenir et qui, par la suite, est également capable d'expliquer pourquoi les choses ne se sont pas passées comme il l'avait prédit." Winston Churchill
Introduction :la décision de développer un programme de dépistage est complexe et intègre de nombreux paramètres : le contexte épidémiologique, la qualité du test, les traitements disponibles, laperception sociale de la maladie et du test de dépistage, le coûtet les modalités d’organisation (François Bourdillon, Cairn, in Traité de Santé Publique 2016)
Editorial
Carotid ultrasound and coronary calcium for the prediction of incident cardiac disease in asymptomatic individuals: A further step towards precision medicine especially in women?https://doi.org/10.1016/j.atherosclerosis.2022.02.019 Published:February 25, 2022 , ATHEROSCLEROSIS, Niki Katsiki Paolo Raggi Grigorios Korosoglou,accès LIBRE
Échographie carotidienne et Score Calcique Coronaire pour la prédiction des cardiopathies incidentes chez les individus asymptomatiques : un pas de plus vers une médecine de précision notamment chez la femme ?
Malgré ces limites, l'étude de Gudmundsson fournit des preuves que l'athérosclérose carotidienne ajoute une valeur supplémentaire au CAC (score calcique coronaire) pour la stratification du risque des individus asymptomatiques. Surtout pour les femmes, les résultats de l'échographie carotidienne peuvent encore améliorer l'évaluation du risque CV. De telles études d'imagerie peuvent jeter les bases d'une modification du mode de vie ou d'interventions pharmacologiques adaptées chez les personnes asymptomatiques à haut risque, en particulier chez les femmes, dont le risque peut être sous-estimé par les scores de risque cardiovasculaire actuellement disponibles. Les systèmes de soins de santé devront envisager d'adapter les stratégies de remboursement dans ce contexte, en incitant à une utilisation plus large de l'imagerie non invasive par rapport aux procédures invasives beaucoup plus coûteuses chez les personnes qui développent des complications cardiovasculaires.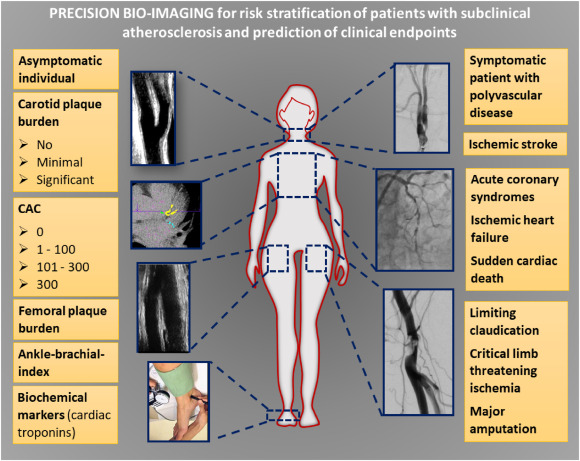 Rôle de l'imagerie non invasive utilisant l'échographie carotidienne et fémorale, l'imagerie calcique des artères coronaires et l'index cheville-bras pour la détection de l'athérosclérose subclinique chez les personnes asymptomatiques à haut risque.Carotid plaque is strongly associated with coronary artery calcium and predicts incident coronary heart disease in a population-based cohort, Elias Freyr Gudmundsson= et Coll, Athersclorosis 2022, https://www.atherosclerosis-journal.com/article/S0021-9150(22)00099-5/fulltext#%20
Rôle de l'imagerie non invasive utilisant l'échographie carotidienne et fémorale, l'imagerie calcique des artères coronaires et l'index cheville-bras pour la détection de l'athérosclérose subclinique chez les personnes asymptomatiques à haut risque.Carotid plaque is strongly associated with coronary artery calcium and predicts incident coronary heart disease in a population-based cohort, Elias Freyr Gudmundsson= et Coll, Athersclorosis 2022, https://www.atherosclerosis-journal.com/article/S0021-9150(22)00099-5/fulltext#%20
La plaque carotidienne est fortement associée à la clacification de l'artère coronaire et prédit une maladie coronarienne incidente dans une cohorte
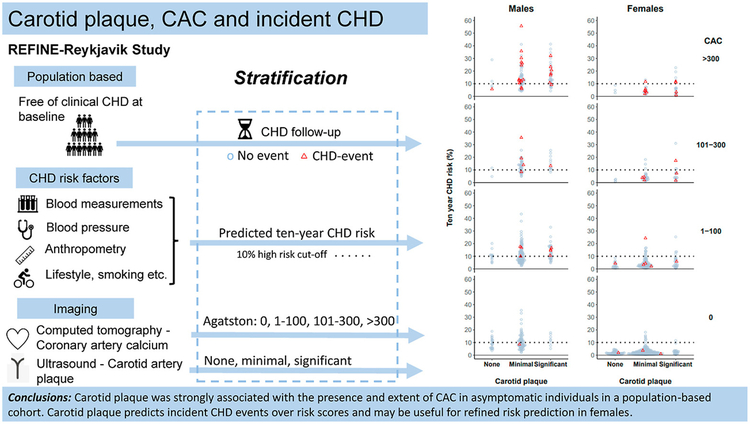
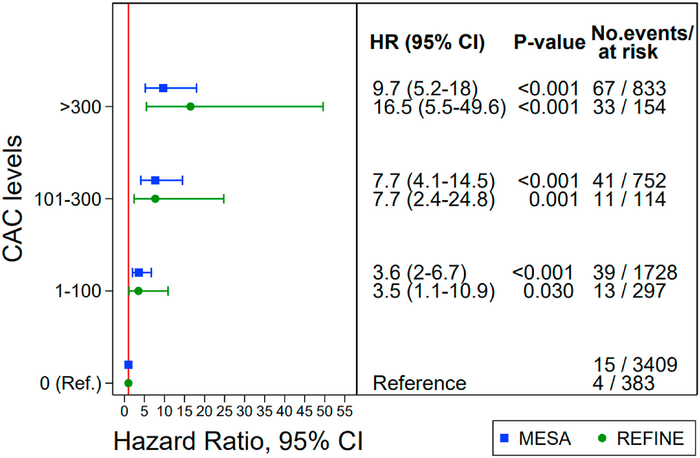 Rapports de risque (HR) pour l'incident de coronaropathie par catégories de PCA , comparés aux résultats de l'étude MESA basée sur la population (Detrano et al. NEJM 2008)Les modèles ont été ajustés pour l'âge, le sexe, le tabagisme, le diabète, le cholestérol total, le cholestérol HDL, la pression artérielle systolique et diastolique, les médicaments contre l'hypertension et les médicaments hypolipidémiants.
Rapports de risque (HR) pour l'incident de coronaropathie par catégories de PCA , comparés aux résultats de l'étude MESA basée sur la population (Detrano et al. NEJM 2008)Les modèles ont été ajustés pour l'âge, le sexe, le tabagisme, le diabète, le cholestérol total, le cholestérol HDL, la pression artérielle systolique et diastolique, les médicaments contre l'hypertension et les médicaments hypolipidémiants.
Contexte et objectifsLe score clacique coronaire (CAC) et la plaque carotide sont des marqueurs de l' athérosclérose et prédisent les futurs événements de maladie coronarienne (CHD). Le but de cette étude : étudier les associations entre le CAC et la plaque carotidienne chez les individus asymptomatiques, également en relation avec le risque prédit de coronaropathie et les événements incidents. Un objectif secondaire était de comparer la valeur prédictive entre le CAC, la plaque carotidienne et la surface totale de la plaque carotidienne (TPA) en tant que prédicteurs des futurs événements coronariens.
Méthodes
L'étude REFINE-Reykjavik est prospective et basée sur la population avec un score CAC et une évaluation par échographie de la plaque carotidienne, à la fois de la présence et de la zone. Un total de 948 personnes sans CHD clinique ont été inclus dans l'étude. Les scores CAC ont été classés en 0,1–100,101-300 et > 300, et la plaque carotidienne en aucune, minime et significative. Trois modèles ont été appliqués ajustés pour l'âge, le sexe et chacun du score de risque de Framingham (FRS), du score de risque local de coronaropathie et des facteurs de risque de coronaropathie établis.
Résultats
La présence combinée de plaque carotidienne et de CAC était très répandue, 69,5 % pour les hommes et 41,7 % pour les femmes (54,5 % dans l'ensemble). Le TPA a surpassé les modèles de base dans la prédiction CHD, ce qui a entraîné une augmentation statistiquement significative de la zone sous la courbe caractéristique de l'opérateur du récepteur (AUC) allant de 0,02 à 0,05. La plupart des événements coronariens chez les femmes sont survenus chez des personnes classées comme à faible risque en ce qui concerne les facteurs de risque traditionnels, mais avec un gradient de risque observé dans les catégories de plaque carotidienne.Cconclusion
La plaque carotidienne était fortement associée à la présence et à l'étendue des calcifications coronaires chez les individus asymptomatiques d'une cohorte basée sur la population. La plaque carotidienne prédit les événements coronariens incidents par rapport aux scores de risque et peut être utile pour affiner la prédiction du risque chez les femmes.
Commentaire
Article important qui sensibilise une fois de plus qur le RCV chez les femmes. Cumuler la plaque carotidienne au score calcique coronaire (CAC) montre une réele avancée. Masi ne pourrais t on pas faire non pas mieux mais différemment. Il existe le score CAROTIDO-FEMORAL qui comptabilise les plaques sur 4 sites. Quuand ce score est égal à 4, la ou le patient est à haut risque CV, validation versus le Score de Framingham. Afin d'optimiser ce score ajoutons les calcifications de l'aorte abdominale, dont on connaît chez la femme les liens avec le risque CV . Le score aorto-carotido-fémoral pourrait (c'est une hypothèse)nous dispenser du CAC et donc aisément être utilisable en pratique courante. Bien sur cela reste à démontrer. Dans ma pratique j'utilise cette formule avec un dépistage du RCV chez la femme nettement augmenté. Aucune valeur scientifique dans cette démarche. J'y associe le score de risque CV GSLA (suisse) ou l' échelle SCORE2 et bien entendu l'IPS. Ce calcul est à "bas coût",dev réalisation rapide, non invasif et surtout fiable et utilisable partout cad dans tous les pays. Un des problèmes actuels c'est la diffusion de protocoles accessibles dans tous les pays. Il faut donc rationaliser ces examens et les rendre attractifs, aisément réalisables et surtour à "bas coût". "Less is more and less is also low cost"........médecine de riche ! médecine de pauvre !
Ainsi l'équation du dépistage: Score AORTO-CAROTIDO-FEMORAL + RISQUE CV à 10 ans + IPS + dépistage anévrisme de l'aorte abdominale et prise de la TA; est facile à mettre en oeuvre est utile......à valider.....Les calcifications aortiques sont importantes avec en même temps le dépistage de l'anévrisme de l'aorte abdominale présent aussi chez la femme.
Un autre exemple de dépistage:
L'étude VIVA publiée en 2017 dans le Lancet : Population screening and intervention for vascular disease in Danish men (VIVA): a randomised controlled trial, Jes L Lindhot, Rikke Spgaard, Lancet 2017; 390: 2256–65
 Un exemple de dépistage au Danemark : plus de 50 000 hommes dépistés entre 65 et 74 ans. Où sont les femmes ?????Ce dépistage reposait sur le dépistage de l'anévrisme de l'aorte abdominale par échographie, le mesure de l'IPS à la cheville et la rechercje d'une HTA. La concluion ce tytpe de dépiustage et coût efficace. et plus coût efficace que le dépistage du cancer du coloàn et de la prostate. A noter un taux d'adhésion au dépistage de 75%. Cette étude montre la faisabilité et l'intérêt du dépistage CV dans une population ciblée sur le sexe et l'âge. Mais cette étude est une énième étude qui ignore les femmes et après on s'étonne que les atteintes CV sont sous-estimées chez les femmes........nous an avons déjà parlé et nous en reparlerons.
Un exemple de dépistage au Danemark : plus de 50 000 hommes dépistés entre 65 et 74 ans. Où sont les femmes ?????Ce dépistage reposait sur le dépistage de l'anévrisme de l'aorte abdominale par échographie, le mesure de l'IPS à la cheville et la rechercje d'une HTA. La concluion ce tytpe de dépiustage et coût efficace. et plus coût efficace que le dépistage du cancer du coloàn et de la prostate. A noter un taux d'adhésion au dépistage de 75%. Cette étude montre la faisabilité et l'intérêt du dépistage CV dans une population ciblée sur le sexe et l'âge. Mais cette étude est une énième étude qui ignore les femmes et après on s'étonne que les atteintes CV sont sous-estimées chez les femmes........nous an avons déjà parlé et nous en reparlerons. -
CAROTIDE-RADS
 La CEAP des CAROTIDES !
La CEAP des CAROTIDES ! -
Dysplasie Fibro Musculaire
 Une entité à connaître
Une entité à connaître -
FAST TRACK BIBLIO 37 : des articles importants
 Veille bibliographique
Veille bibliographique -
La Plaque et le Genre
 femme : plaque carotide moins vulnérable ?
femme : plaque carotide moins vulnérable ? -
SCOOP CAROTIDE : la boite magique
 "Si ces robots s'humanisaient, inversement les êtres humains se robotiseraient-ils ?" Paul Guth
"Si ces robots s'humanisaient, inversement les êtres humains se robotiseraient-ils ?" Paul Guth
"La vérité scientifique sera toujours plus belle que les créations de notre imagination et que les illusions de notre ignorance." Claude Bernard Détection de la sténose de l'artère carotide basée sur l'analyse de mouvement vidéo pour un dépistage rapide
Détection de la sténose de l'artère carotide basée sur l'analyse de mouvement vidéo pour un dépistage rapide
Detection of Carotid Artery Stenosis Based on Video Motion Analysis for Fast Screening
Cheng-Hsuan Tsai , Ching-Chang Huang , Hao-Ming Hsiao , Ming-Ya Hung , Guan-Jie Su , Li-Han Lin , Ying-Hsien Chen , Mao Shin Lin , Chih-Fan Yeh , Chi-Sheng Hung , Hsien-Li Kao 2J Am Heart Association 6 sept. 2022;11(17):e025702. doi : 10.1161/JAHA.122.025702.
https://www.ahajournals.org/doi/epub/10.1161/JAHA.122.025702Article libre d'accès
Contexte
La sténose de l'artère carotide (SCA) est une cause fréquente d'AVC ischémique, et la détection précoce d'un CAS peut améliorer les résultats pour les patients. L'échographie Doppler carotidienne est couramment utilisée pour diagnostiquer le CAS. Cependant, il est coûteux et peut ne pas être pratique pour la pratique régulière du dépistage.
Cet article présente une nouvelle technique de détection non invasive et sans contact utilisant l'analyse de mouvement basée sur la vidéo (VMA) pour extraire des informations utiles à partir d'impulsions subtiles sur la surface de la peau pour dépister le CAS.
Méthodes et résultats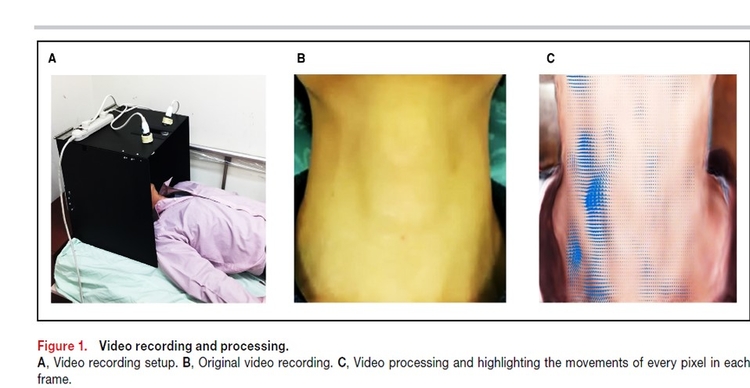 "Video Recording Setup The system consisted of the video equipment with accessories and VMA software. Each patient was asked to lie in the supine position with his/her head placed inside a custom-made box positioned to avoid movements during video recording (Figure 1A). An Apple iPhone 6 64GB (Apple Inc, Cupertino, CA) was mounted through a rectangular cutout on the top side of the box and used to record the video. Two fiber-optic lights were installed inside the box on either side of the iPhone, oriented at an ≈45° angle in opposite directions to create a uniform light source. Each patient was asked to tilt his/her head backwards and lift his/her chin to stretch his/her neck. A 30-second video clip was then recorded at 30 frames per second and pixel resolution of 1920×1080 (Figure 1B). The video file was uploaded to the cloud for processing using Intel Core i7-3930K 6-Core 1-2-GHz desktop processors. A rectangular region of interest (ROI), bounded below the patient’s chin and above the patient’s clothing, was manually boxed for VMA. The pixel numbers inside .The ROI were sorted from top to bottom and then from left to right in ascending order"
"Video Recording Setup The system consisted of the video equipment with accessories and VMA software. Each patient was asked to lie in the supine position with his/her head placed inside a custom-made box positioned to avoid movements during video recording (Figure 1A). An Apple iPhone 6 64GB (Apple Inc, Cupertino, CA) was mounted through a rectangular cutout on the top side of the box and used to record the video. Two fiber-optic lights were installed inside the box on either side of the iPhone, oriented at an ≈45° angle in opposite directions to create a uniform light source. Each patient was asked to tilt his/her head backwards and lift his/her chin to stretch his/her neck. A 30-second video clip was then recorded at 30 frames per second and pixel resolution of 1920×1080 (Figure 1B). The video file was uploaded to the cloud for processing using Intel Core i7-3930K 6-Core 1-2-GHz desktop processors. A rectangular region of interest (ROI), bounded below the patient’s chin and above the patient’s clothing, was manually boxed for VMA. The pixel numbers inside .The ROI were sorted from top to bottom and then from left to right in ascending order"
Nous avons recruté prospectivement 202 patients avec des données antérieures d'échographie Doppler carotidienne.
Un court clip vidéo de 30 secondes du cou a été réalisé à l'aide d'un appareil mobile commercial et analysé par VMA avec une quantification mathématique de l'amplitude des changements de mouvement de la peau en aveugle.
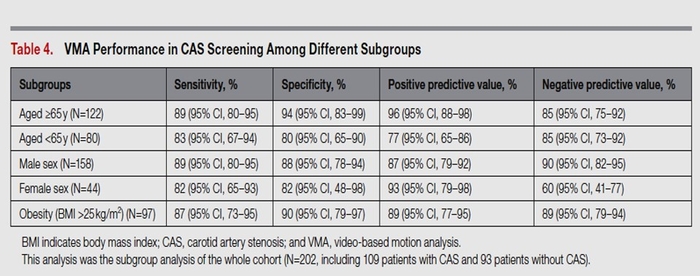
Les 40 premiers sujets ont été utilisés pour mettre en place le protocole VMA et définir les valeurs seuils, et les 162 sujets suivants ont été utilisés pour la validation. Dans l'ensemble, 54 % des 202 sujets avaient un SAC confirmé par échographie. En utilisant l'analyse de la courbe caractéristique de fonctionnement du récepteur, l'aire sous la courbe des valeurs d'écart dérivées de la VMA pour différencier les patients avec et sans CAS était excellente (aire sous la courbe, 0,914 [IC à 95 %, 0,874-0,954] ;P <0,01). La meilleure valeur seuil des valeurs de divergence dérivées de la VMA pour dépister le CAS était de 5,1, avec une sensibilité de 87 % et une spécificité de 87 %. La précision du diagnostic était constamment élevée dans différents sous-groupes de sujets.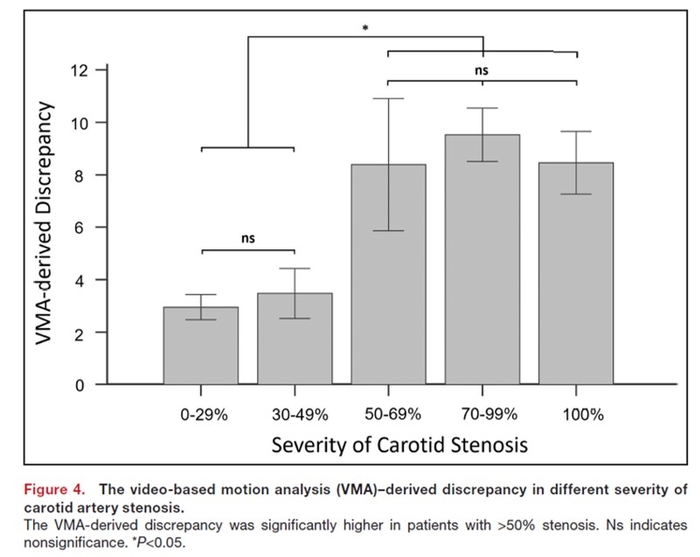
Conclusions
Une technique de dépistage simple et précise pour dépister rapidement le CAS à l'aide d'un système VMA est faisable, avec une sensibilité et une spécificité acceptables.
Commentaire
Il fallait penser, c'est finalement simple , pas d'IA, réalisable par un non médecin chez des patients screenés en amont par un médecin. On réinvente un stéthoscope informatisée avec en plus un ephone 6. Laennec doit se retourner dans sa tombe. Bien entendu c'est une étude préliminaire mais surprenante et très intéressante. Demain la délégation de tâches va allait très loin jusu'aux robots médecins, nous en reparlerons....le pas commence à être franchi ! -
Sténose carotide asymptomatique : show must go on !
“Une décision n'est bonne que lorsqu'elle est prise.” Anonymus
"Une évaluation du risque est essentiellement une estimation de la probabilité, mais prédire le comportement humain n'est pas fiable et incertain." Liz Tate et Adrian Feeney
Emerging evidence suggests that patients with high-grade asymptomatic carotid stenosis should be revascularized
De nouvelles preuves suggèrent que les patients présentant une sténose carotidienne asymptomatique de haut grade devraient être revascularisés
Christos D.Liapis, Hans-Henning Eckstein, Kosmas I.Paraskevas,Jack L.Cronenwett, JVS, Volume 75, Issue 1, Supplement, January 2022
https://www.jvascsurg.org/article/S0741-5214(21)00898-3/fulltextLibre d'accès
La prise en charge de la sténose carotidienne asymptomatique (SCA) reste un sujet de débat approfondi.Selon les recommandatioins de 2009 de la Société européenne de chirurgie vasculaire (ESVS) pour la prise en charge des patients atteints de sténose carotidienne, l’endartériectomie carotidienne (ACE) peut être recommandée pour les hommes asymptomatiques de moins de 75 ans présentant une sténose de 70% à 99% si le risque associé à la chirurgie est inférieur à 3% (grade A).Les recommandations de 2011 de la Society for Vascular Surgery (SVS) recommandaient également que les patients atteints d’un SCA à ≥ 60 % soient pris en compte pour l’ACE afin de réduire le risque d’AVC à long terme, à condition qu’ils aient une espérance de vie de 3 à 5 ans et que les taux d’AVC / décès périopératoires soient de ≤3 % (grade I; niveau de preuve : A).En raison des améliorations apportées au traitement médical optimal (OMT) depuis la publication des essais contrôlés randomisés (ECR) marquants, il a été suggéré que l’ACE n’apporte pas d’avantage significatif aux patients atteints de SCA par rapport à l’OMT seul.En conséquence, en 2017, la Société européenne de chirurgie vasculaire a rétrogradé ses lignes directrices précédentes pour la prise en charge des patients atteints de SCA afin de recommander que pour les patients présentant un SCA de 60 % à 99 %, l’ACE ne soit envisagée qu’en présence d’une ou de plusieurs caractéristiques d’imagerie pouvant être associées à un risque accru d’AVC ipsilatéral, les taux projetés d’AVC/décès périopératoires <3 % et l’espérance de vie >5 ans (classe IIa; niveau de preuve : B).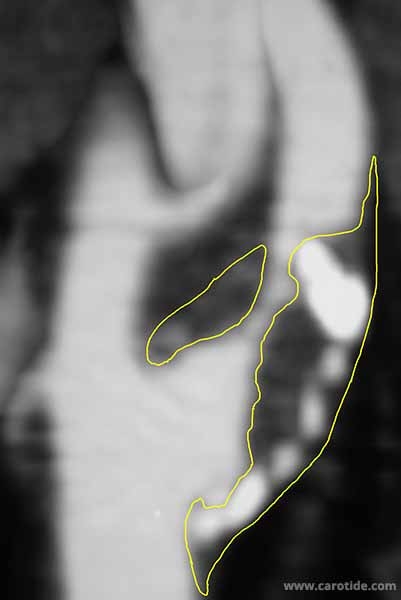 https://www.carotide.com/plaque-d-atherome-et-stenose-carotidienne/
https://www.carotide.com/plaque-d-atherome-et-stenose-carotidienne/
La base de ce déclassement était deux ECR qui ont démontré que l’augmentation de la gravité de la sténose (y compris les sténoses bilatérales et l’occlusion controlatérale) n’était pas associée à une augmentation des taux d’AVC tardif chez les patients randomisés dans l’OMT.
De plus, une méta-analyse de 2014 portant sur 41 études (6 ECR ; 35 études observationnelles) a démontré que le risque d’AVC ipsilatéral était similaire chez les patients présentant un SCA de 50 % à 70 % vs 70 % à 99 % (1,9/100 vs 2,1/100 années-personnes, respectivement ; P= 0,427).Comme les auteurs l’ont suggéré, l’absence de différence peut être due à l’hétérogénéité dans la définition et la mesure du degré de sténose entre les études. Lorsque les analyses ont été stratifiées en fonction de la gravité de la sténose (au lieu d’utiliser la méta-régression), la différence est devenue plus prononcée (2,4 vs 1,6 pour 100 années-personnes). Contrairement à la méta-analyse de 2014,Une étude de cohorte récente basée sur la population, une revue systématique et une méta-analyse ont rapporté des résultats opposés.L’Oxford Vascular Study a recruté des patients du 1er avril 2002 au 1er avril 2017, qui ont été référés pour l’imagerie carotidienne et se sont révélés avoir un SCA de toute gravité (n = 2178).Parmi ceux-ci, 154 personnes avaient un SCA de 50 % à 69 % et 53 avaient un SCA de 70 % à 99 %. Tous les patients ont commencé à prendre un OMT contemporain, y compris un antiplaquettaire / anticoagulant, une statine et au moins un agent hypotenseur. Après un suivi médian de 5,9 ans, il y a eu 16 événements ischémiques (8 AVC et 8 AIT) ipsilatéraux du côté du SCA à 50 % à 99 %. Le risque d’AVC ischémique ipsilatéral à 5 ans était significativement plus élevé chez les patients présentant une sténose de 70 % à 99 % que chez les patients présentant une sténose de 50 % à 69 % (14,6 % [intervalle de confiance (IC) à 95 % : 3,5-25,7] vs 0 %, respectivement ; P< 0,0001) et également plus élevé chez les patients avec 80% à 99% que chez ceux avec 50% à 79% de sténose (18,3% [IC à 95%: 7,7-29,9] vs 1,0% [IC à 95%: 0,0-2,9], respectivement; P< .0001).Une méta-analyse incluant 23 études (n = 8419 patients) rapportant un risque d’AVC ipsilatéral chez des patients atteints de sténose modérée et sévère a révélé une association linéaire du risque d’AVC avec le degré de sténose (P< 0,0001), avec un risque > fois plus élevé pour les patients avec 70% à 99% vs 50% à 69% ACS (rapport des cotes: 2,1; IC à 95%: 1.7-2.5; P< 0,0001) et un risque 2,5 fois plus élevé chez les patients présentant un SCA de 80 % à 99 % vs 50 % à 79 % (rapport des cotes : 2,5 ; IC à 95 % : 1,8-3,5 ; P< .0001).Les auteurs ont conclu qu’il pourrait être inapproprié d’omettre le degré de sténose comme facteur de sélection pour l’intervention chez les patients atteints de SCA et de préconiser plutôt l’utilisation d’autres marqueurs de substitution pour la sélection des patients (p. ex., analyse informatisée de la plaque, écholcidose de plaque et hémorragie intraplaque sur l’imagerie par résonance magnétique).Il a en outre été conclu que, bien que les taux signalés d’AVC ipsilatéral aient diminué au fil du temps, le risque d’AVC est toujours élevé pour les patients atteints de sténose de haut grade sur OΜΤ contemporain, « suggérant que les avantages de l’intervention chirurgicale pourraient être sous-estimés ».Une conclusion similaire a été tirée dans une étude de cohorte basée sur la population invitant tous les hommes de 65 ans vivant dans le comté d’Uppsala, en Suède (n = 3057), à un examen échographique carotidien.Les individus ont été regroupés en fonction de la présence d’athérosclérose carotidienne (carotides normales, plaque sans sténose significative, modérée [50%-79%] et sévère [80%-99%] SCA). Les mêmes personnes ont fait l’objet d’un nouveau dépistage à l’âge de 70 ans. Parmi les personnes atteintes de plaque mais pas de sténose significative (n = 696), 25 (3,6%) ont évolué vers une sténose modérée et 8 (1,1%) vers une sténose sévère, dont 4 (0,6%) ont développé des symptômes neurologiques. Sur 31 hommes atteints d’un SCA de 50 % à 79 %, 4 (12,9 %) ont évolué vers une sténose sévère, dont 2 (6,5 %) ont développé des symptômes. Enfin, 5 des 12 personnes (42%) avec 80% à 99% SCA ont développé des symptômes. Cette étude indépendante a démontré un risque élevé d’événements neurologiques chez les patients atteints de SCA sévère.Alors, quelles sont les questions qui guident la sélection de patients spécifiques du SCA pour l’intervention envisagée? La sténose sévère semble être importante. Comme le montrent les deux rapports indépendants récents, sténose sévère (80 % à 99 %) mais pas modéré (50 % à 79 %)Le SCA est une condition préalable à la recommandation de l’ACE. Les patients présentant des degrés modérés de SCA n’ont pas un risque d’AVC suffisamment élevé pour justifier une intervention carotidienne prophylactique.Cette question clé a été reconnue dans les lignes directrices mises à jour de 2021 sur la prise en charge des maladies cérébrovasculaires extracrâniennes.
Après évaluation des preuves disponibles, une forte recommandation a été formulée en faveur de l’ACE plus OMT plutôt que de l’OMT seul pour la prévention à long terme des accidents vasculaires cérébraux et des décès chez les patients à faible risque chirurgical présentant un SCA à >70 % (grade I ; niveau de preuve : B).Une autre question cruciale est la normalisation des critères d’échographie duplex carotidienne pour guider la classification duplex de la gravité de la maladie. La variation substantielle des protocoles institutionnels pour déterminer le degré de SCA et, par conséquent, le seuil d’intervention entraîne un pourcentage élevé de sous-estimation ou de surestimation du SCA et a un effet profond non seulement sur les résultats pour les patients, mais aussi sur les coûts des soins de santé.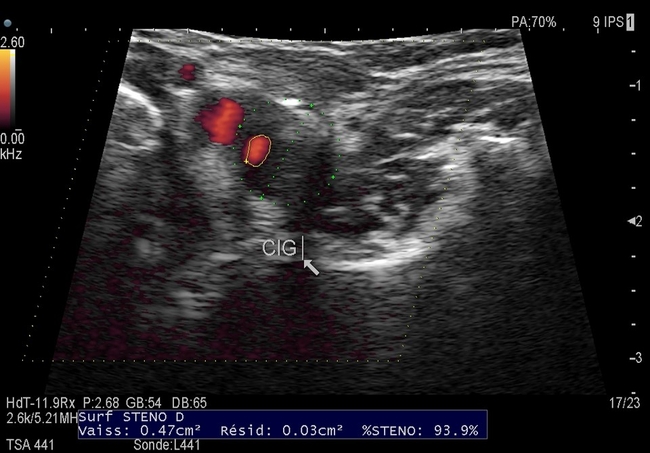 Offrir une intervention carotidienne prophylactique à des patients asymptomatiques sélectionnés atteints d’un SCA à >80%, de peu de facteurs pronostiques négatifs pour la survie à long terme (par exemple, insuffisance cardiaque congestive, dépendance à la dialyse et diabète insulino-dépendant) et d’une bonne espérance de vie sont essentiels pour s’assurer que ces patients atteints de SCA bénéficieront de l’intervention.Une question qui pourrait devoir être réévaluée est que le seuil recommandé pour le taux d’AVC et de mortalité périopératoires (<3 %) chez les patients atteints de SCA subissant une intervention peut être trop élevé. Les lignes directrices de pratique clinique germano-autrichiennes récemment mises à jour recommandaient fortement que les taux d’AVC / décès périprocéduraux pour le SCA soient aussi bas que possible après la pose d’une endoprothèse CEA / artère carotide.
Offrir une intervention carotidienne prophylactique à des patients asymptomatiques sélectionnés atteints d’un SCA à >80%, de peu de facteurs pronostiques négatifs pour la survie à long terme (par exemple, insuffisance cardiaque congestive, dépendance à la dialyse et diabète insulino-dépendant) et d’une bonne espérance de vie sont essentiels pour s’assurer que ces patients atteints de SCA bénéficieront de l’intervention.Une question qui pourrait devoir être réévaluée est que le seuil recommandé pour le taux d’AVC et de mortalité périopératoires (<3 %) chez les patients atteints de SCA subissant une intervention peut être trop élevé. Les lignes directrices de pratique clinique germano-autrichiennes récemment mises à jour recommandaient fortement que les taux d’AVC / décès périprocéduraux pour le SCA soient aussi bas que possible après la pose d’une endoprothèse CEA / artère carotide.
Selon ces lignes directrices, les taux d’AVC / décès périprocéduraux doivent être surveillés par des neurologues et ne doivent pas dépasser 2% pour le SCA.La revascularisation de l’artère transcarotide (TCAR) avec inversion dynamique du flux sanguin cérébral est apparue comme une alternative à l’ACE et à la pose d’endoprothèses carotidiennes transférmorales pour la prise en charge des patients carotidiens symptomatiques et asymptomatiques.
Le TCAR a gagné en popularité et est de plus en plus utilisé dans la pratique clinique quotidienne, mais son rôle dans la prise en charge des patients carotidiens n’a pas encore été défini par des lignes directrices. Le rôle du TCAR et d’autres sujets sont abordés dans un document de mise en œuvre complet distinct par le comité des directives SVS.En conclusion, des articles clés récents semblent clarifier la prise en charge optimale des patients atteints de SCA.De toute évidence, il est essentiel que tous les patients atteints de SCA soient placés sous OMT.Cependant, de nouvelles preuves suggèrent que les patients atteints de sténose asymptomatique sévère (80% à 99%)présentent un risque élevé d’AVC avec OMT seul et devraient être envisagés pour une procédure prophylactique afin de réduire le risque d’un futur événement cérébrovasculaire.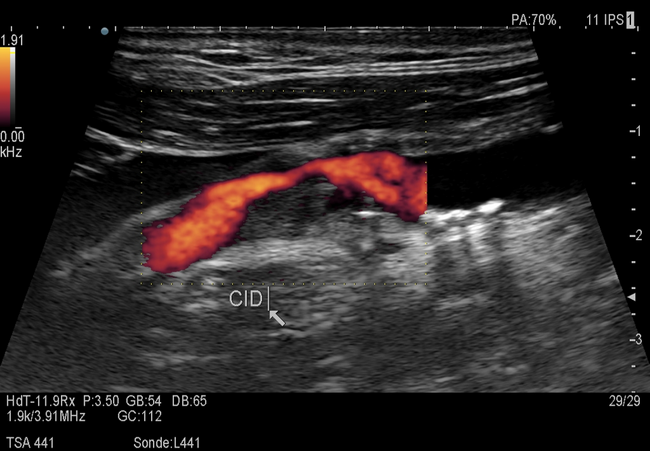

Commentaires par François BeckerMD, PhD, HDR, PU Médecine Vasculaire
Cet article de Liapis et al dans le Journal of Vascular Surgery est un Editorial accompagnant les Recommandations pour la Pratique Clinique de la Société de Chirurgie Vasculaire des Etats Unis (Society for Vascular Surgery, SVS) pour la gestion des artériopathies extra-crâniennes (1). Le Journal of Vascular Surgery est le journal de la SVS. Aux USA, 90% des interventions sur les sténoses carotides extra-crâniennes (SC) sont pratiquées sur des SC asymptomatiques. Voilà pour le contexte.Dans ces nouvelles guidelines de la SVS, la première recommandation porte sur les SC asymptomatiques et il est dit que pour les patients à faible risque chirurgical avec SC > 70% asymptomatique il est recommandé une endartériectomie carotide plus traitement médical optimal plutôt que traitement médical optimal seul (1B : niveau de recommandation grade 1, qualité de preuve modérée B). C’est un pas en arrière par rapport aux précédentes recommandations qui privilégiaient le traitement médical optimal (TMO).
Des recommandations à la pratique de terrain il y a un monde …, et l’on sent bien que Liapis, Eckstein et Paraskevas qui ont beaucoup écrit sur les SC sont un peu le postérieur entre deux chaises [NB : Eckstein est un des auteurs de l’étude SPACE-2 qui a été plombée par le lobby interventionniste sur les SC asymptomatiques (2), Paraskevas a écrit avec Spence grand défendeur du TMO et défend la recherche de SC à sur-risque]
Le travail de Howard et Rothwell (3) sur lequel Liapis et al s’appuient repose sur un registre en population réputé (Oxford Vascular Study, OxVasc), mais il n’est pas exempt de critiques (4).
La population étudiée est biaisée, il s’agit de patients adressés pour suspicion d’AIT ou d’AVC dont les patients porteurs de SC jugée asymptomatique ont été inclus dans l’étude (recrutement 2002-2017. 2354 patients suspects d’AIT ou d’AVC dont 2178 patients ont eu une imagerie carotidienne, 207 patients jugés porteurs d’une SC asymptomatique 50-99%), l’âge moyen était par ailleurs élevé (77.5 ans). Il ne s’agit pas d’un recrutement sur l’ensemble de la population du district d’Oxford. Le faible nombre de SC détectées implique des pourcentages avec intervalle de confiance large ce qui amène à prendre l’item AIT+AVC pour augmenter le nombre d’événements ; on peut aussi avoir des doutes sur les pourcentages donnés (6 AVC à 5 ans sur 53 patients avec SC 70-99% = 14.6% ?? – 5 AVC à 5 ans sur 34 patients avec SC 80-99% = 18.3% ??). La nature des événements est discutable : 45% des AIT ou AVC dans le territoire de la SC asymptomatique ont été jugés comme lacunaires ou cardio-emboliques. La notion de TMO est floue (le contrôle de l’hygiène de vie et du tabagisme était jugée non-réalisable, 20% des patients n’avaient pas de statine) ; Abbott dans une lettre au Lancet Neurol considère même que le TMO n’était pas appliqué dans la cohorte OxVasc (5). La progression de la SC vers une SC serrée ou très serrée n’est pas non plus envisagée (1 seul examen). Dans le même registre en 2010 le taux d’AVC ipsilatéral était évalué à 0.34% par an chez les patients porteurs de SC > 50% prenant correctement le TMO. Les auteurs ont complété ce travail par une méta-analyse qui va dans leur sens (les SC 70-99% et surtout 80-99% apparaissent à plus haut risque d’AVC ipsilatéral), mais on en a connu d’autres qui concluaient l’inverse ou faisaient douter de l’intérêt de la chirurgie.La 2ème étudeà laquelle Liapis et al se réfèrent (6) est plus intéressante, il s’agit d’une étude suédoise en population générale réalisée à Uppsala initialement en 2007-2009 (4632 patients sur 5581 auxquels un EDC a été proposé), les patients sont plus jeunes (âge moyen 65 ans), les deux tiers ont été réévalués à 70 ans (3057 sur les 4632 initiaux), la progression de la SC a été évaluée. Là aussi les taux de SC serrées sont faibles (31 SC 50-79%, 12 SC 80-99%). Les intervalles de confiance sont larges. Il ressort néanmoins que la progression de la SC est un facteur de risque d’AVC, d’autant plus important que la SC initiale était plus serrée, les SC les plus à risque d’AVC ipsilatéral sont les SC 80-99%.
Dans la 2ème partie de leur Editorial, Liapis et al insistent sur 4 point-clefs
1-Les SC asymptomatiques les plus à risque d’AVC ipsilatéral sont les SC 80-99%, pour les SC 50-79% le risque d’AVC sous TMO n’est pas suffisant pour justifier une intervention chirurgicale prophylactique.
2-Ceci implique que les examens diagnostiques, en particulier l’écho-Doppler, doivent être précis et fiables. Conclure un EDC par sténose carotide > 50% n’a aucun sens, aucun intérêt. Il faut des chiffres de sténose précis en vélocimétrie et en planimétrie !
3-Le seuil de complications opératoires (AVC, décès) < 3% demandé pour pratiquer une chirurgie carotide n’est plus adapté au TMO actuel. Ce seuil doit être abaissé à < 2%, voire < 1-2%
4-Clairement tous ces patients doivent être placés sous TMO.
Le TMO actuel (hygiène de vie + traitement médicamenteux) pour les patients porteurs de SC est le même que pour les patients coronariens, il n’y a pas de demi-mesures, seul le niveau de TA est discuté en fonction du degré de sténose(s).
Le commentaire de Spence (4), comme d’autres articles de Liapis et Paraskevas, insiste à juste titre au final sur la recherche des SC asymptomatiques à sur-risque neuro-vasculaire.

Les items les plus validés sont la présence de signaux micro-emboliques (HITS) en Doppler transcrânien, le caractère hypoéchogène-hétérogène ou l’aspect d’hématome intra-plaque, la progression « rapide » du degré de sténose, la réduction homolatérale de la vasoréactivité cérébrale ou la dégradation homolatérale des signaux sylviens. En dehors des HITS qu’on peut avoir avec toute SC, les autres items sont le fait de SC serrées, très serrées.
Rien de surprenant donc que les SC asymptomatiques 80-99% apparaissent à haut risque d’AVC ipsilatéral. La recherche de ces items doit faire partie de l’examen EDC dés le diagnostic de sténose > 70%-NASCET1- AbuRahma et al J Vasc. Surg 2022 Jan
2- Naylor A.R. Eur J Vasc Endovasc Surg 2016 Jun
3- Howard D.P.J. et al Lancet Neurol 2021 Mar
4- Spence J.D. Lancet Neurol 2021 Mar
5- Abbott A. Lancet Neurol 2021 Sept.
6- Hogberg D. et al Eur J Vasc Endovasc Surg 2019 Jun
A lire -
Sténose carotide et démence
 iconographie :DEMENCE
iconographie :DEMENCE
“Tout esprit saint vu à la loupe est un grouillement d'éléments de démence.”Paul Valéry
"J’ai connu un roi atteint de démence précoce dont la folie consistait à se croire roi.”Francis Picabia
50 Shades of ‘Groundhog Day’ A Ross Naylor *EJVES Vascular Forum (2022) 56, 37e39
https://www.sciencedirect.com/science/article/pii/S2666688X22000430Article libre d'accès
" Je pense que chaque jour est le "Jour de la marmotte"J'apprends de mes erreurs et je m'améliore chaque jour »Ashton Kutcher
Introduction
Les recommandations de 2017 de la Société européenne de chirurgie vasculaire (ESVS) sur les maladies des artères carotidiennes et vertébrales ont conclu que les preuves n'étayaient pas le rôle de l'endartériectomie carotidienne (CEA) ou du stenting de l'artère carotide (CAS) chez les patients présentant une sténose carotidienne asymptomatique (SCA) dans la prévention troubles cognitifs ou démence .Quelles nouvelles données sont apparues depuis 2017 et ont-elles influencé les directives ESVS 2023 ?Rapport
Dans une revue systématique, 33/35 études (94 %) ont rapporté une « association significative » entre la SCA et les troubles cognitifs ; 20 études avaient 1 à 3 tests avec des troubles cognitifs significatifs ; 10 ont rapporté 4 à 6 tests avec troubles cognitifs ; et trois études ont rapporté ≥7 tests avec une déficience cognitive significative.Les données de base de 1 000 patients atteints de SCA dans le second essai CREST-2 (Carotid Revascularisation Endarterectomy versus Stenting Trial) ont indiqué que le score Z global pour la cognition chez les patients atteints de SCA était significativement plus faible que prévu, en particulier pour le rappel de la liste de mots et l'apprentissage des listes de mots.Une autre revue systématique a rapporté que (à long terme) 69 % des patients atteints de SCA subissant une EC/ACS n'avaient aucun changement dans la fonction cognitive. Cependant, dans un autre 25 %, les scores/domaines cognitifs étaient pour la plupart inchangés, mais 1 à 2 tests individuels étaient significativement améliorés. En outre, 1 601 patients britanniques et suédois atteints de SCA ont été randomisés dans le premier essai de chirurgie carotidienne asymptomatique (ACST-1) pour recevoir une ACE ou la meilleure thérapie médicale (BMT). Il n'y avait aucune différence dans les taux de démence à 10 ans (CEA 6,7 % contre6,6 % avec BMT) ou à 20 ans (14,3 % [CEA]contre15,5 % [BMT]), ce qui suggère que le CEA n'a pas empêché la démencepar rapportBMT (risque relatif 0,98, intervalle de confiance à 95 % 0,75–1,28 ;p = 0,89).Discussion
Le SCA est associé à une déficience cognitive importante, mais on ne sait pas si cela soutient un rôle étiologique direct ou un marqueur pour autre chose. Il n'y a aucune preuve que le CEA/CAS prévienne la démence tardive. Les lignes recommandations ESVS 2023 n'ont pas modifié sa recommandation par rapport à la version 2017.STENOSE CAROTIDE ASYMPTOMATIQUE et DEMENCE, pas de véritable lien
Comentaire : François BeckerDepuis quelques années des séries plutôt bien documentées, mais non-randomisées et d’ampleur modeste, mettent l’accent sur une relation entre troubles cognitifs et sténoses carotides.Sujet intéressant mais terrain oh combien glissant, ouvrant la porte à tous les excès.Ross Naylor est l’un des sages du management des sténoses carotides asymptomatiques, rien d’étonnant à ce qu’il donne une revue sur le sujet dans EJVES Vascular Forum. Il ne nie pas les faits mais pointe la faible taille des séries et l’absence de consensus sur les critères diagnostiques et d’évaluation (définitions, modalités et timing).La revue de Naylor et des articles récents (cf infra) montrent que l’état de l’hémodynamique cérébrale est un point commun dans les séries les plus convaincantes : il s’agit de sténoses carotides très serrées avec déficit de perfusion cérébrale évaluée par l’altération du signal de l’artère cérébrale moyenne et la diminution de la vaso-réactivité cérébrale, VCR (BHT et test au CO2). Donc sténose serrée avec occlusion ACI controlatérale ou polygone de Willis incomplet.L’importance de l’échostructure de la sténose (sténose vulnérable) et les micro-infarctus cérébraux est diversement appréciée.Le bénéfice de la chirurgie ou du stenting varie avec l’intensité des troubles cognitifs.Dans la méta-analyse ESVS 2021, Parakesvas souligne justement qu’association ne signifie pas ipso facto lien causal (« “significant association” does not automatically imply an aetiological relationship. At present, there is no clear evidence that ACS causes cognitive impairment »)Une seule petite série a comparé 3 groupes de patients avec sténose carotide 80-99% asymptomatique: le status cognitif des patients avec VCR normale et sténose carotide traitée par stenting n’a pas changé, celui des patients contrôles avec VCR normale n’a pas changé non plus, celui des patients avec VCR dégradée et sténose carotide traitée par stenting a été amélioré.Les guidelines 2017 de l’European Society for Vascular Surgery (ESVS), sur les sténoses carotidiennes et vertébrales concluaient en l’absence de preuve supportant un bénéfice de la chirurgie ou du stenting carotidien sur les troubles cognitifs et la prévention de la démence. L’analyse de la littérature parue depuis ne modifie pas cette position.
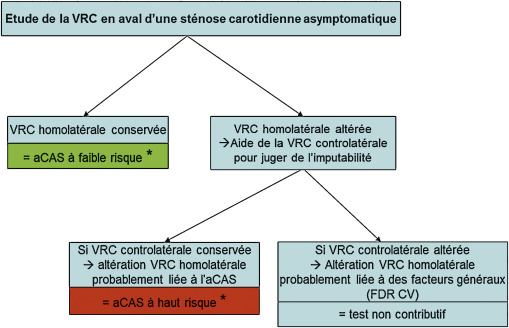
Les guidelines ESVS 2023 concluent en l’absence de rôle de l’endartériectomie ou du stenting carotidien dans la prévention des troubles cognitifs ou de la démence.Naylor rappelle également que l’altération de la vaso-réactivité cérébrale homolatérale à la sténose est un motif d’indication opératoire indépendamment des troubles cognitifs.* Paraskevas KI et al. Asymptomatic carotid stenosis and cognitive impairment. SR. Eur J Vasc Endovasc Surg 2021 Jun* Khan AA et al. Asymptomatic carotid artery stenosis is associated with cerebral hypoperfusion. J Vasc Surg 2021 May* Turowicz A et al. Carotid revascularization improves cognition in patients with asymptomatic carotid artery stenosis and cognitive decline. Greater improvement in younger patients with more disordered neuropsychological performance. J Stroke & CVD 2021 Apr* Porcu M et al. Extracranial carotid artery stenosis: The Effects on brain and cognition with a focus on resting-state functional connectivity. J Neuroimaging 2020 Nov* Whooley JL et al Carotid revascularization and its effect on cognitive function. A Prospective nonrandomized multicenter clinical study. J Stroke & CVD 2020 May* Lal BK et al. Asymptomatic carotid stenosis is associated with cognitive impairment. J Vasc Surg 2017 Oct.Rappel : Vaso Réactivité cérébrale (VRC) par François Becker La Vaso-Réactivité Cérébrale (VRC) est définie comme la capacité du système cérébro-vasculaire à maintenir le débit cérébral relativement constant ou à un niveau satisfaisant lors de variations de la pression artérielle ou de la pression de perfusion cérébrale. La VRC évolue inversement à la pression artériolaire résiduelle, elle apprécie la réserve microcirculatoire. Comme pour d’autres territoires artériels, la vaso-réactivité peut être altérée du seul fait du terrain vasculaire (âge, HTA, diabète, voire sexe féminin) ou du fait de lésions occlusives proximales, dans le premier cas l’altération est bilatérale, dans le second elle est homolatérale aux lésions occlusives majeures.La VRC est utilisée ici pour évaluer l’incidence hémodynamique distale d’une sténose ou d’une occlusion de l’ACI extra crânienne. Le trigger est la pression de perfusion du réseau artériolaire d’aval, essentiellement du territoire de l’artère cérébrale moyenne homolatérale (ACM-hl).Si la sténose n’engendre pas de gradient de pression distal, si le polygone de Willis est parfait ou si la collatéralité fait que la pression de perfusion au niveau de l’ACM-hl est dans la normale, la VRC est normale ou du moins symétrique.
La Vaso-Réactivité Cérébrale (VRC) est définie comme la capacité du système cérébro-vasculaire à maintenir le débit cérébral relativement constant ou à un niveau satisfaisant lors de variations de la pression artérielle ou de la pression de perfusion cérébrale. La VRC évolue inversement à la pression artériolaire résiduelle, elle apprécie la réserve microcirculatoire. Comme pour d’autres territoires artériels, la vaso-réactivité peut être altérée du seul fait du terrain vasculaire (âge, HTA, diabète, voire sexe féminin) ou du fait de lésions occlusives proximales, dans le premier cas l’altération est bilatérale, dans le second elle est homolatérale aux lésions occlusives majeures.La VRC est utilisée ici pour évaluer l’incidence hémodynamique distale d’une sténose ou d’une occlusion de l’ACI extra crânienne. Le trigger est la pression de perfusion du réseau artériolaire d’aval, essentiellement du territoire de l’artère cérébrale moyenne homolatérale (ACM-hl).Si la sténose n’engendre pas de gradient de pression distal, si le polygone de Willis est parfait ou si la collatéralité fait que la pression de perfusion au niveau de l’ACM-hl est dans la normale, la VRC est normale ou du moins symétrique.
A l’inverse une VRC réduite ou abolie unilatéralement du côté d’une sténose/occlusion ACI cervicale signifie que la pression de perfusion au niveau de l’ACM-hl est critique et que le débit cérébral n’est assuré que par effondrement des résistances à l’écoulement (par vasodilatation artériolaire du territoire ACM-hl). Il a été montré que les sténoses ACI avec altération franche de la VRC dans le territoire ACM-hl sont plus volontiers symptomatiques ou à risque neurovasculaire plus élevé, que les sténoses avec VCR altérée en pré-op voient la VCR se normaliser après endartériectomie ou angioplastie, que ces patients font plus de syndrome d’hyperperfusion post-opératoire a minima (céphalées) que les patients avec VCR normale en pré-op. Il a également été montré que le devenir des patients avec occlusion carotide est meilleur si la VCR est normale.En première intention, la VCR peut être étudiée par un simple test de suspension respiratoire (Breath Holding Test) réalisable en pratique quotidienne dans la suite de l’écho-Doppler cervical et transcrânien du patient. Il ne prend que quelques minutes. Ce test est maintenant suffisamment documenté, il devrait trouver sa place dans la stratification du risque liée aux sténoses carotides serrées asymptomatiques.Réalisation du test.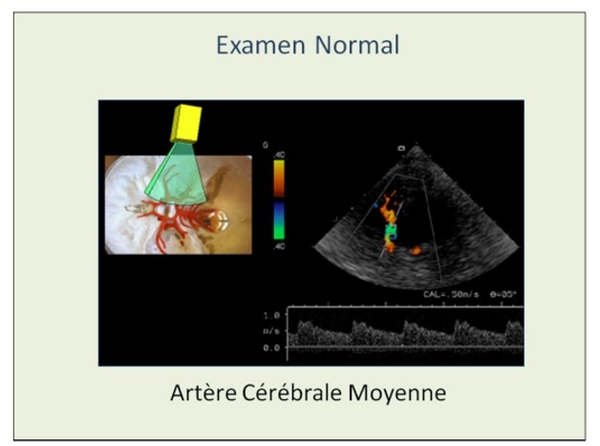 Le test est réalisé en routine au niveau des artères cérébrales moyennes (ACM) droite et gauche, fenêtre temporale, en commençant par l’ACM du côté où la bifurcation carotidienne est normale ou peu sténosée et en observant un temps-mort de 5 min entre les deux côtés.Il faut éviter tout stress(Test expliqué au patient. Pièce d’examen fermée, ambiance calme, éclairage discret. Patient au repos depuis 10 min, les yeux fermés). Il est demandé au patient de suspendre sa respiration (blocpnée) en fin d’inspiration normale, sans inspiration profonde préalable, pendant au moins 20-30 sec. Normalement les vitesses augmentent tout au long cours de la blocpnée jusqu’à atteindre un plateau. Les mesures de vitesses (PSV, EDV et TAMV) sont faites à l’état basal et au terme de la blocpnée.La réponse au test est quantifiée par le Breath Holding Index (BHI) = (TAMVmax – TAMVbasal) /TAMVbasal divisé par le temps de suspension respiratoire exprimé en sec. (valeur normale: 1,42 ± 0,13). En fait la comparaison de BHI d’un coté à l’autre ou dans le suivi est plus intéressante que la valeur absolue du BHI].Le test de blocpnée est complété par un test d’hyperpnée (inspiration-expiration profondes en rythme accéléré), générateur de vasoconstriction cérébrale. Certains préfèrent faire le test d’hyperpnée avant le test de blocpnée pour normaliser l’état basal.Si le BHT est positif (réponse en vasodilatation avec augmentation significative de la TAMV) on peut s’arrêter là, on a la preuve que la VRC est conservée.
Le test est réalisé en routine au niveau des artères cérébrales moyennes (ACM) droite et gauche, fenêtre temporale, en commençant par l’ACM du côté où la bifurcation carotidienne est normale ou peu sténosée et en observant un temps-mort de 5 min entre les deux côtés.Il faut éviter tout stress(Test expliqué au patient. Pièce d’examen fermée, ambiance calme, éclairage discret. Patient au repos depuis 10 min, les yeux fermés). Il est demandé au patient de suspendre sa respiration (blocpnée) en fin d’inspiration normale, sans inspiration profonde préalable, pendant au moins 20-30 sec. Normalement les vitesses augmentent tout au long cours de la blocpnée jusqu’à atteindre un plateau. Les mesures de vitesses (PSV, EDV et TAMV) sont faites à l’état basal et au terme de la blocpnée.La réponse au test est quantifiée par le Breath Holding Index (BHI) = (TAMVmax – TAMVbasal) /TAMVbasal divisé par le temps de suspension respiratoire exprimé en sec. (valeur normale: 1,42 ± 0,13). En fait la comparaison de BHI d’un coté à l’autre ou dans le suivi est plus intéressante que la valeur absolue du BHI].Le test de blocpnée est complété par un test d’hyperpnée (inspiration-expiration profondes en rythme accéléré), générateur de vasoconstriction cérébrale. Certains préfèrent faire le test d’hyperpnée avant le test de blocpnée pour normaliser l’état basal.Si le BHT est positif (réponse en vasodilatation avec augmentation significative de la TAMV) on peut s’arrêter là, on a la preuve que la VRC est conservée.
S’il est négatif ou non-conclusif (pas d’augmentation ou augmentation mineure de la TAMV) il est recommandé de compléter le test de blocpnée-hyperpnée en cherchant à obtenir la vasodilatation cérébrale par inhalation de Carbogène (mélange 5% CO2, 95% O2) au masque avec un débit de 6 à 10 litres/mn (sans risque pour le patient) ou par injection IV lente d’acetazolamide (Diamox) test de référence mais plus compliqué à réaliser.En l’absence de fenêtre temporale, le test peut être réalisé par voie occipitale en ciblant le tronc basilaire.https://www.sciencedirect.com/science/article/abs/pii/S254245131730250X