Dents et Coeur

La maladie parodontale et les maladies cardiovasculaires
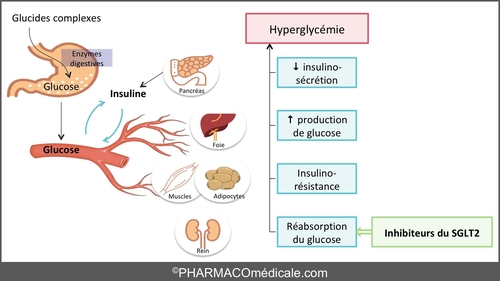
Diabète : demain ....

Diabète : prévention, traitement

Obesity and Weight Management for Prevention and Treatment of Type 2 Diabetes,Cherry Jiang, MD; Adam S. Cifu, MD; Susan Sam, MD JAMA Published online July 11, 2022
Gestion de l'obésité et du poids pour la prévention et le traitement du diabète de type 2
Population cible Patients adultes atteints de diabète de type 2 et d'obésité
Principales recommandations
- Le régime alimentaire, l'activité physique et la thérapie comportementale doivent être conçus pour atteindre et maintenir une perte de poids d'au moins 5 %. Une perte de poids supplémentaire entraîne généralement de nouvelles améliorations du contrôle du diabète et du risque cardiovasculaire (niveau de preuve B).
- Les interventions visant à perdre du poids doivent inclure une fréquence élevée de conseils (>= 16 séances en 6 mois) pour atteindre un déficit énergétique de 500 à 750 kcal/j (niveau de preuve A).
- Lors de la sélection de médicaments hypoglycémiants pour les personnes atteintes de diabète de type 2 et d'embonpoint ou d'obésité, tenez compte de l'effet des médicaments sur le poids (niveau de preuve B).
- Les médicaments amaigrissants sont efficaces en complément d'un régime alimentaire, d'une activité physique et de conseils comportementaux pour certaines personnes atteintes de diabète de type 2 et d'un indice de masse corporelle (IMC) d'au moins 27 (niveau de preuve A).
- La chirurgie métabolique devrait être une option recommandée pour traiter le diabète de type 2 chez les personnes ayant un IMC d'au moins 40 (> = 37,5 chez les Américains d'origine asiatique) et chez celles ayant un IMC de 30 à 39,9 (32,5-37,5 chez les Américains d'origine asiatique) qui ne n'obtient pas de perte de poids durable ou d'amélioration des comorbidités avec des méthodes non chirurgicales (niveau de preuve A).
Résumé du problème clinique
Le diabète de type 2 est une maladie caractérisée par une résistance à l'insuline et un dysfonctionnement des cellules pancréatiques [bêta] entraînant une hyperglycémie. On estime que 34 millions de personnes aux États-Unis (environ 1 sur 10) sont atteintes de diabète, dont environ 90 à 95 % sont atteintes de diabète de type 2. Le risque de diabète de type 2 augmente avec l'obésité et la perte de poids est associée à un meilleur contrôle glycémique. L'obésité et le diabète de type 2 augmentent le risque de maladies cardiovasculaires, l'une des principales causes de décès aux États-Unis.
Caractéristiques de la source de la recommandation
Cette recommandation ( tableau) a été développé par l'association à but non lucratif ADA (
Base de preuves
Chaque recommandation a reçu une note de A (preuves claires ou venant à l'appui d'essais cliniques randomisés [ECR] bien menés ou de méta-analyses de puissance adéquate ; preuves non expérimentales convaincantes [p. ex., règle « tout ou rien »]), B (preuves à l'appui d'études de cohorte ou cas-témoins bien menées), C (preuves à l'appui d'études mal contrôlées ou non contrôlées ; preuves contradictoires avec le poids de la preuve à l'appui de la recommandation) ou E (consensus d'experts ou expérience clinique).
Recommandation d' interventions non pharmacologiques telles que l'alimentation, l'activité physique et la thérapie comportementale pour atteindre et maintenir une perte de poids d'au moins 5 %.
Cette recommandation était basée sur les résultats d'une revue systématique sur l'association des résultats des interventions de perte de poids liées au mode de vie avec les taux d'hémoglobine A 1c , la tension artérielle et les lipides chez les personnes obèses et diabétiques de type 2. Une amélioration de ces critères d'évaluation n'a été notée que dans 2 des 11 essais. Les 2 essais positifs limitaient l'apport calorique à 1200 à 1800 kcal/j et fournissaient un soutien en personne hebdomadaire à mensuel pendant les 6 premiers mois. La recommandation des lignes directrices pour une fréquence élevée de conseils (>= 16 séances en 6 mois) pour atteindre un déficit énergétique de 500 à 750 kcal/j était également basée sur les résultats de ces 2 ECR.
La pharmacothérapie pour le traitement du diabète de type 2 peut être associée à des modifications du poids corporel. Les directives de l'ADA recommandaient de tenir compte des effets de l'agent sur le poids corporel lors du traitement de patients individuels. La metformine, les agonistes du peptide 1 de type glucagon, les inhibiteurs du cotransporteur sodium-glucose 2, les inhibiteurs de l'α-glucosidase et les mimétiques de l'amyline sont associés à divers degrés de perte de poids, tandis que l'insuline, les sécrétagogues de l'insuline et les thiazolidinediones sont associés à une prise de poids. Cependant, une méta-analyse qui n'a démontré aucune différence dans l'efficacité des différentes classes de médicaments sur la réduction de l'hémoglobine A 1cet l'IMC basé sur l'IMC de base suggère que les personnes obèses bénéficient des mêmes types de traitements hypoglycémiques que les personnes ayant un poids normal. La cote B indique qu'à l'heure actuelle, il n'existe aucune preuve provenant d'ECR pour appuyer la prise en compte du poids dans la sélection des médicaments pour le traitement du diabète de type 2.
Pharmacothérapie focus : Tirzepatide Once Weekly for the Treatment of Obesity , Ania M. Jastreboff et coll, for the SURMOUNT-1 Investigators*NEJM 2022, N Engl J Med 2022; 387:205-216 DOI: 10.1056/NEJMoa2206038,
https://www.nejm.org/doi/full/10.1056/NEJMoa2206038
 Dans cet essai de 72 semaines chez des participants obèses, 5 mg, 10 mg ou 15 mg de tirzepatide une fois par semaine ont entraîné des réductions substantielles et durables du poids corporel. (Soutenu par Eli Lilly ; numéro SURMOUNT-1 ClinicalTrials.gov, NCT04184622. s'ouvre dans un nouvel onglet.)
Dans cet essai de 72 semaines chez des participants obèses, 5 mg, 10 mg ou 15 mg de tirzepatide une fois par semaine ont entraîné des réductions substantielles et durables du poids corporel. (Soutenu par Eli Lilly ; numéro SURMOUNT-1 ClinicalTrials.gov, NCT04184622. s'ouvre dans un nouvel onglet.)Plusieurs médicaments sont approuvés par la Food and Drug Administration des États-Unis pour la gestion du poids. La phentermine est approuvée pour une utilisation à court terme (<= 12 semaines) et l'orlistat, la phentermine-topiramate à libération prolongée, la naltrexone-bupropion à libération prolongée, le liraglutide, 3,0 mg et le sémaglutide, 2,4 mg, sont approuvés pour une utilisation à long terme ( >12 semaines). Tous sont associés à au moins 5 % de perte de poids.
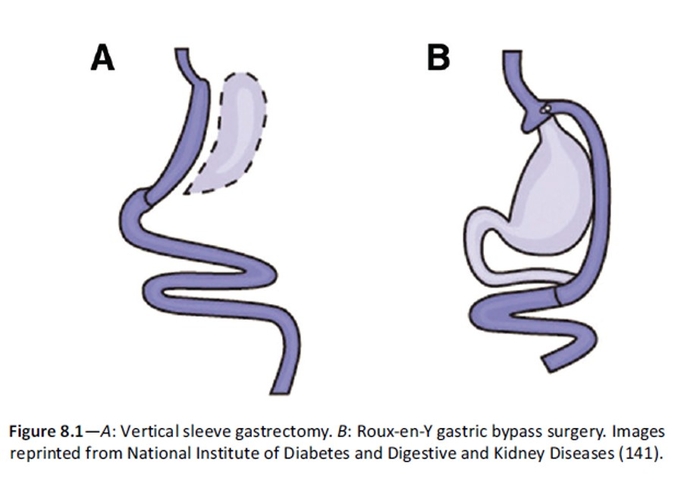
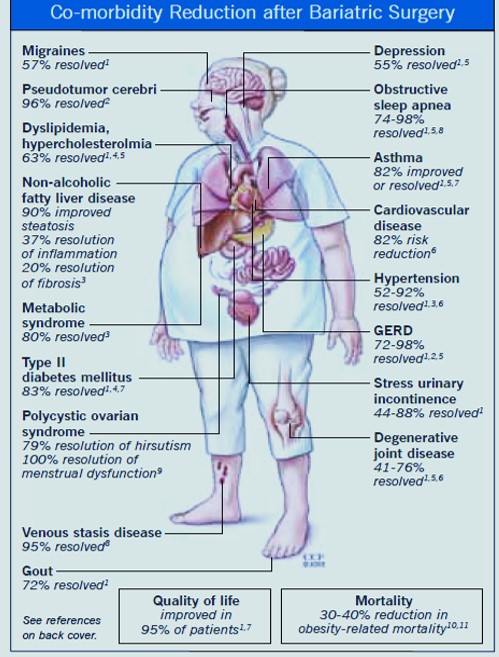
La chirurgie métabolique a été recommandée comme option pour traiter le diabète de type 2 chez les personnes en surpoids qui n'obtiennent pas de perte de poids durable ou d'amélioration des comorbidités avec des méthodes non chirurgicales. Plusieurs ECR ont montré des améliorations plus importantes du contrôle glycémique avec la prise en charge chirurgicale par rapport à la prise en charge médicale. Une méta-analyse d'études de cohorte appariées et d'études prospectives contrôlées a montré une mortalité toutes causes plus faible avec la chirurgie métabolique, en particulier chez les personnes atteintes de diabète préexistant. Les événements indésirables comprennent les carences nutritionnelles, l'hypoglycémie post-chirurgie bariatrique et les risques gastro-intestinaux (p. ex., dumping syndrome).
L'utilisation de recommandations fondées sur des données probantes pour gérer le poids dans le traitement du diabète de type 2 devrait être associée à une amélioration du contrôle glycémique et du risque cardiovasculaire. Ces recommandations peuvent être nocives dans la mesure où elles mettent l'accent sur le traitement des patients obèses, qui souffrent d'un biais lié au poids, différemment des autres patients.
Discussion
Ces recommandations de l'ADA sont similaires aux directives de pratique clinique complètes de 2016 de l'American Association of Clinical Endocrinologists (AACE) et de l'American College of Endocrinology (ACE) pour la gestion de l'obésité. Les deux lignes directrices recommandent des changements de mode de vie, y compris un plan de repas à faible teneur en calories et une activité physique avec un objectif de perte de poids de 5 % à 15 % ou plus, des médicaments amaigrissants en complément des changements de mode de vie et une chirurgie bariatrique si les interventions non chirurgicales ne parviennent pas à atteindre la perte de poids. Les recommandations de l'AACE/ACE préconisent également d'utiliser des médicaments contre le diabète qui sont associés à une perte de poids ou qui n'ont pas de poids si possible.
Domaines nécessitant une étude future ou une recherche en cours
Des recherches futures sont nécessaires dans la sélection des médicaments contre le diabète de type 2 chez les personnes en surpoids ou obèses. Des études supplémentaires sont nécessaires sur l'efficacité et l'innocuité à long terme des médicaments amaigrissants et de la chirurgie métabolique (https://medvasc.info/1557-chirurgie-bariatrique) , ainsi que sur le coût de ces traitements.
Complément à lire
Commentaire
Focus : chirurgie bariatrique
https://diabetesjournals.org/care/article/45/Supplement_1/S113/138906/8-Obesity-and-Weight-Management-for-the-Prevention
 https://my.clevelandclinic.org/-/scassets/files/org/bariatric/guides/sleep-apnea-brochure.ashx?la=en#:~:text=Bariatric%20surgery%20is%20the%20most,completely%20resolve%20their%20sleep%20apnea.
https://my.clevelandclinic.org/-/scassets/files/org/bariatric/guides/sleep-apnea-brochure.ashx?la=en#:~:text=Bariatric%20surgery%20is%20the%20most,completely%20resolve%20their%20sleep%20apnea. https://www.elsan.care/fr/chpb-keraudren/parcours-obesite
https://www.elsan.care/fr/chpb-keraudren/parcours-obesiteD I A B E T E
Diabète
amaIgrissement
Activité physique
Education Thérapeutique
chirururgiE bariatrique
Le diabète n'est ni une malédiction, ni une maladie honteuse. C'est une affection chronique comme le sont l'HTA, les atteintes cardio vasculaires. C'est une affection qui se maîtrise à la condition de respecter des régles simples. Pour savoir si le diabète est équilibré la mesure de l'HBA1C tous les 3 mois. La glycémie au quotidien pour le diabète de type 2 , non sauf en cas de malaise ou juste de mauvaises sensations. Le régime méditeranéen est le bon régime, 3 repas / jour. Sauter des repas ou jeuner cela ne sert à rien. Activité physique régulière au quotidien ou 1 jour sur deux. La marche active est le plus simple, pas de contre indication, coût inexistant excepté les chaussures. Faire 6 à 8000 pas / j , si cela est possible, le smartphone est là pour vous guider et vous stimuler. Vous allez au restaurant , attention aux desserts, prenez un fruit et signalez le en début de repas. Manger du pain oui mais à dose très modérée, boire de l'alcool oui mais à dose très modérée.NE PAS FUMER .
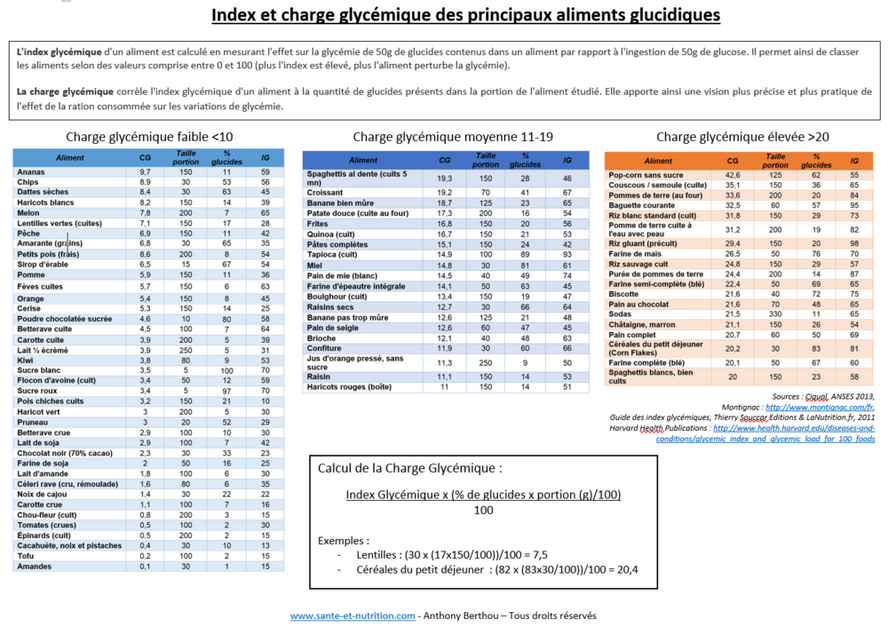
Si on fait un écart , le lendemain augmenter l'activité physique.Pour se guider rechercher sur internet l'indice glycémique des aliments. Il faut voir son médecin traitant tous les 3 à 4 mois et il vous prescrira la fameuse HBA1C, constante de régulation des 3 mois qui viennent de s'écouler. C'est la patient qui maitrise son diabète et non le contraire. Quand on veut on peut. N'accusez pas le diabète de tous vos maux. Informez vous auprés des associations de diabétiques, le vécu des autres est toujours important.Les nouvelles technologies se diffusent et aident grandement à la maîtrise diabète. De nouveau médicaments sont sur le marché pour mieux vous soigner. Demain l'intelligence artificielle sera d'une grande aide pour les diabétiques.
Il faut vouloir et non subir. Il faut s'en soucier chaque jour....ça occupe mais le diabète n'est pas une fatalité
https://www.figurelyon.com/journal/2018/1/14/indice-et-charge-glycmique

https://solutions.pileje.fr/fr/conseil/quest-ce-que-la-charge-glycemique
Sites et adresses utile sur le DIABETE
https://solidarites-sante.gouv.fr/IMG/pdf/referenciel_pratiques_diabete.pdf
https://www.federationdesdiabetiques.org/
https://www.federationdesdiabetiques.org/federation/actualites/guide-de-la-haute-autorite-de-sante-has-diabete-poursuivre-ses-soins-et-faire-face-au-covid-19
https://www.has-sante.fr/upload/docs/application/pdf/2020-06/strategie_therapeutique_du_diabete_du_type_2_-_fiche_memo_et_parcours_de_soins_integres_-_note_de_cadrage.pdf
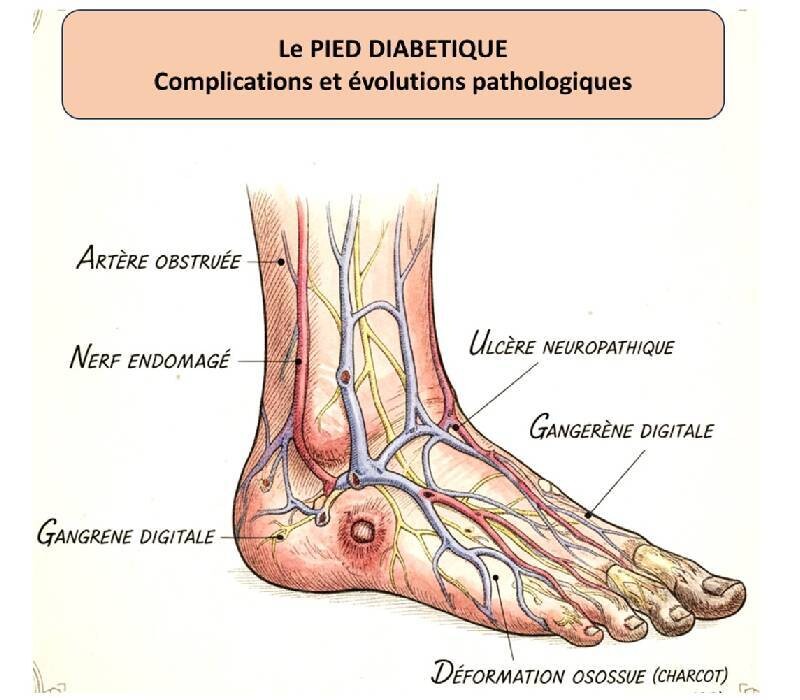
PREVENTION PIED DIABETIQUE, "le talon d'Achille" du diabétique
https://www.ameli.fr/pedicure-podologue/exercice-professionnel/presciption-prise-charge/prise-charge-situation-type-soin/situation-patient-diabete
Diabète : une révolution ?

"La vraie nouveauté naît toujours dans le retour aux sources." Edgar Morin
“L'avenir n'est interdit à personne.” Gambetta
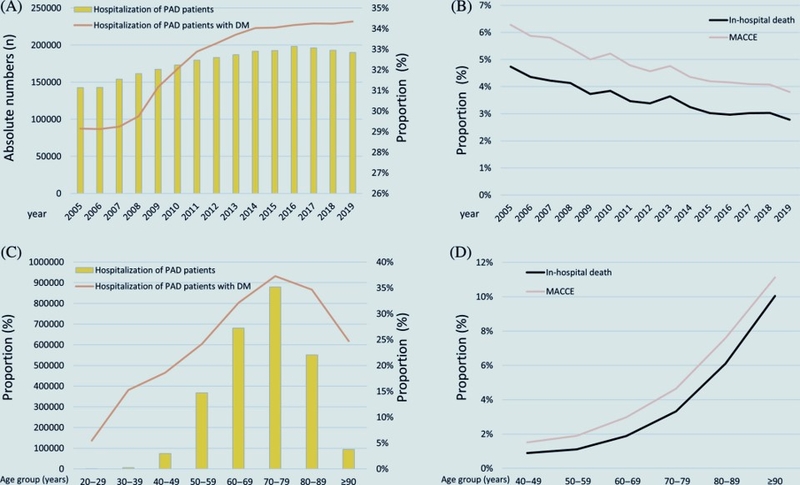
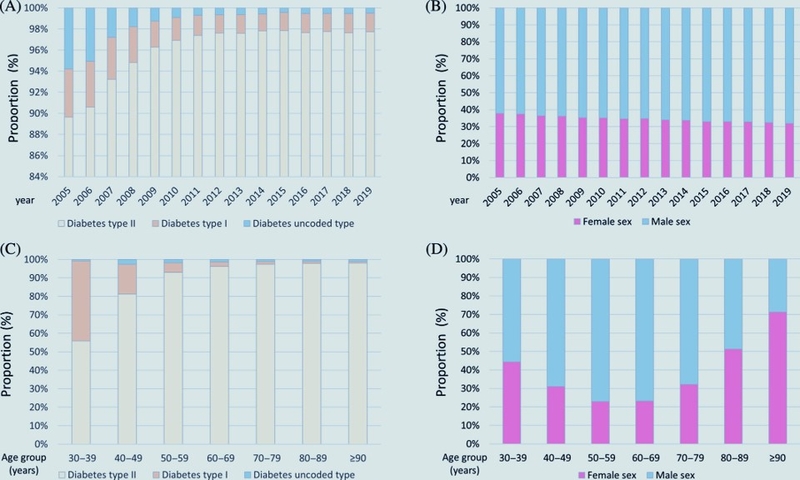
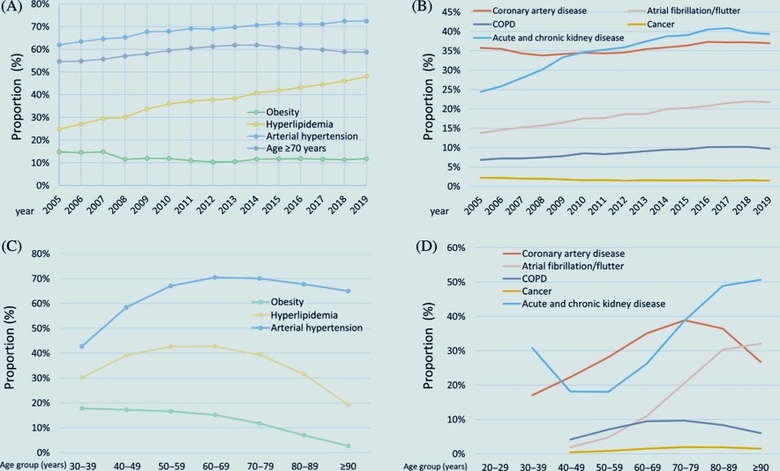
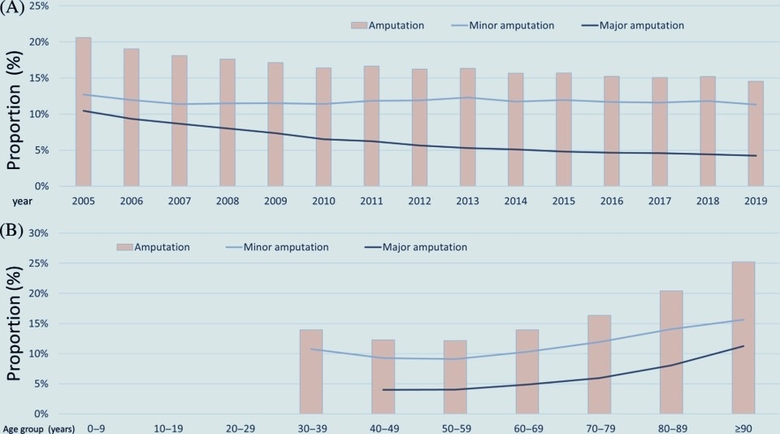
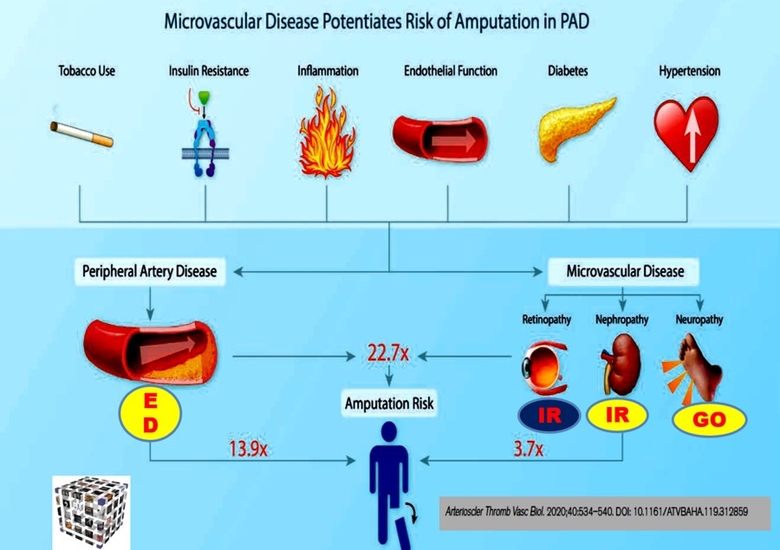
Le médecin vasculaire est confronté chaque jour au diabète . Les atteintes artérielles sont fréquentes, associant macro angiopathie et micro angoippathie, insuffisance rénale etc.
En 2019, plus de 4,5 millions de personnes en France sont diabétiques, mais environ 1 million d’entre elles l’ignorent ! Cela représente un coût de 4 500€/ par pers atteinte de diabète par an.


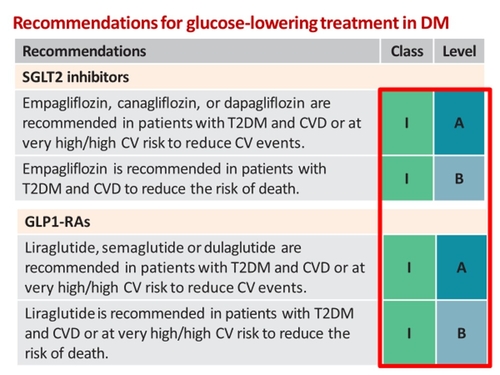
 Les Anti PCSK9
Les Anti PCSK9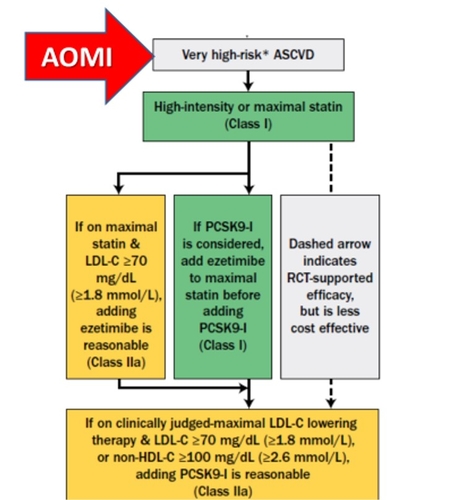
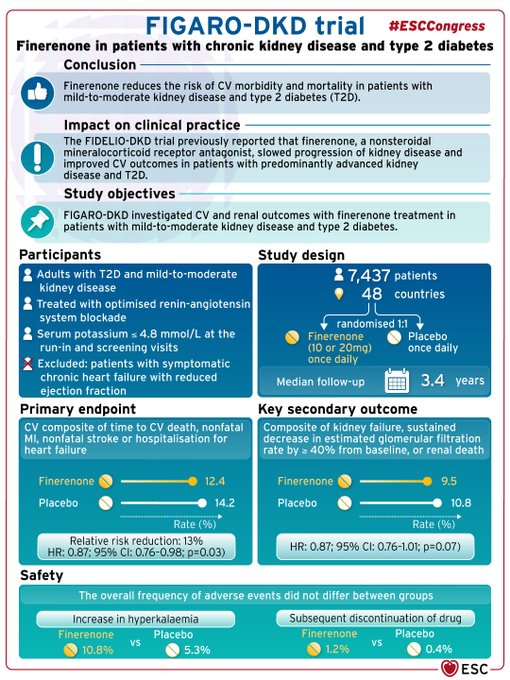
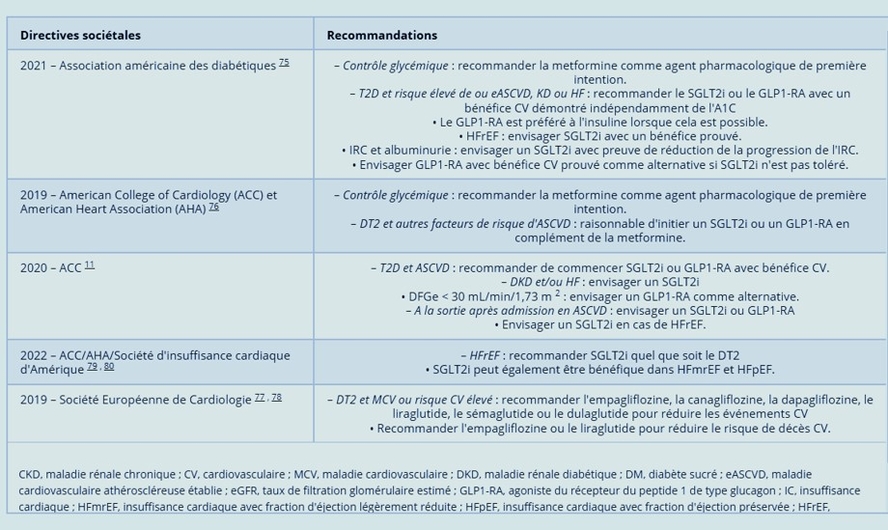
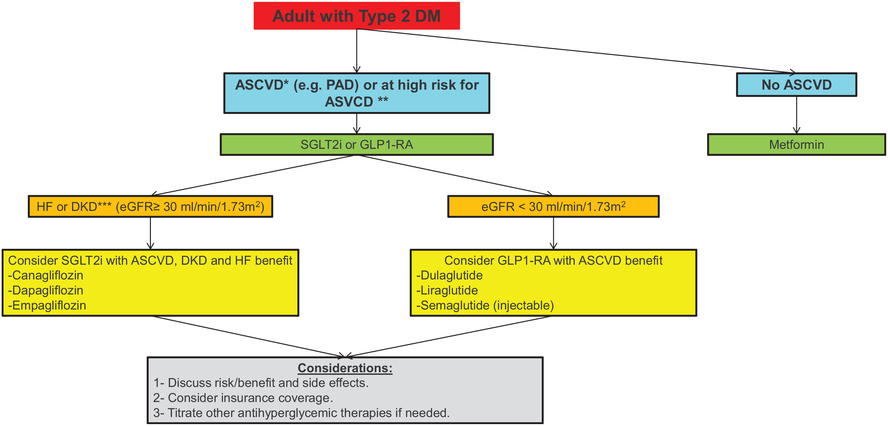
 Le récent congrès de l'ESC a montrél'importance des i GLT2 dans l'insuffissance cardiaque mais aussi dans la réduction du risque CV, comme les anti PCSK9 et enfin l'apport de la FINERENONE chez l'insuffisant rénal (IR) dans le diabète de type 2. Celle-ci étant un facteur de sur risque CV
Le récent congrès de l'ESC a montrél'importance des i GLT2 dans l'insuffissance cardiaque mais aussi dans la réduction du risque CV, comme les anti PCSK9 et enfin l'apport de la FINERENONE chez l'insuffisant rénal (IR) dans le diabète de type 2. Celle-ci étant un facteur de sur risque CVLa FINERENONE : chez des diabétiques présentant une albuminurie ou une insuffisance rénale, la finérénone additionnée à un blocage optimal du système rénine angiotensine (SRA) réduit le risque de progression de la maladie rénale chronique mais aussi un critère combiné cardiovasculaire classique (MACE ou hospitalisation pour insuffisance cardiaque).(https://www.cardio-online.fr/Actualites/A-la-une/ASN-2020-finerenone-amelioration-pronostic-renal-cardiovasculaire-diabetiques-type-2-nephropathie).
À ce jour, ce médicament n’a pas encore été évalué par les autorités de santé européennes (EMA), et ne possède pas d’AMM. Il n’est donc pas disponible sur le marché français.
Les AOD
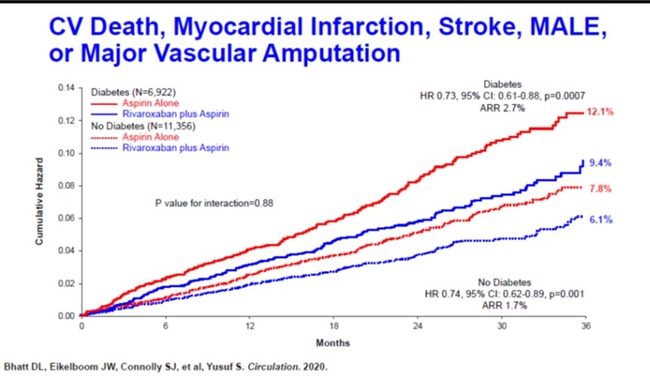
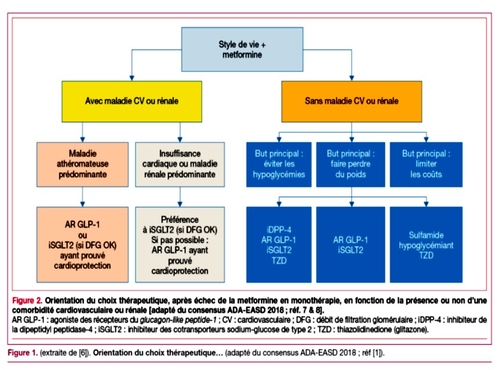
Ces différentes molécules trouvent leur place au cas par cas dans la gestion thérapeutique du diabète . En Médecine Vasculaire nous sommes confrontés chaque jour à des patients avec de multiples atteintes cadio vasculaires. Nous devons connaître les avancées thérapeutiques qui peuvent améliorer les patients en diminuant le risque CV. En cas par exemple d'artériopathie des MI qui se dégardent malgrè un traitement classique du diabète rt correctement suivi, il faut suggérer d'autres orientations thérapeutiques , voire se concerter avec les différents intervenants médicaux. C'es un point important. Il a fallu du temps pour que les iGLT2 aient une AMM en France , espérons que les choses vont s'accélérer pour les autres molécules non disponibles à ce jour . Les patients doivent pouvoir en bénéficier losque cela sera tile pour eux.Le diabète qui est une affection chronique , multi vasculaire entre autre (macro et micro angiopathie), présente un avenir qui s'éclaircit progressivement. Lisez les recommandations très récentes de l'ESC sur la prévention cardiovasculaire, le diabète y occupe une bonne place Prévention CV ESC 2021
ESC INSUF CARDIAQUE
file:///E:/Downloads/mariannelachaux2%20(3).pdf
DIABETE 2022 en BD

"Croire en soi, croire en ses rêves, aller de l'avant...malgré notre fidèle & pot de colle de Diabète.
Prendre le temps de le comprendre, pour s'affranchir de ses contraintes au maximum"
https://worlddiabetestour.org/fr/diabete/pensee-positive-du-jour
"Soyez vous même. Les Autres sont déjà pris..."Oscar wilde
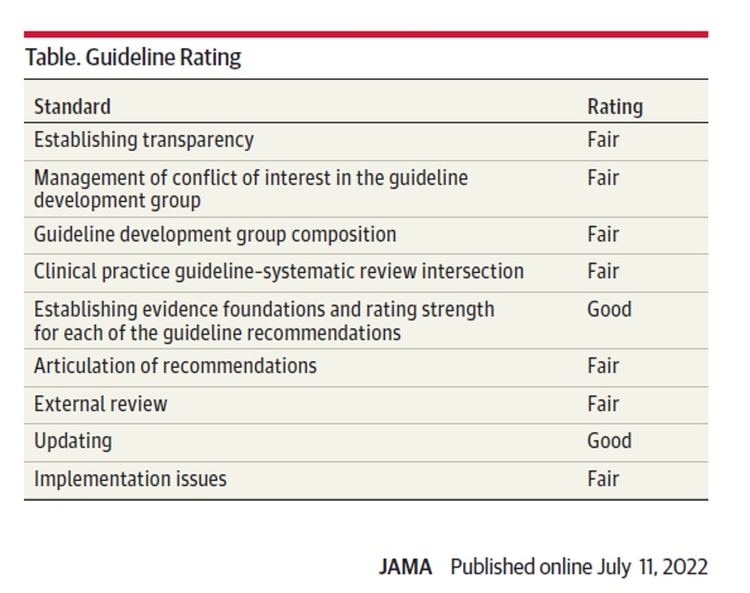
Management of hyperglycaemia in type 2 diabetes, 2022. A consensus report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD)
Libre d'accés
L'American Diabetes Association et l'Association européenne pour l'étude du diabète ont réuni un panel pour mettre à jour les déclarations de consensus précédentes sur la gestion de l'hyperglycémie dans le diabète de type 2 chez l'adulte, publiées depuis 2006 et mises à jour pour la dernière fois en 2019. Le public cible est l'ensemble du spectre de l'équipe de soins de santé professionnels fournissant des soins du diabète aux États-Unis et en Europe. Un examen systématique des publications depuis 2018 a éclairé de nouvelles recommandations. Il s'agit notamment de mettre davantage l'accent sur les déterminants sociaux de la santé, le système de soins de santé et les comportements liés à l'activité physique, y compris le sommeil. L'accent est davantage mis sur la gestion du poids dans le cadre de l'approche holistique de la gestion du diabète. Les résultats des essais sur les résultats cardiovasculaires et rénaux impliquant des inhibiteurs du cotransporteur sodium-glucose 2 et des agonistes des récepteurs du peptide 1 de type glucagon, y compris l'évaluation des sous-groupes, éclairent des recommandations plus larges pour la protection cardiorénale chez les personnes atteintes de diabète à haut risque de maladie cardiorénale. Après une liste récapitulative des recommandations consensuelles, des conseils pratiques pour la mise en œuvre sont fournis.
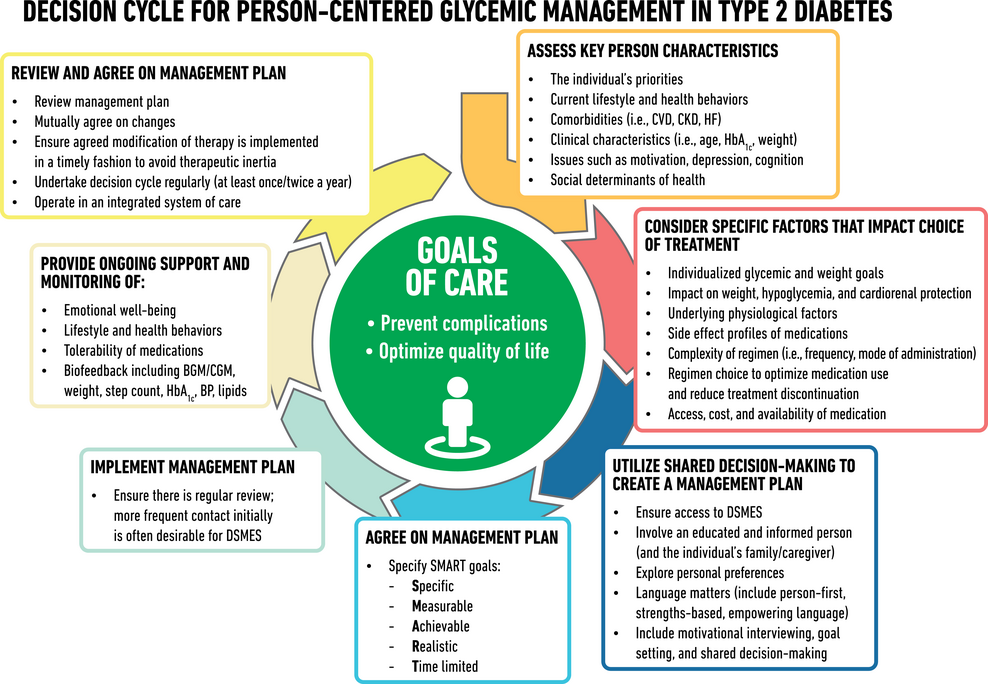
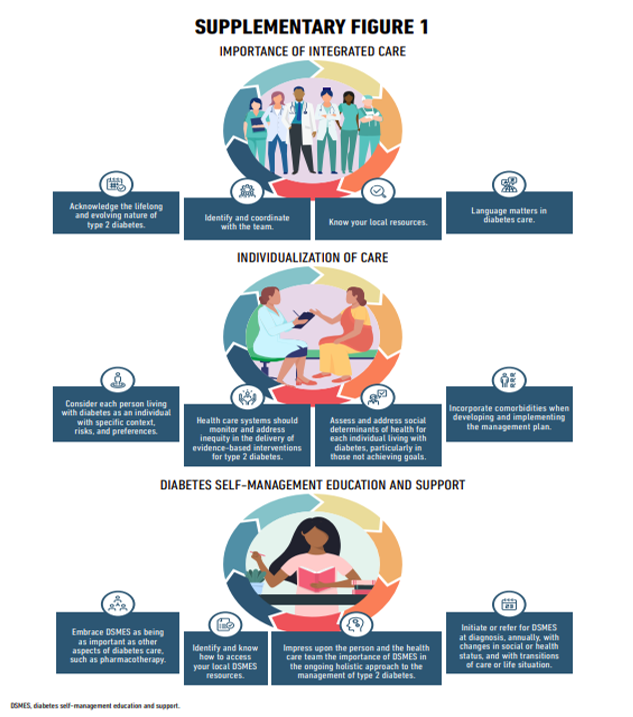
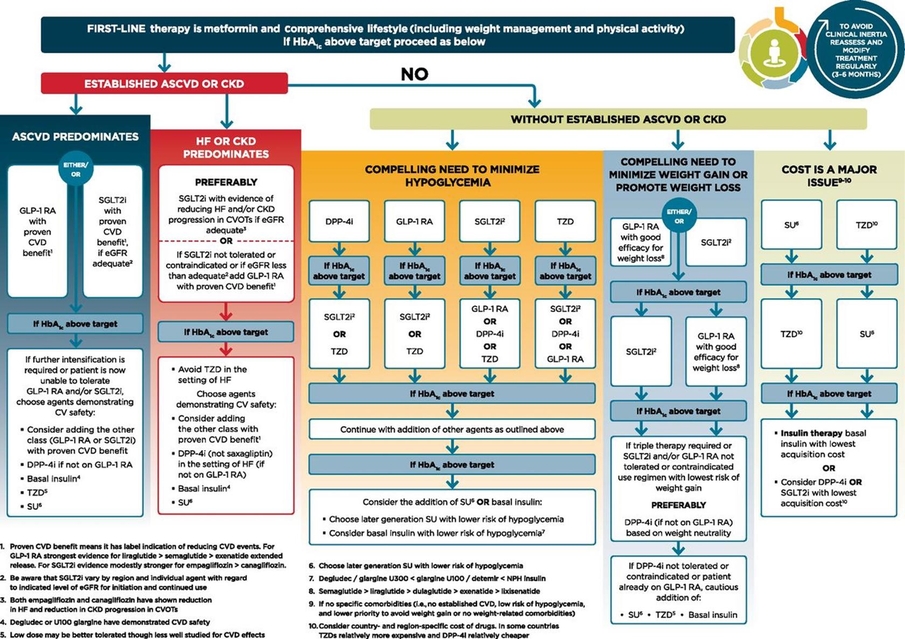
Le diabète de type 2 est une maladie chronique complexe, et sa prise en charge nécessite des traitements comportementaux et pharmacologiques multifactoriels pour prévenir ou retarder les complications et maintenir la qualité de vie ( Fig. 1 ). Cela comprend la gestion de la glycémie, du poids, des facteurs de risque cardiovasculaire, des comorbidités et des complications. Cela nécessite que les soins soient dispensés de manière organisée et structurée, comme décrit dans le modèle de soins chroniques, et incluent une approche centrée sur la personne pour améliorer l'engagement dans les activités d'auto-soins ( 1 ). Un examen attentif des déterminants sociaux de la santé et des préférences des personnes atteintes de diabète doit éclairer l'individualisation des objectifs et des stratégies de traitemen
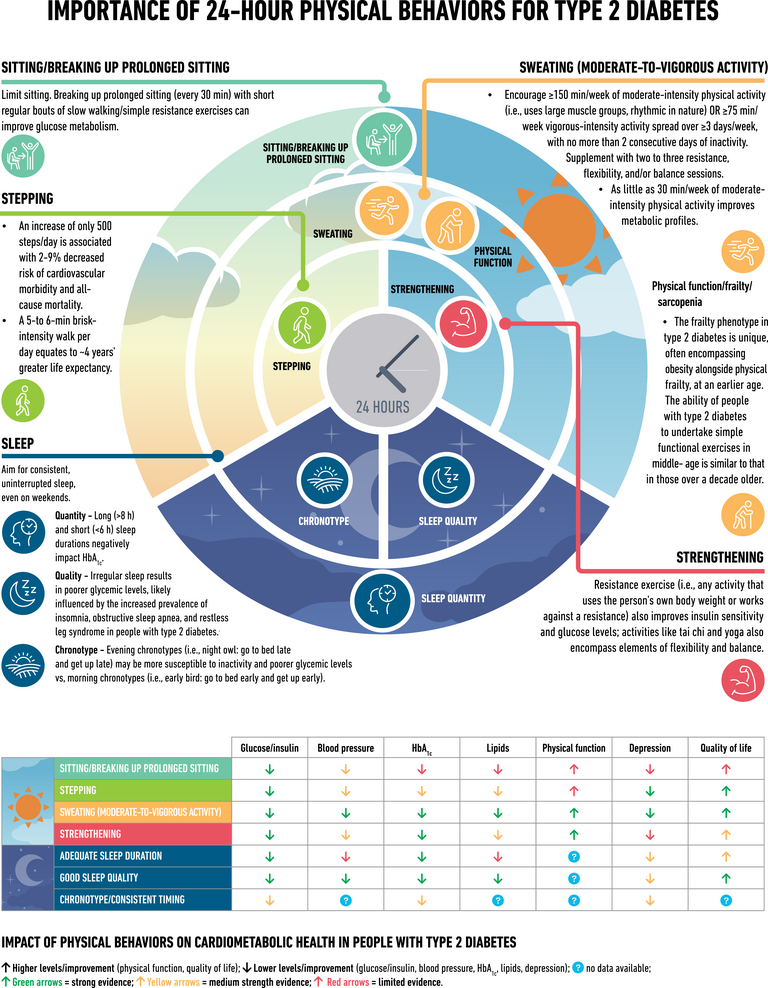 Importance des comportements physiques sur 24h pour le diabète de type 2.
Importance des comportements physiques sur 24h pour le diabète de type 2.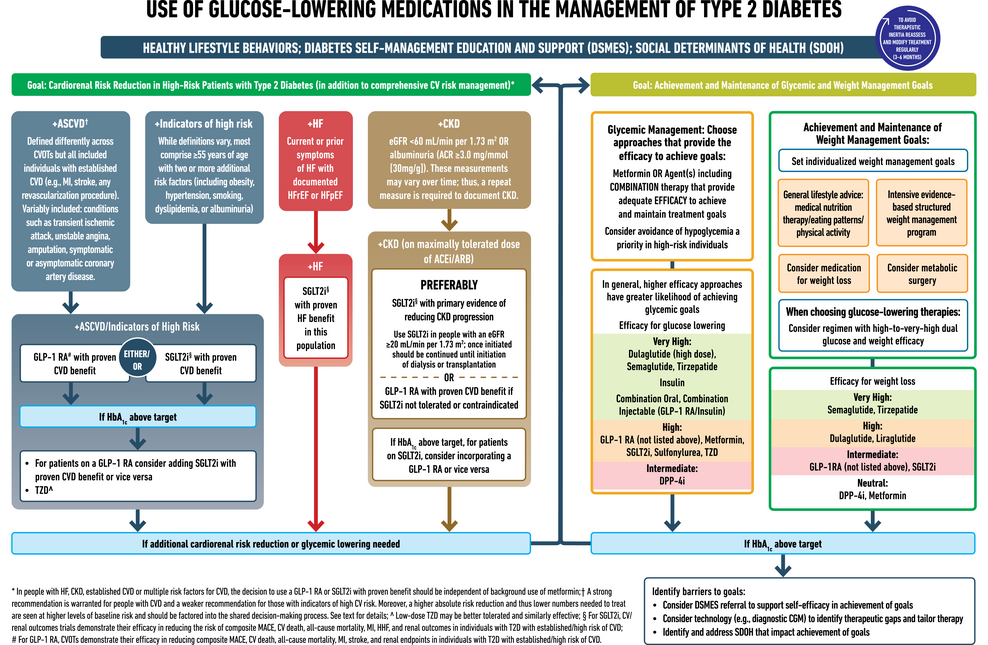 Utilisation de médicaments hypoglycémiants dans la gestion du diabète de type 2. IECA, inhibiteur de l'enzyme de conversion de l'angiotensine ; ACR, rapport albumine/créatinine ; ARA, bloqueur des récepteurs de l'angiotensine ; ASCVD, maladie cardiovasculaire athéroscléreuse ; CGM, surveillance continue de la glycémie ; CKD, maladie rénale chronique ; CV, cardiovasculaire ; MCV, maladie cardiovasculaire ; CVOT, essai sur les résultats cardiovasculaires ; DPP-4i, inhibiteur de la dipeptidyl peptidase 4 ; eGFR, taux de filtration glomérulaire estimé ; GLP-1 RA, agoniste du récepteur du peptide 1 de type glucagon ; IC, insuffisance cardiaque ; HFpEF, insuffisance cardiaque avec fraction d'éjection préservée ; HFrEF, insuffisance cardiaque avec fraction d'éjection réduite ; HHF, hospitalisation pour insuffisance cardiaque ; MACE, événements cardiovasculaires indésirables majeurs ; IM, infarctus du myocarde ; SDOH, déterminants sociaux de la santé; SGLT2i, inhibiteur du cotransporteur sodium-glucose 2 ; DT2, diabète de type 2; TZD, thiazolidinedione.
Utilisation de médicaments hypoglycémiants dans la gestion du diabète de type 2. IECA, inhibiteur de l'enzyme de conversion de l'angiotensine ; ACR, rapport albumine/créatinine ; ARA, bloqueur des récepteurs de l'angiotensine ; ASCVD, maladie cardiovasculaire athéroscléreuse ; CGM, surveillance continue de la glycémie ; CKD, maladie rénale chronique ; CV, cardiovasculaire ; MCV, maladie cardiovasculaire ; CVOT, essai sur les résultats cardiovasculaires ; DPP-4i, inhibiteur de la dipeptidyl peptidase 4 ; eGFR, taux de filtration glomérulaire estimé ; GLP-1 RA, agoniste du récepteur du peptide 1 de type glucagon ; IC, insuffisance cardiaque ; HFpEF, insuffisance cardiaque avec fraction d'éjection préservée ; HFrEF, insuffisance cardiaque avec fraction d'éjection réduite ; HHF, hospitalisation pour insuffisance cardiaque ; MACE, événements cardiovasculaires indésirables majeurs ; IM, infarctus du myocarde ; SDOH, déterminants sociaux de la santé; SGLT2i, inhibiteur du cotransporteur sodium-glucose 2 ; DT2, diabète de type 2; TZD, thiazolidinedione.
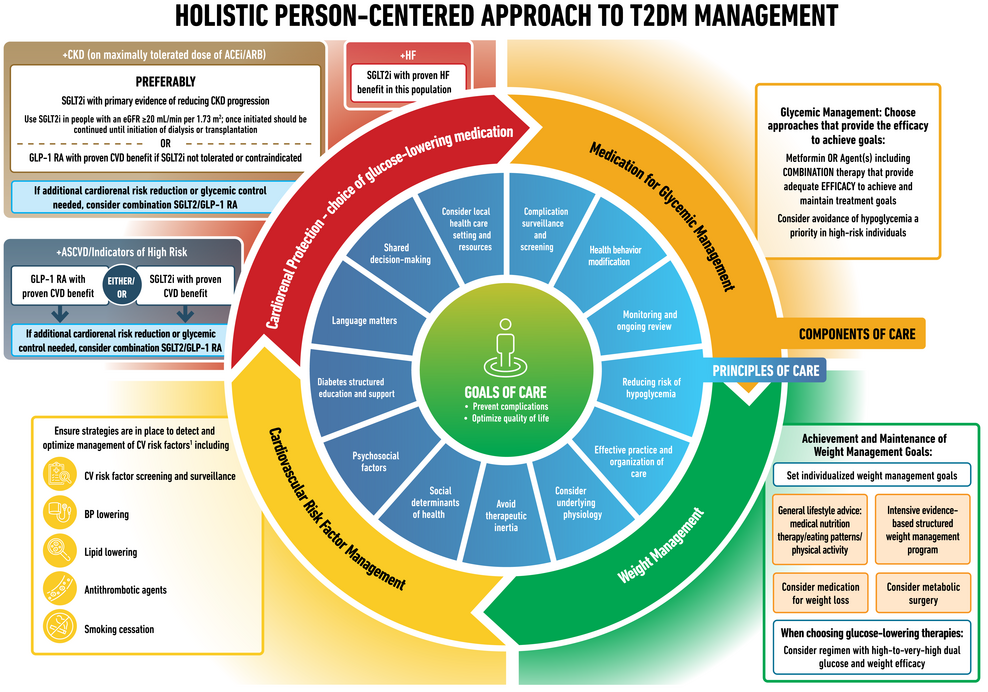
Approche holistique centrée sur la personne pour la gestion du DT2. 1 « Maladies cardiovasculaires et gestion des risques » dans Standards of Medical Care in Diabetes—2022 ( 141 ). IECA, inhibiteur de l'enzyme de conversion de l'angiotensine ; ARA, bloqueurs des récepteurs de l'angiotensine ; ASCVD, maladie cardiovasculaire athéroscléreuse ; TA, tension artérielle ; CKD, maladie rénale chronique ; CV, cardiovasculaire ; eGFR, taux de filtration glomérulaire estimé ; GLP-1 RA, agoniste du récepteur du peptide 1 de type glucagon ; IC, insuffisance cardiaque ; SGLT2i, inhibiteur du cotransporteur sodium-glucose 2 ; DT2, diabète de type 2.
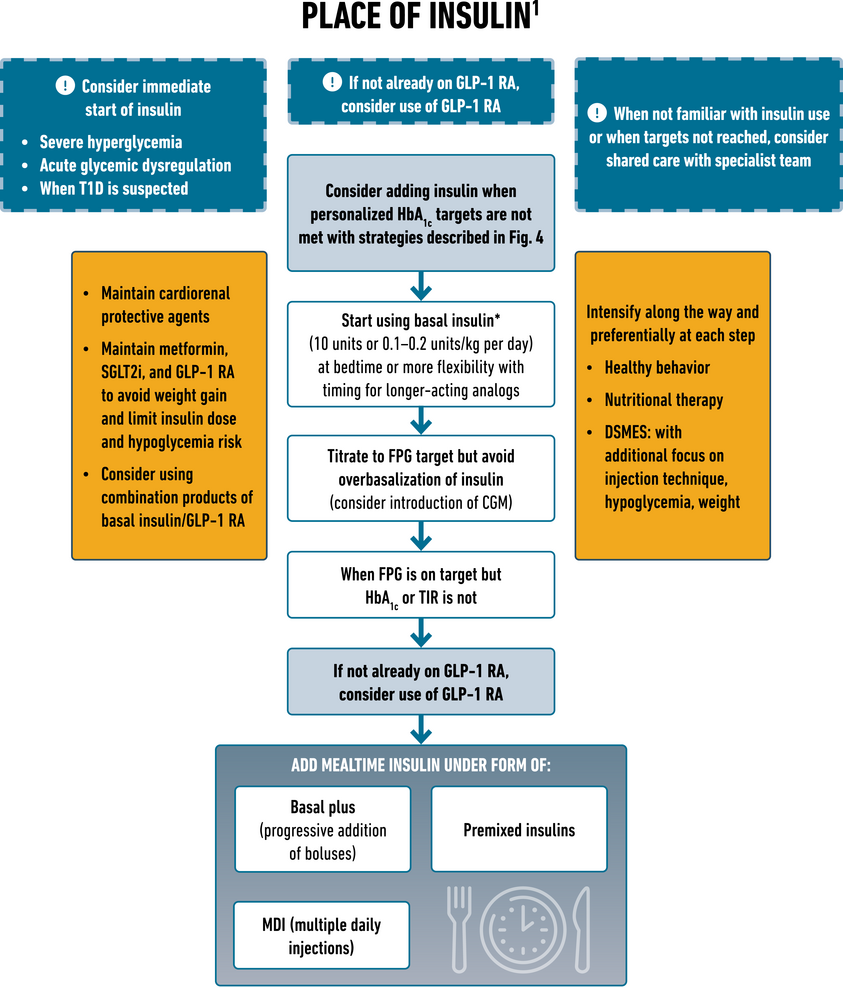
Place de l'insuline. *Insuline NPH ou de préférence analogue pour réduire le risque d'hypoglycémie nocturne. 1 Plus de détails peuvent être trouvés dans Davies et al. ( 12 ) et «Approches pharmacologiques du traitement glycémique» dans Standards of Medical Care in Diabetes—2022 ( 16 ). CGM, surveillance continue de la glycémie ; DSMES, éducation et soutien à l'autogestion du diabète ; FPG, glycémie à jeun ; GLP-1 RA, agoniste du récepteur du peptide 1 de type glucagon ; SGLT2i, inhibiteur du cotransporteur sodium-glucose 2 ; DT1, diabète de type 1 ; TIR, temps dans la plage.
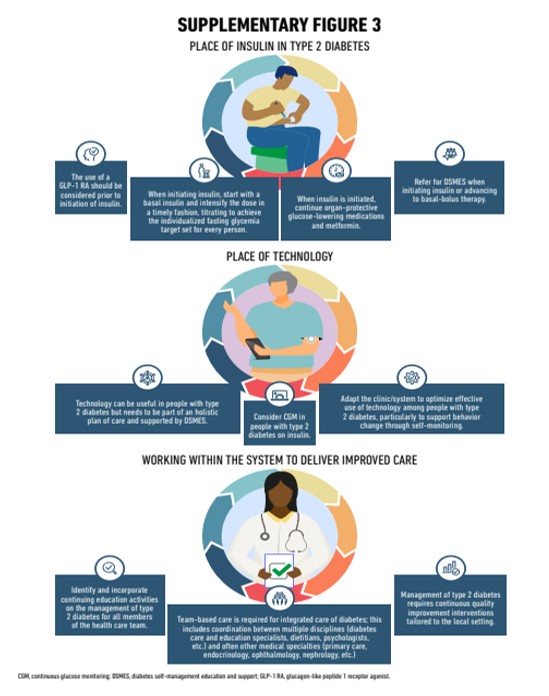
Dans ce contexte, l'acceptation, le respect et la persistance des interventions médicales et comportementales pour soutenir la santé cardiorénale, la réduction des risques cardiovasculaires et l'atteinte des objectifs glycémiques et de poids préviendront les complications et optimiseront la qualité de vie."
ARTICLE à LIRE +++++
Diabète et ACTIVITE PHYSIQUE

Physical activity and diabetes mortality in people with type 2 diabetes: a prospective cohort study of 0.5 million US people
https://www.sciencedirect.com/science/article/abs/pii/S126236362200091X?via%3Dihub
Examiner l'association entre l'activité physique et la cause de décès avec le plus grand risque lié au diabète sucré de type 2 (DT2) dans une grande cohorte représentative de la population adulte générale des États-Unis.
Au total, 41 726 adultes atteints de DT2 (62 ans ± 14 ans) et 459 660 adultes non diabétiques (46 ans ± 18 ans) qui ont participé à l'Enquête nationale sur la santé par entretien de 1997 à 2014 ont été inclus dans cette étude de cohorte prospective. L'activité physique modérée à vigoureuse (APMV) autodéclarée a été classée en inactive, insuffisamment active, active et très active. Les données sur la mortalité ont été obtenues à partir du National Death Index. Des modèles de régression de Cox ajustés pour les facteurs de confusion potentiels ont été exécutés pour estimer le rapport de risque (HR) et l'intervalle de confiance (IC) à 95 %.
La cause de mortalité liée au diabète a montré le risque relatif de décès le plus élevé chez les adultes atteints de DT2 par rapport aux adultes non diabétiques (HR 5,72 [3,15 ; 10,39]). Il y avait une association dose-réponse inverse non linéaire entre l'APMV et la mortalité par diabète chez les adultes atteints de DT2, jusqu'à un plateau de réduction du risque à environ 500 min/semaine. Tout niveau d'activité était inversement associé à un risque significativement plus faible de mortalité par diabète par rapport à l'inactivité (HR insuffisamment actif 0,71 [0,54 ; 0,97], HR actif 0,68 [0,49 ; 0,95], HR très actif 0,44 [0,32 ; 0,60]). Par rapport aux adultes non diabétiques, le risque de mortalité par diabète a diminué de HR 7,38 [4,00 ; 13,58] pour les personnes inactives atteintes de DT2 à HR 3,34 [1,76 ; 6,32] pour les personnes très actives atteintes de DT2.
Des niveaux plus élevés d'APMV étaient associés à un risque plus faible de mortalité par diabète chez les adultes atteints de DT2.
Points forts
- •La mortalité par diabète a montré le risque relatif de décès le plus élevé chez les adultes atteints de diabète de type 2.
- •L'activité physique a montré une association dose-réponse inverse curviligne avec la mortalité par diabète.
- •Même de faibles niveaux d'activité physique étaient associés à un risque plus faible de mortalité par diabète.
- •L'association était plus marquée à des niveaux d'activité plus élevés jusqu'à un plateau à environ 500 min/semaine.
- •L'activité physique chez les personnes atteintes de diabète de type 2 est fondamentale pour réduire spécifiquement le fardeau de la mortalité associé à cette maladie chronique.
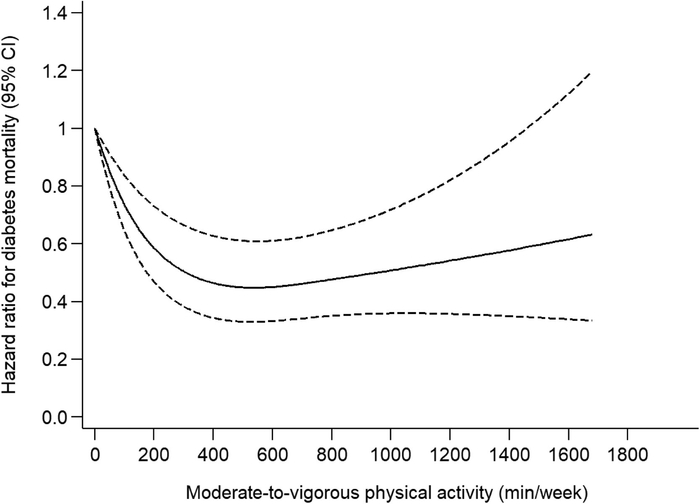
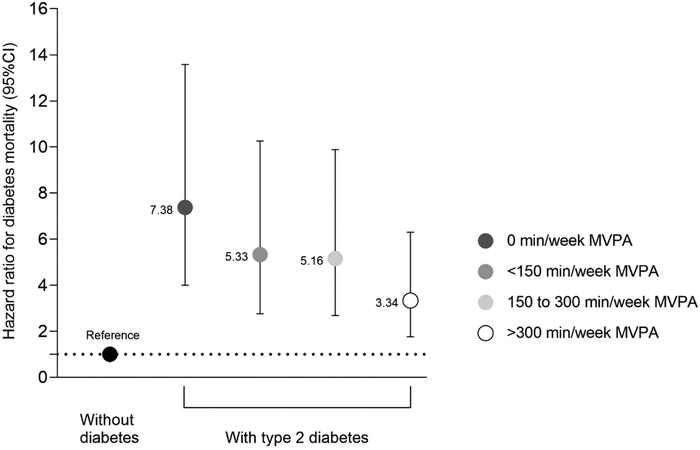
"Le fait de prescrire de l’activité physique ne préjuge pas de son remboursement par l’assurance maladie, même si l’activité physique est aujourd’hui considérée comme une thérapeutique à part entière."https://www.irbms.com/activites-physiques-therapeutiques-et-diabete-de-type-2/
A lire :
Diabète et atteinte CV : DIABETES CARE 2023

Cardiovascular Disease and Risk Management: Standards of Care in Diabetes—2023Diabetes Care 2023;46(Suppl. 1):S158–S190 |https://doi.org/10.2337/dc23-S010
Maladies cardiovasculaires et gestion des risques : Normes de soins pour le diabète — 2023
https://diabetesjournals.org/care/article/46/Supplement_1/S158/148038/10-Cardiovascular-Disease-and-Risk-Management
Article libre d'accés

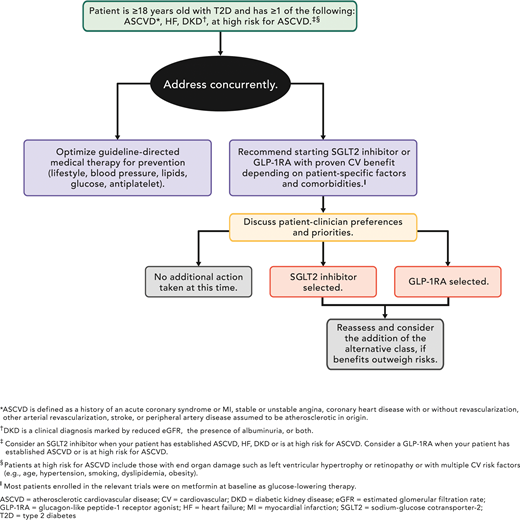
Approche de la réduction des risques avec un traitement par inhibiteur du SGLT2 ou agoniste du récepteur du GLP-1 en conjonction avec d'autres thérapies médicales préventives traditionnelles basées sur des lignes directrices pour la pression artérielle, les lipides et la glycémie et la thérapie antiplaquettaire. Reproduit avec la permission de Das et al.
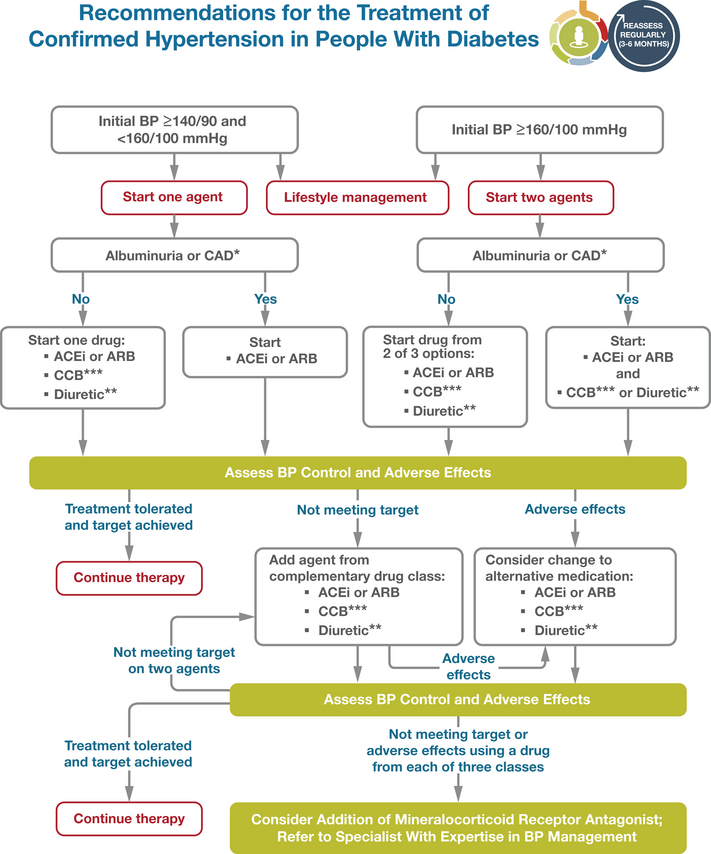
Comprehensive Management of Cardiovascular Risk Factors for Adults With Type 2 Diabetes: A Scientific Statement From the American Heart Association,Circulation. 2022;145:e722–e759. DOI: 10.1161/CIR.000000000000104
Libre d'accés
Les maladies cardiovasculaires restent la principale cause de décès chez les patients diabétiques. Les maladies cardiovasculaires associées au diabète sont multifactorielles et le contrôle des facteurs de risque cardiovasculaire conduit à des réductions substantielles des événements cardiovasculaires. La déclaration scientifique de 2015 de l'American Heart Association et de l'American Diabetes Association, "Mise à jour sur la prévention des maladies cardiovasculaires chez les adultes atteints de diabète de type 2 à la lumière des preuves récentes", a souligné l'importance de modifier divers facteurs de risque responsables des maladies cardiovasculaires chez les diabétiques. À l'époque, il y avait peu de preuves suggérant que les médicaments hypoglycémiants réduisent le risque d'événements cardiovasculaires. À l'heure actuelle, plusieurs grands essais contrôlés randomisés avec de nouveaux agents antihyperglycémiants ont été achevés, démontrant la sécurité cardiovasculaire et la réduction des résultats cardiovasculaires, y compris les décès cardiovasculaires, l'infarctus du myocarde, les accidents vasculaires cérébraux et l'insuffisance cardiaque. Cette mise à jour de la déclaration scientifique de l'AHA se concentre sur les preuves et l'utilité clinique des nouveaux agents antihyperglycémiants pour améliorer le contrôle glycémique et réduire les événements cardiovasculaires chez les diabétiques ; l'impact du contrôle de la tension artérielle sur les événements cardiovasculaires chez les diabétiques ; et le rôle des nouveaux traitements hypolipidémiants dans la gestion globale du risque cardiovasculaire chez les adultes atteints de diabète. Cette déclaration scientifique traite de l'importance continue des interventions sur le mode de vie, de la thérapie pharmacologique et des interventions chirurgicales pour freiner l'épidémie d'obésité et du syndrome métabolique, d'importants précurseurs du prédiabète, du diabète et des maladies cardiovasculaires comorbides
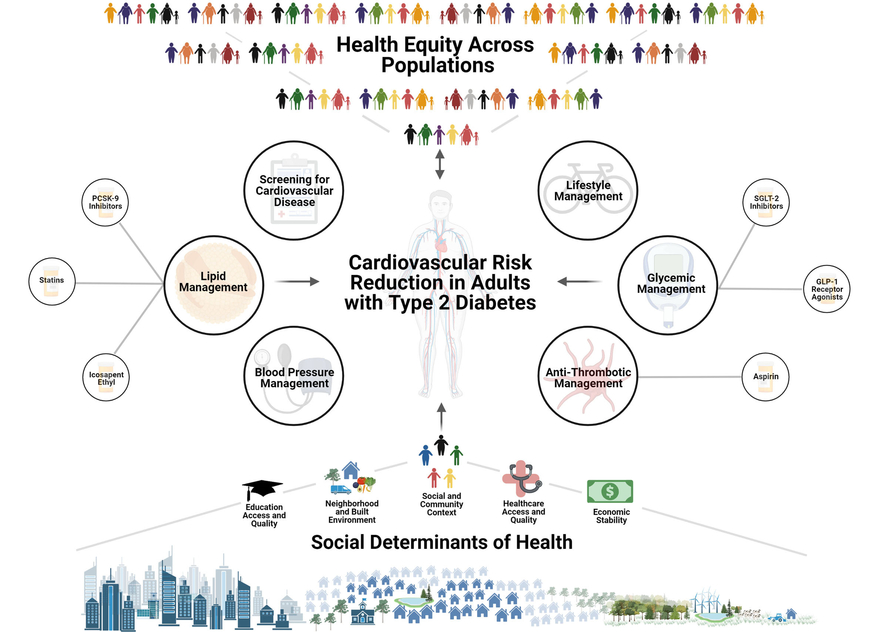
https://www.ahajournals.org/doi/full/10.1161/CIR.0000000000001040?rfr_dat=cr_pub++0pubmed&url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org
Article libre d'accés
Synthèse
En matière de diabète , la grande avancée thérapeutique est symbolisée par les inhibiteurs du SGLT2 et ou les agonistes du récepteur du GLP-1. Diabète et atteinte cardiovasculaire justifientde leur indication, comme des statines, voire plus si nécessaire : EZETIMIDE, ANTI PCSK9. Enfin l'activité physique est la base de l'équilibre du diabète comme la correction de tous les FDRCV surajoutés. et enfin et surtout l'éducation thérapeutique .
Diabète et Cholestérol résiduel

Diabète et RCV : cherchez l'erreur !

DIABETE et ses médicaments : état des lieux 2025
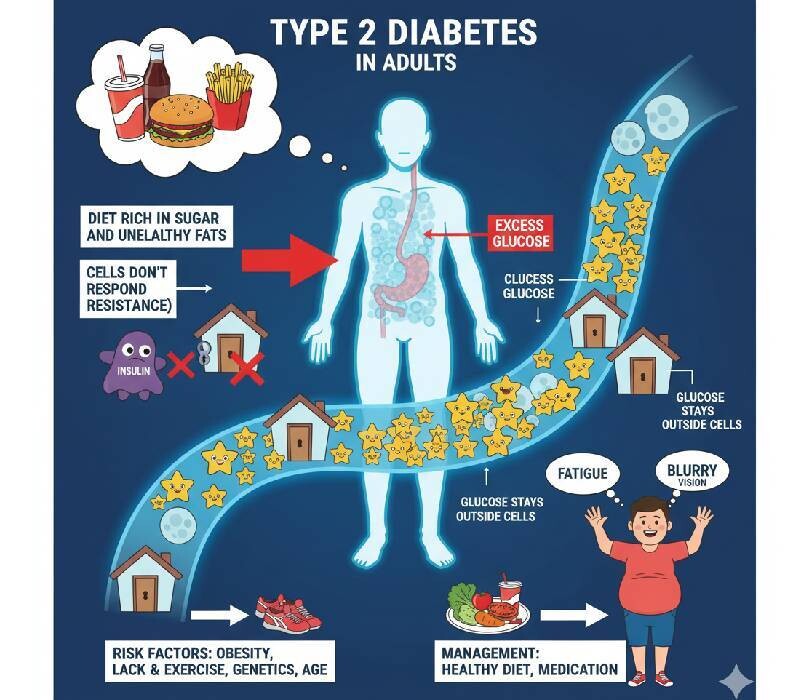
Diabète, HTA, BMI, tabac and Covid-19
Charles Nicolle, prix Nobel 1928, écrit en 1933 « Il y aura donc des maladies nouvelles. C’est un fait fatal. Un autre fait, aussi fatal, est que nous ne saurons jamais les détecter à leur origine. Elles seront méconnues, confondues avec des maladies déjà existantes. Pour qu’on les reconnaisse plus vite, il faudrait que l’infection soit d’importation exotique et douée d’un pouvoir marqué de contagiosité, telle autrefois la syphilis à son débarquement en Europe. »
Analyse article :
Diabetes, hypertension, body mass index, smoking and COVID-19- related mortality: a systematic review and meta-analysis of observational studies, Yahya Mahamat-Saleh, Thibault Fiolet, Mathieu Edouard Rebeaud, Matthieu Mulot, Anthony Guihur , Douae El Fatouhi,Nasser Laouali,1Nathan Peiffer-Smadja, Dagfinn Aune , Gianluca Severi, BMJ Open 2021;11:e052777. doi:10.1136/ bmjopen-2021 052777,
Résumé
Objectifs : Nous avons mené une revue systématique de la littérature et une méta-analyse d'études observationnelles pour étudier l'association entre le diabète, l'hypertension, l'indice de masse corporelle (IMC) ou le tabagisme avec le risque de décès chez les patients atteints de COVID-19 et pour estimer la proportion de décès attribuables à ces conditions.
Méthodes : Des études observationnelles pertinentes ont été identifiées par des recherches dans les bases de données PubMed, Cochrane Library et Embase jusqu'au 14 novembre 2020. Des modèles à effets aléatoires ont été utilisés pour estimer les risques relatifs résumés (SRR) et les IC à 95 %. La certitude des données probantes a été évaluée à l'aide des méthodes Cochrane et du cadre de classement des recommandations, de l'évaluation, du développement et des évaluations.
Résultats : Un total de 186 études représentant 210 447 décès parmi 1 304 587 patients atteints de COVID-19 ont été inclus dans cette analyse. Le SRR de décès chez les patients atteints de COVID-19 était de 1,54 (IC à 95 % 1,44 à 1,64, I 2 =92 %, n = 145, faible certitude) pour le diabète et de 1,42 (IC à 95 % 1,30 à 1,54, I 2 = 90 % , n=127, faible certitude) pour l'hypertension par rapport aux patients sans chacune de ces comorbidités. Concernant l'obésité, le SSR était de 1,45 (IC à 95 % 1,31 à 1,61, I 2 = 91 %, n = 54, certitude élevée) pour les patients avec un IMC ≥ 30 kg/m 2 par rapport à ceux avec un IMC < 30 kg/m 2 et 1,12 (IC à 95 % 1,07 à 1,17, I 2 = 68 %, n = 25) pour 5 kg/m 2augmentation de l'IMC. Il y avait des preuves d'une relation dose-réponse non linéaire en forme de J entre l'IMC et la mortalité due au COVID-19, avec le nadir de la courbe à un IMC d'environ 22-24, et une augmentation de 1,5 à 2 fois du COVID- 19 mortalité avec obésité extrême (IMC de 40-45). Le SRR était de 1,28 (IC à 95 % 1,17 à 1,40, I 2 = 74 %, n = 28, faible certitude) pour toujours, 1,29 (IC à 95 % 1,03 à 1,62, I 2 = 84 %, n = 19) pour 1,25 (IC à 95 % 1,11 à 1,42, I 2 = 75 %, n = 14) pour les anciens fumeurs par rapport aux non-fumeurs. Le risque absolu de décès par COVID-19 a augmenté de 14 %, 11 %, 12 % et 7 % pour le diabète, l'hypertension, l'obésité et le tabagisme, respectivement. La proportion de décès attribuables au diabète, à l'hypertension, à l'obésité et au tabagisme était respectivement de 8 %, 7 %, 11 % et 2 %.
Conclusion : Nos résultats suggèrent que le diabète, l'hypertension, l'obésité et le tabagisme étaient associés à une mortalité liée au COVID-19 plus élevée, contribuant à près de 30 % des décès dus au COVID-19.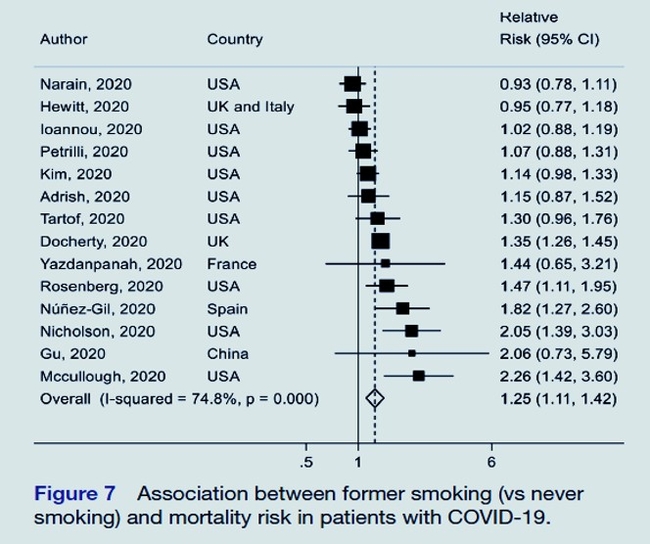
Ananlyse des auteurs
À notre connaissance, cette étude est l'une des plus grandes méta-analyses d'association entre le diabète, l'hypertension, l'obésité, le tabagisme et la mortalité due au COVID-19. Nous avons constaté que les patients diabétiques avaient un risque de décès du COVID-19 54% plus élevé que les patients non diabétiques ; ceux souffrant d'hypertension avaient une augmentation de 42% du risque relatif de décès par COVID-19 par rapport aux patients sans hypertension et ceux souffrant d'obésité ont un risque relatif de décès par COVID-19 supérieur de 45% par rapport aux patients non obèses. En outre, nous avons constaté que le tabagisme actuel et ancien était associé à des augmentations de 28 %, 29 % et 25 % du risque relatif de décès chez les patients atteints de COVID-19. Notre méta-analyse linéaire dose-réponse a suggéré que chaque 5 kg/km 2 d'augmentation de l'IMC était associée à un risque accru de 12% de décès par COVID-19. Cependant, des preuves de non-linéarité ont été observées dans l'analyse de l'IMC et du risque de décès par COVID-19, avec une relation dose-réponse en forme de J avec aplatissement de la courbe dose-réponse entre 22 et 24 du niveau d'IMC et une légère augmentation en dessous de cette plage et une augmentation de 1,5 à 2 fois du risque avec un IMC de 40 à 45. Bien qu'il n'y ait pas eu de biais de publication, l'hétérogénéité des études était élevée pour toutes les expositions et cela a persisté dans la plupart des analyses de sous-groupes. Cependant, l'hétérogénéité semble être due dans une plus large mesure à des différences dans la force des associations, qu'à des différences dans la direction de l'effet, car la grande majorité des études ont signalé des associations positives significatives ou non significatives entre ces expositions et une mortalité accrue et relativement peu d'études ont rapporté des estimations de risque dans le sens d'une association inverse.
Commentaire
Barvo à la "DREAM TEAM" de la SCIENCE pour cet article exemplaire qui est dans le VRAI et le CONCRET.
Un travail remarquable qu'il faut saluer et surtout diffuser, ce que je fait. Cet article m'a donné l'idée d'une affiche (A3) pour salle d'attente . En effet encore aujourd'hui je vois des patients en consultation , des vasculaires, qui, tout âge confondu ne sont pa vaccinés, une dizaine par semaine, parfois plus. Ce ne sont pas des "anti vax" mais uniquement des personnes qui doutent, on leur a dit que, ils ont lu que , ils ont entendu que, ils ont peur de , ils "réfléchissent " , etc...... Cette affiche a déjà un impact positif.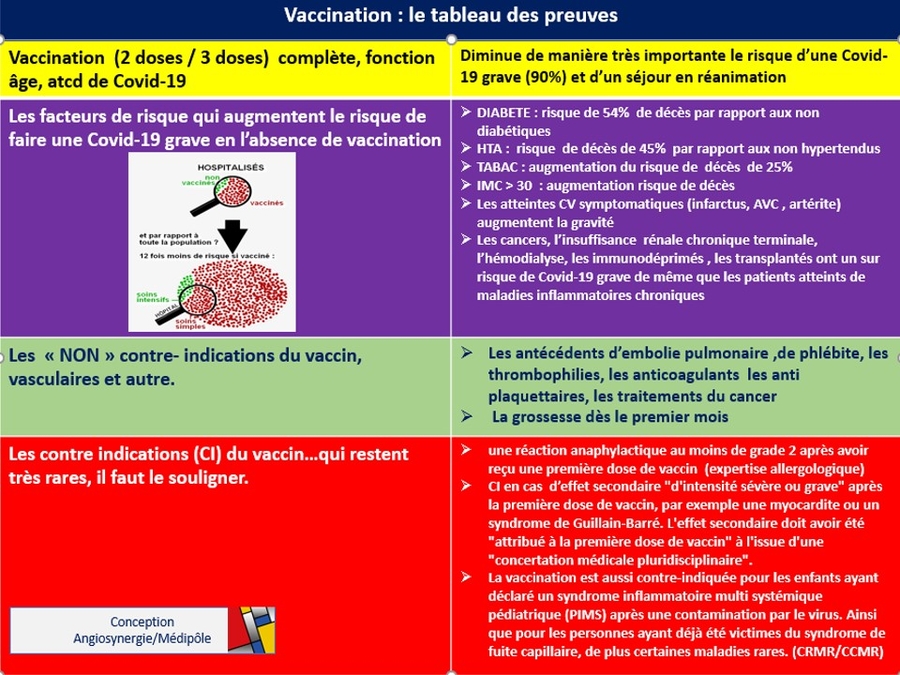
#VACCINE3.0
Diabète, Tabac, sexe, impact CV

Blandine Tramunt, Alexia Rouland, Vincent Durlach, Bruno Vergès, Daniel Thomas, Ivan Berlin, Carole Clair, Smoking and diabetes: sex and gender aspects and their impact on vascular diseases,Canadian Journal of Cardiology, 2023,Disponible en ligne le 23 janvier 2023
https://www.onlinecjc.ca/article/S0828-282X(23)00055-7/fulltext
Article libre d'accés
Dans le domaine des maladies cardiovasculaires, la prise en compte des différences de sexe, ou des différences de genre, ou des deux, est devenue un élément essentiel pour évoluer vers des soins de santé équitables et de qualité.
Ont été examiné l'impact du sexe ou du genre sur le lien entre le tabagisme et le diabète sucré. Le risque de diabète de type 2 (DT2) dû au tabagisme a été établi au même niveau chez les deux sexes.
Comme dans la population générale, la prévalence du tabagisme chez les personnes atteintes de diabète est plus élevée chez les hommes que chez les femmes, bien que la diminution du tabagisme observée ces dernières années soit plus prononcée chez les hommes que chez les femmes.
En ce qui concerne les complications chroniques du diabète sucré, le tabagisme est un facteur de risque indépendant de mortalité toutes causes confondues, ainsi que de complications macrovasculaires et microvasculaires, chez les deux sexes.
Néanmoins, dans le DT2, le poids du tabagisme semble être plus important chez les femmes que chez les hommes pour la morbidité coronarienne, les femmes ayant un risque 50 % plus élevé d'événement coronarien mortel.
Les femmes sont plus dépendantes de la nicotine, cumulent les obstacles psychosociaux à l'arrêt du tabac et sont plus susceptibles de prendre du poids, ce qui pourrait rendre plus difficile leur arrêt du tabac.
Les conseils et les traitements de sevrage tabagique doivent tenir compte des différences entre les sexes pour améliorer le succès et le maintien à long terme de l'abstinence chez les personnes avec et sans diabète.
Cela pourrait inclure des interventions qui traitent des émotions et du stress chez les femmes ou conçues pour atteindre des populations spécifiques d'hommes.
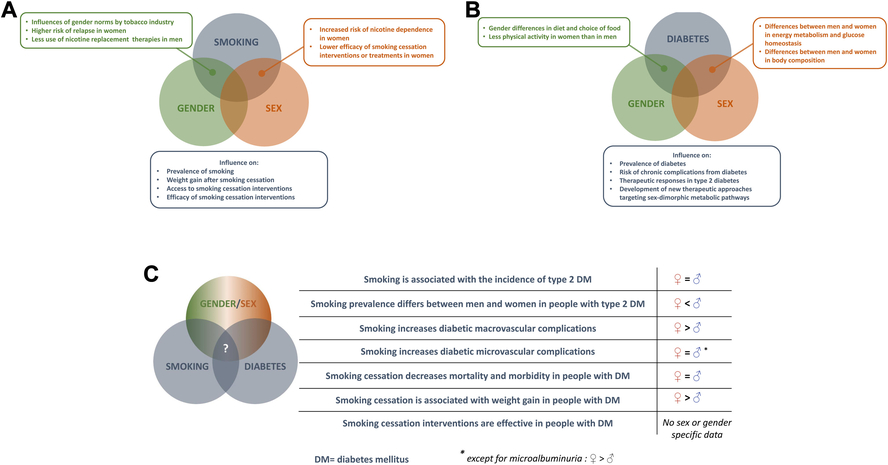
Aspects de sexe et de genre dans le tabagisme et le diabète : une interaction complexe. 1a : Aspects liés au sexe et au genre dans le tabagisme. 1b : Aspects liés au sexe et au genre dans le diabète. 1c : Aspects liés au sexe et au genre dans l'association entre le tabagisme et le diabète
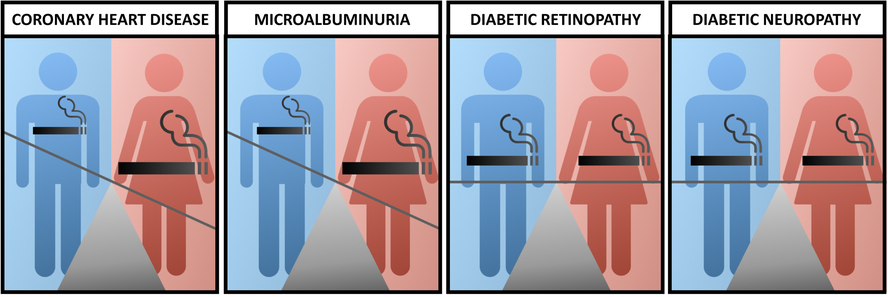
Impact du tabagisme sur les complications chroniques du diabète sucré de type 2 selon le sexe
Dans cet article, ont été examiné les données disponibles sur les différences de sexe ou de genre dans l'interaction entre le tabagisme et le diabète sucré.
Le tabagisme est un facteur de risque pour le développement du DT2 chez les hommes et les femmes et le risque conféré par le tabagisme semble être comparable entre eux.
Comme observé dans la population générale, la prévalence du tabagisme varie entre les hommes et les femmes atteints de diabète, étant globalement plus élevée chez les hommes que chez les femmes.
Cependant, la tendance à la baisse du tabagisme observée chez les hommes ces dernières années semble moins prononcée chez les femmes.
Le tabagisme est un facteur de risque indépendant de mortalité toutes causes confondues et de complications macrovasculaires et microvasculaires chez les femmes et les hommes atteints de diabète.
Cependant dans le DT2, le fardeau du tabagisme semble être plus important chez les femmes que chez les hommes en termes de morbidité coronarienne.
Même si les mécanismes ne sont pas tous compris, la plus grande susceptibilité des femmes à la toxicité du tabac plaide pour une attention particulière des professionnels de santé dans la prise en charge des facteurs de risque cardiovasculaire et des complications du diabète chez les femmes atteintes de diabète.
En ce qui concerne l'arrêt du tabac, les femmes atteintes de diabète ont tendance à être plus dépendantes de la nicotine et à avoir plus de stress et d'obstacles psychosociaux à l'arrêt du tabac.
Le changement de poids après l'arrêt du tabac semble également plus important chez les femmes que chez les hommes.
Ces facteurs peuvent entraver l'arrêt du tabac et doivent être pris en compte lors de la prise en charge des fumeurs atteints de diabète sucré. Les personnes atteintes de diabète devraient se voir proposer les mêmes thérapies de première intention que la population générale, y compris des interventions comportementales et des traitements pharmacologiques (tels que les thérapies de remplacement de la nicotine, la varénicline et le bupropion). Il existe à ce jour des preuves limitées concernant l'efficacité et l'innocuité des pharmacothérapies chez les patients atteints de DM et les données spécifiques au sexe ou au genre sont encore plus rares ou absentes, en particulier dans le DT1.
L'arrêt du tabac doit être proposé à tous les patients diabétiques, quel que soit leur sexe ou leur genre. D'autres recherches prenant en compte les dimensions du sexe ou du genre sont nécessaires. Cela pourrait aider à adapter les interventions de prévention du tabagisme et de sevrage tabagique afin de mieux atteindre les personnes atteintes de diabète sur la base de leurs spécificités de sexe ou de genre.
A relire : https://medvasc.info/1805-diab%C3%A9te-et-tabac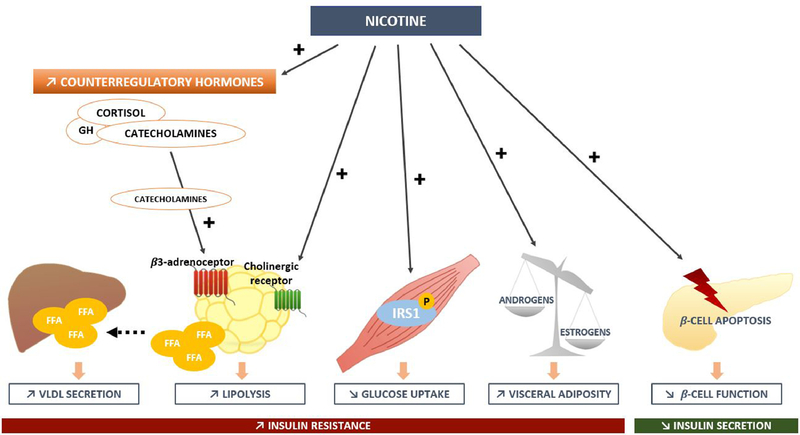
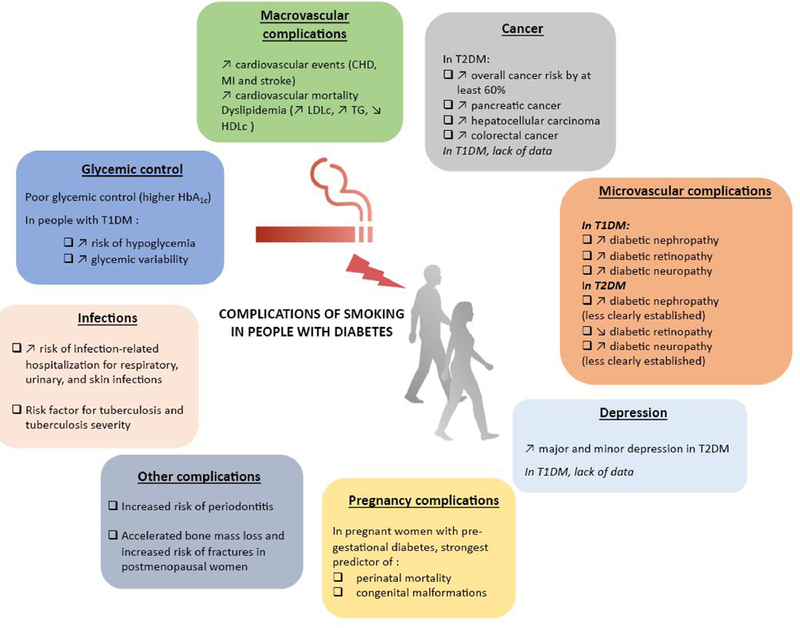
"Interview sur France Inter (23/09/2022) du Pr Vincent Durlach auteur de l'article"Le risque de développer un diabète si je suis fumeur est de 37 à 44% plus important que si je ne le suis pas", explique le professeur Vincent Durlach, diabétologue et tabacologue au CHU de Reims. " Ce risque va être encore plus important si j’ai des risques personnels de développer un diabète : avoir un parent qui a, lui-même, eu le diabète, avoir un surpoids abdominal ou, pour une femme, avoir manifesté un diabète à l’occasion d’une grossesse"
DIABETE/CV/ESC2023

Diabetes Management Algorithm